Вреден ли запах при гангрене
Что такое гангрена влажная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Азатяна Кярама Арутюновича, сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Азатяна Кярама Арутюновича работали литературный редактор Маргарита Тихонова , научный редактор Вячеслав Подольский и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
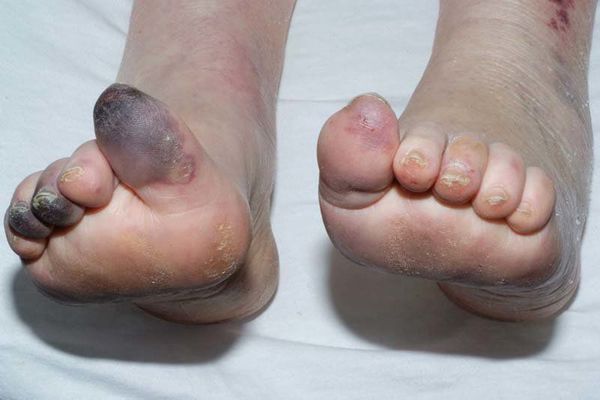
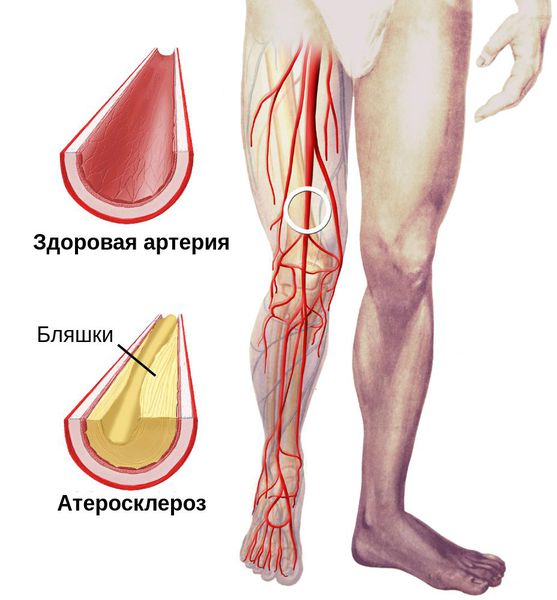
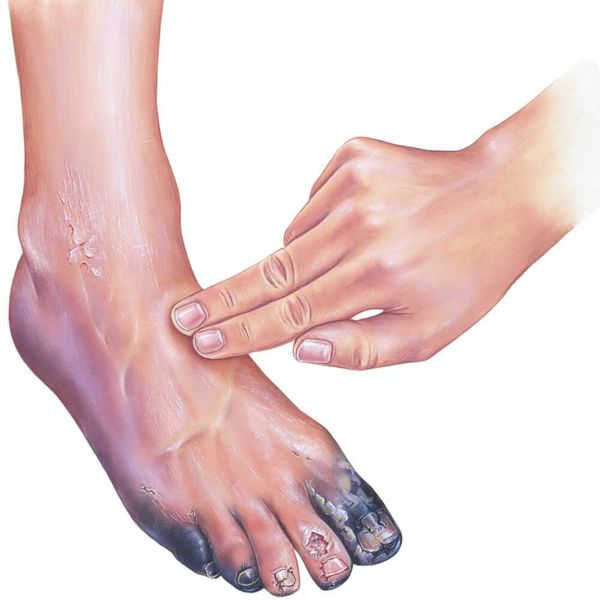
Влажная гангрена — это процесс омертвения ткани, органа или части тела, вызванный нарушением кровообращения из-за травм или патологий сосудов. Выражается в побледнении кожи, появлении длительно заживающих язв и др. Отличается обильным отделяемым из раны и отёком органа или конечности.
По причине возникновения патологию разделяют на две группы:
- возникшую от внутренних причин (заболеваний сосудов);
- возникшую в результате внешнего воздействия (травмы, ранения, инфекции, ожогов или обморожения).
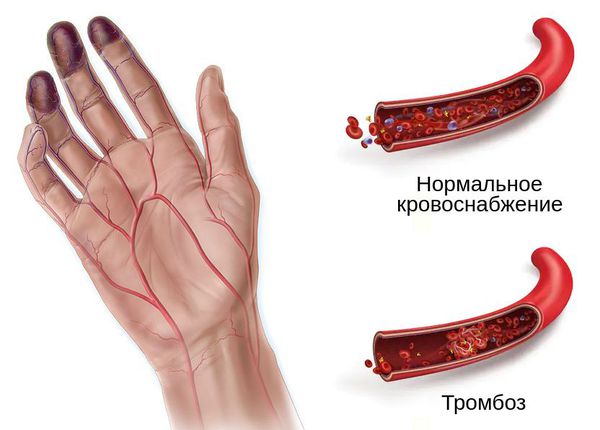
Механизм развития гангрены связан с острой ишемией — нарушением оттока крови и/или лимфы. Это может произойти при механическом сдавлении сосудов и воспалении мягких тканей, лёгких, кишечника, кожи, матки или молочной железы. Однако основной причиной влажной гангрены является флеботромбоз — закупорка венозной системы.
Тромбоз возникает при застое крови, повреждении внутреннего слоя сосуда, тромбофилии (повышенной свёртываемости крови), сепсисе или при сочетании этих причин.
Ключевую роль в формировании тромба играет активное свёртывание крови. В ходе этого процесса образуется белок фибрин, который становится "каркасом" для строительства тромба [3] .
Развитию влажной гангрены способствуют гнилостные микроорганизмы, разлагающие и разжижающие мёртвую ткань. К таким бактериям относят анаэробы, бактероиды, дизентерийную амёбу, фузиформные бактерии, палочку путрификус, палочку спорогенес и др. Такая гангрена встречается в тканях и органах с большим содержанием крови, лимфы и тканевой жидкости [11] .
К другим факторам риска, способствующим образованию влажной гангрены, относят:
-
; ;
- декомпенсацию сахарного диабета (повышение уровня глюкозы в крови, не поддающееся коррекции);
- эндокринные и онкозаболевания; ;
- хронические заболевания вен (например, варикоз, сосудистые звёздочки, венозная мальформация);
- снижение иммунитета [11][13] .
Ежегодно острая ишемия нижних конечностей, как основная причина гангрены, развивается у 140 млн человек в мире [17] . Среди женщин такой диагноз встречается в 2 раза реже, чем среди мужчин. Причём чаще этот диагноз устанавливают мужчинам 60-64 лет и женщинам 80-84 лет. 25 % таких пациентов проводится ампутация ноги, 25 % умирают, а у оставшихся 50 % в процесс вовлекается вторая нога [12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы влажной гангрены
Симптомы причинной болезни всегда предшествуют признакам гангрены.
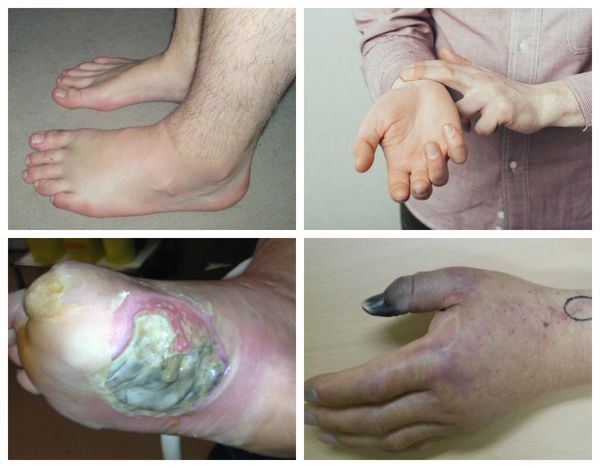
Проявления тромбоза, как основной причины влажной гангрены, зависят от места расположения тромба, длительности болезни, характера и распространённости поражения венозного русла. Чаще тромб образуется в глубоких венах конечностей.
На начальных этапах тромбоза нижних конечностей симптоматика бывает стёртой или вообще не проявляется. К явным признакам болезни относят:
- отёк конечности или её части;
- синюшность кожи и выраженность подкожных вен;
- распирающую боль в ноге;
- боль по ходу магистральных сосудов [3] .
Отличительные признаки тромбоза глубоких вен верхних конечностей включают отёк руки, лица и шеи.
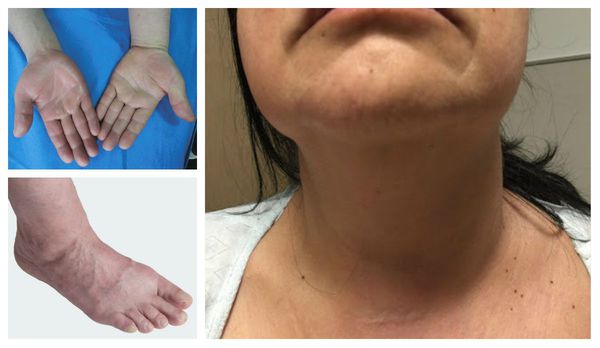
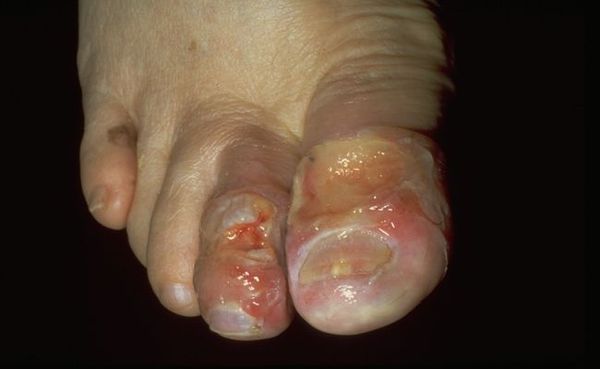
Характерные симптомы влажной гангрены:
Патогенез влажной гангрены
Жизнеспособность органа и ткани зависит от работы сердечно-сосудистой системы: её основной, транспортной функции [5] .
Сердце и кровеносные сосуды снабжают организм кровью. С её притоком к органам и тканям поступает кислород и питательные вещества, а при оттоке кровь переносит углекислый газ и продукты метаболизма в лёгкие, почки, печень и другие органы-фильтры.
Нарушение транспортной функции ведёт к нарушениям микроциркуляции. Это происходит под воздействием одного или нескольких факторов. Среди них большое значение имеют:
- коллапс — внезапная сердечно-сосудистая недостаточность из-за отёка (избыточного накопления межтканевой жидкости и набухания эндотелия), повышенного слипания эритроцитов и тромбоцитов;
- образование лейкоцитарных пробок;
- повышение вязкости крови;
- формирование тромбов (сгустков крови) и эмболов (фрагментов тканей, бактерий и продуктов их жизнедеятельности);
- различные внешние факторы, например бактериальные токсины при инфицировании трофических язв.
Все эти изменения нарушают обмен веществ в органе или части тела, что ведёт к гибели клеток, некрозу (омертвению ткани) и гангрене [9] .
При влажной гангрене в основном нарушается механизм оттока, поэтому наблюдается отёк конечности или органа и обильные выделения из ран.
Механизм развития влажной гангрены примерно такой:
- после травмы ноги (или другого фактора) возникает тромбоз и закупорка глубоких вен, по которым кровь должна отводиться из конечности;
- возникает застой крови в ноге, отёк конечности, боль, цвет кожи или органа сначала становится бледным, потом тёмно-синим, появляются дефекты, из которых сочится жидкость, иногда присоединяется инфекция;
- отёк тканей сжимает и сдавливает артерии, нарушая приток крови и питательных компонентов;
- развивается некроз клеток, тканей и органов [6] .
Классификация и стадии развития влажной гангрены
Выделяют три типа гангрены:
-
— некроз ткани без выраженной инфекции и воспаления;
- влажная (гнилостная) — некроз с гнилостным распадом тканей;
- газовая — серьёзное осложнение, вызванное анаэробными микробами, с признаками сепсиса и интоксикации (высокой температурой и артериальным давлением, одышкой, слабостью, спутанностью сознания и др.) [2] .
Согласно классификации российского хирурга А. В. Покровского, влажная гангрена является последней стадией нарушения кровообращения конечности или органа [1] .
Фактически речь идёт о декомпенсации кровообращения, поскольку на IV стадии в поражённые ткани поступает мало кислорода, который может обеспечить нормальное потребление питательных веществ.
Классификация WIfI (Wound — язва, Ischemia — ишемия, foot Infection — инфицирование стопы) позволяет соотнести степень трофических нарушений и гангрены с ориентировочным объёмом лечения [7] .
Осложнения влажной гангрены
Влажная гангрена — опасное состояние, угрожающее жизни пациента. Промедление лечения чревато серьёзными осложнениями: увеличением раны, распространением инфекции, бактериальным эндокардитом, лёгочной недостаточностью и сепсисом.
Распространение гангрены сопровождается разрушением глубжележащих тканей. Токсины и вредные вещества, которые высвобождаются при распаде и некрозе, отравляют организм. Если процесс не остановить, пациент может лишиться конечности или органа, став инвалидом, или вовсе умереть [9] .
Тромбоз вен, как причина нарушения оттока крови, может стать причиной другого серьёзного осложнения — тромбоэмболии лёгочной артерии (ТЭЛА). Такое нарушение связано с миграцией тромба в систему лёгочных артерий. Из-за периодического изменения венозного оттока во время ходьбы, кашля или акта дефекации тромб может оторваться и закрыть просвет важных сосудов полностью или частично.
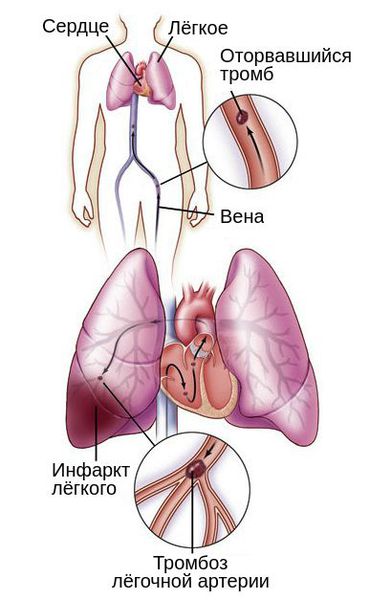
В зависимости от размера тромба закупориваются артерии различного диаметра: от сегментарных ветвей до лёгочного ствола. Тромбоз мелких веток обычно не приводит к расстройству кровообращения и дыхания, но может вызвать инфаркт участка лёгкого и пневмонию. Тромбоз лёгочного ствола заканчивается внезапной смертью.
Лёгочный инфаркт, который вызывает боль в груди, кашель, кровохарканье и образование жидкости в грудной клетке, развивается не всегда. Это осложнение относится к поздним проявлениям ТЭЛА и проявляется через несколько дней после дебюта болезни [3] .
Диагностика влажной гангрены
Диагноз влажной гангрены основывается на данных опроса, объективного осмотра, оценки распространённости процесса, состояния периферического кровотока и нервной передачи.
При опросе пациенты жалуются на длительно незаживающие раны стопы или голени с обильным выделением жидкости, образование волдырей с бурым или светлым содержимым и иногда неприятным запахом.
Важно уточнить, как давно возникли раны: они могут не заживать от нескольких недель до 2-6 лет. На скорость заживления влияют сопутствующие болезни: сердечная и дыхательная недостаточность, сахарный диабет, онкозаболевания и др. [10]
При осмотре врач обращает внимание на:
- состояние и цвет кожи (сухая или влажная, бледная, розовая или синюшная);
- объём конечностей (есть ли отёк);
- их температуру (холодные, тёплые или горячие);
- состояние ногтей — онихомикоз может являться дополнительным источником инфекции.
Периферическое кровоснабжение первично оценивается по пульсу: чем слабее удары, тем хуже состояние поражённой области.
Периферическая иннервация оценивается путём определения тактильной, вибрационной чувствительности и/или сухожильных рефлексов: чем слабее реакция пациента на раздражители, тем хуже прогноз для сохранения органа или конечности [10] .
О состоянии костных структур сложно судить без дополнительных методов исследования. Изначально можно определить только форму суставов, деформацию конечностей, объём движений и боль, возникающую в суставе.
Дополнительные методы исследования расположены в порядке значимости:
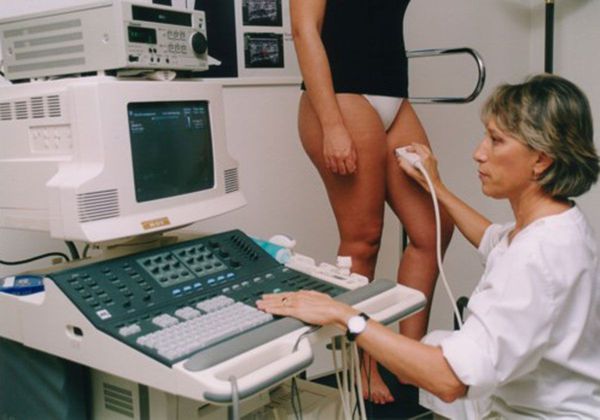
- УЗГД — ультразвуковое дуплексное сканирование артерий и вен. Безвредный метод диагностики. Позволяет выяснить, нарушено ли кровообращение в конечности или органе. Проводится в кабинете ультразвуковой диагностики. Во время процедуры пациент лежит на спине или стоит.
- Лабораторное обследование. С его помощью можно выявить системные заболевания, оценить общую тяжесть состояния и предполагаемый объём лечения. Для диагностики необходим клинический анализ крови, определение скорости оседания эритроцитов (СОЭ), развёрнутая коагулограмма (состояние свёртывающей системы крови), общий (клинический) анализ мочи и развёрнутый биохимический анализ крови. Для влажной гангрены характерны системные изменения: повышение СОЭ, лейкоцитов, D-димера и фибриногена, снижение АЧТВ, МНО, общего белка и т. д.
- Электрокардиограмма. Позволяет оценить состояние сердца. Проводится лёжа. На грудную клетку пациента накладываются специальные электроды, которые регистрируют электрическую активность сердечной мышцы — миокарда. Эта информация распечатывается на бумажной ленте в виде кардиограммы, отражающей работу сердца.
По данным этих исследований врач принимает решение о тактике лечения, его объёмах и необходимости других дополнительных методов исследования:
- МСКТ — мультиспиральная компьютерная томография. Может потребоваться для уточнения уровня и степени поражения сосудов при выявлении проблемы на УЗИ.
- Ангиография — определяет проводимость сосудов.
- Бактериологическое исследование раневой инфекции. Позволяет установить тип бактерий и их чувствительность к антибиотикам [10] .
- Рентгенография — оптимальный метод оценки состояния костей и суставов. С его помощью выявляются очаги разрушения [10] .
Дифференциальную диагностику влажной гангрены нужно проводить с другими состояниями:
- лимфатическим отёком и лимфедемой (слоновостью);
- хронической сердечной и почечной недостаточностью в стадии декомпенсации;
- острой печёночной недостаточностью и циррозом печени;
- липедемой ("жировым отёком").
Лечение влажной гангрены
Лечение влажной гангрены всегда комплексное. Оно состоит из ряда важнейших задач, которые формируются на этапах диагностики. По показаниям может потребоваться реваскуляризация — восстановление притока и оттока крови по артериям и венам. Выбор метода реваскуляризации зависит от типа сосудистой недостаточности — артериальной и/или венозной.
Одной из причин влажной гангрены является нарушение венозного оттока, а именно тромбоз глубоких вен конечности. Такая проблема чаще требует консервативной антикоагулянтной терапии — приёма таблеток, которые рассасывают тромб. Если причина в эмболизации артерий, восстановить кровоток позволяют реконструктивные операции:
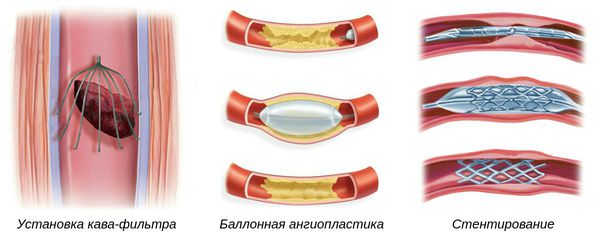
- Установка кава-фильтра — специальной системы, которая препятствует миграции тромбов из нижних конечностей к лёгким. Устанавливается в нижнюю полую вену.
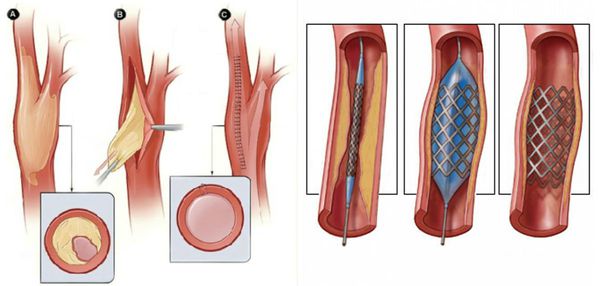
- Баллонная ангиопластика — способ ликвидации суженных участков артерий, препятствующих нормальному току крови. Выполняется при помощи специальных систем.
- Стентирование — установка специальных имплантов (стентов) в область артерии, поражённой атеросклеротической бляшкой, чтобы восстановить её проходимость.
Такие операции выполняются под местной анестезией через прокол, т. е. малоинвазивным и малотравматичным способом [1] .
После восстановления кровообращения и купирования инфекционного процесса наступает восстановительный период. Он предполагает компрессионное лечение:
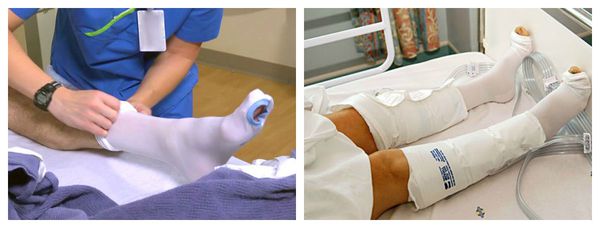
- Ношение трикотажа 2-3 класса компрессии в течение дня. Это могут быть бинты, чулки, перчатки, рукава и пр.
- Прерывистая пневмокомпрессия, или прессотерапия. Используется как противоотёчная терапия [3] . На пациента надеваются манжеты, в которые подаётся воздух. Манжеты постепенно нагнетают давление от периферии к центру, т. е. от пальцев стопы, усиливая отток лимфы.
Одновременно с перечисленными мерами проводится обработка раны. Она направлена на очищение и подготовку дефекта к заживлению.
Выбор метода обработки зависит от состояния раны и организма в целом. Возможны несколько вариантов:
- хирургический метод — иссечение омертвевших тканей;
- ферментный метод — наложение препаратов, расщепляющих омертвевшие ткани, например трипсина или химотрипсина;
- ультразвуковой метод — физический способ размельчения и удаления омертвевших тканей;
- комбинация нескольких методов очищения раны [10] .
При адекватной обработке и разгрузке поражённой конечности дефект начинает заживать в течение двух недель [10] .
Правильно выбрать повязку для раны — не менее важно. Чтобы поспособствовать заживлению, она должна отвечать четырём требованиям:
- поддерживать влажную среду в ране;
- контролировать объём воспалительного выпота;
- предотвращать повреждение краёв раны;
- хорошо фиксироваться, оставаться неподвижной.
Современные многокомпонентные повязки содержат все необходимые компоненты для заживления раны:
- гидрогели для создания оптимальной влажной среды на поверхности раны;
- альгинаты для устранения избыточной жидкости;
- гидроколлоиды для очищения раны от омертвевших тканей;
- ионы серебра для обеззараживания и т. д.
Для каждой стадии заживления раны существуют свои повязки. Они накладываются на 1-5 дней. На поверхности современных повязок имеются индикаторные метки, которые сигнализируют о том, что повязку пора сменить.
Прогноз. Профилактика
Если не лечить влажную гангрену или поздно обратиться к врачу, то в течение первого года 20 % больных умирают, 25 % пациентов проводится ампутация и лишь у 55 % больных есть шанс сохранить конечность или орган. Эти показатели отражают весь драматизм ситуации: угроза здоровью и жизни больных очень высока [8] .
Ампутация, как единственно возможный способ сохранения жизни пациента, показана при неэффективности комплексного лечения, увеличении раны, невозможности проведения операции, ухудшении состояния пациента и позднем обращении к врачу — развившейся гангрене.
Во избежание осложнений, связанных с ампутацией, операцию следует выполнять в два этапа:
- первичная ампутация — удаление омертвевших тканей, попытка восстановить кровоток и сохранить конечность;
- вторичная ампутация — проводится при неэффективности мероприятий по сохранению конечности и отсутствии положительной динамики: рана после первичной ампутации не заживает [9][14] .
При наличии гнойно-некротического очага и риске заражения крови его первичная санация должна быть выполнена до операции [10] .
Другие осложнения, связанные с лечением, возможны при критической ишемии конечности. Проводить хирургическую обработку раны в этом случае опасно: это может расширить зону некроза. Перед этим требуется провести реваскуляризацию конечности, например стентирование.
При реваскуляризации возможно развитие осложнения в виде нефропатии — нарушения работы почек. Особенно рискуют пациенты с генерализованным атеросклерозом, кальцификацией почечных артерий и хронической болезнью почек II стадии и выше [8] [15] [16] . Чтобы предупредить нефропатию, накануне и после операции пациентам из группы риска необходимо отменить метформин, петлевые диуретики и по каплям внутривенно ввести 1 л физраствора.
Профилактика влажной гангрены заключается в регулярном обследовании, контроле имеющихся заболеваний и раннем обращении к врачу при первых симптомах тромбоза или ишемии конечности. Даже небольшая на первый взгляд ранка может привести к утрате конечности.
При наследственной предрасположенности к варикозной болезни необходимо каждый год выполнять УЗИ вен нижних конечностей и консультироваться с флебологом. В профилактических целях врач может назначить ношение компрессионного белья: это позволит избежать образования тромбов и прогрессирования хронических заболеваний вен.
При сахарном диабете важно корректировать уровень глюкозы в крови, ежегодно выполнять УЗИ органов брюшной полости, артерий и вен нижних конечностей, а также правильно ухаживать за кожей ног:
Что такое сухая гангрена? Причины возникновения, диагностику и методы лечения разберем в статье доктора Манасяна К.В., сосудистого хирурга со стажем в 10 лет.
Над статьей доктора Манасяна К.В. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Гангрена — это некроз (омертвление) тканей живого организма, связанных с внешней средой, например, кожи, лёгких, кишечника и других. С древнегреческого данный термин переводится как "разъедающая язва".
Сухая гангрена — это опасное заболевание, требующее незамедлительного лечения. При этой патологии отмирание ткани происходит без выраженного инфекционного и воспалительного процесса. Иначе такой характер течения заболевания называют мумификацией, т. е. отсыханием органа.
Механизмы возникновения гангрены бывают двух типов:
- прямыми (травматическими и токсическими) — появляются по причине непосредственного повреждения, иногда даже незначительного;
- непрямыми (ишемическими, аллергическими, трофоневрологическими) — происходит опосредованное отмирание тканей через анатомические каналы, в частности, при поражении сосудистой системы.
Исходя из этого факторы риска развития сухой гангрены можно также разделить на две группы:
- Внешние (экзогенные):
- переохлаждение (обмоорожение);
- химический ожог;
- удар током высокого напряжения.
- Внутренние (эндогенные): артерий нижних конечностей; ;
- курение;
- воспалительные заболевания артерий (васкулиты, в частности тромбангиит). [4][5][6]
Зачастую гангрена возникает при совокупности факторов, например, в результате механического повреждения кожи пациента с сахарным диабетом. По статистике, доля людей с мумификацией, развившейся на фоне подобных факторов и приведшей к ампутации конечности, составляет 4,2-6,4 на одну тысячу человек в год. В связи с этим люди с диабетической стопой относятся к группе риска развития гангрены. [10]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сухой гангрены
К симптомам сухой гангрены относятся:
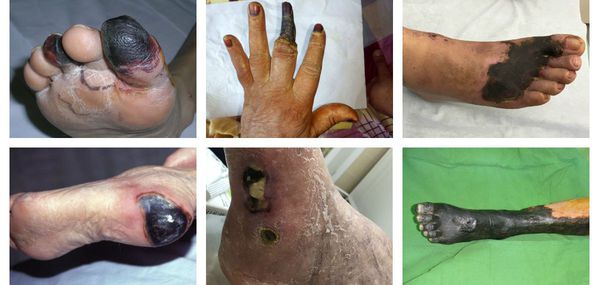
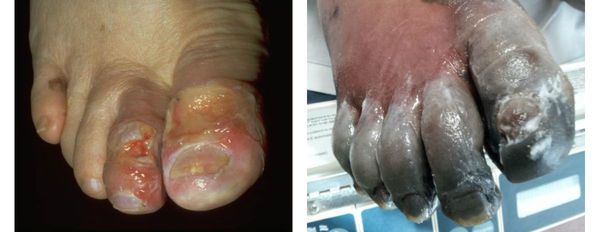
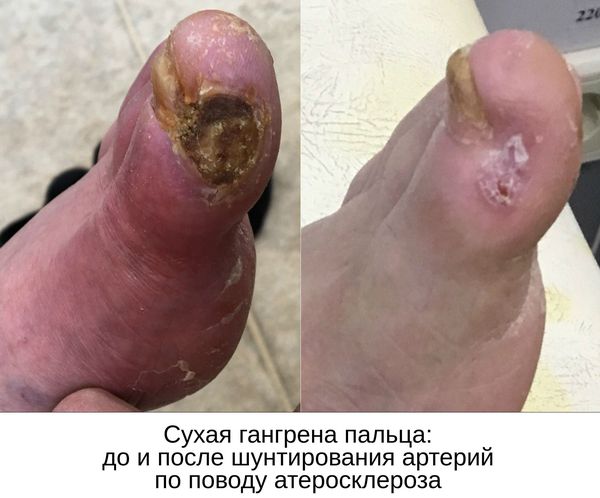
- потемнение кожного покрова (вначале кожа бледнеет, приобретает синюшный оттенок, затем постепенно становится чёрной);
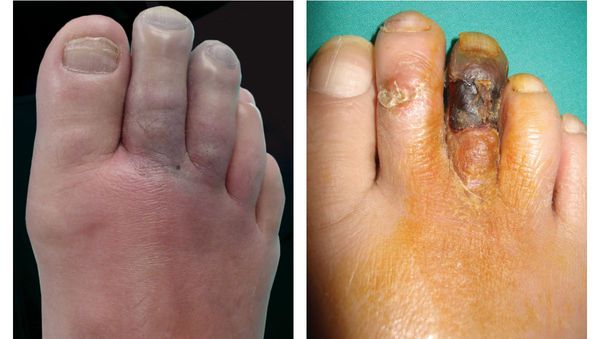
- уменьшение кожи в объёме, её высыхание, сморщивание и уплотнение;
- отслаивание эпидермального слоя кожи;
- снижение температуры конечности (зависимость от температуры окружающей среды);
- снижение чувствительности поражённых тканей (онемение);
- наличие специфического запаха отмирающего участка (хоть и не столь сильного);
- ощущение боли (простреливающие, жгучие и ноющие болевые ощущения, которые могут носить постоянный характер, а также усиливаться при минимальной нагрузке);
- покалывание, жжение или зуд в области поражения;
- нарушение функционирования конечности.
Болевой синдром отражает то, насколько сильно страдают окружающие ткани: чем сильнее боль в зоне некроза, тем больше в этой области живых клеток. Ослабление болезненных ощущений или их исчезновение указывает на прогрессирование заболевания, так как чувствительность отмирающей ткани пропадает в результате гибели нервных окончаний. В это время анатомические области, граничащие с сухой гангреной, остро нуждаются в артериальном кровотоке, которого им не хватает. В итоге в этих тканях вырабатываются продукты метаболизма и болевые импульсы.
Сухая гангрена начинается с появления небольшого очага на конечности (как правило, расположенного на пальце). Далее она распространяется на прилегающие пальцы, подошвенную и тыльную поверхность стопы, захватывая всё больше тканей конечности.
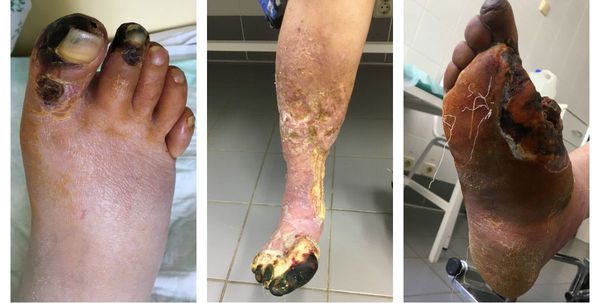
Изменения цвета отмирающих участков кожи связано с накоплением в них гемоглобина и выделением эритроцитарного железа, которое в результате соединения с сероводородом воздуха превращается в сульфид железа.
Зона, которая находится на границе гангрены и здоровой ткани называется демаркацией. Обычно она не оформлена. В исключительно редких случаях при естественном течении болезни она может самостоятельно ограничиться, что приведёт к самоампутации отмирающей конечности. [3] [5] [6]
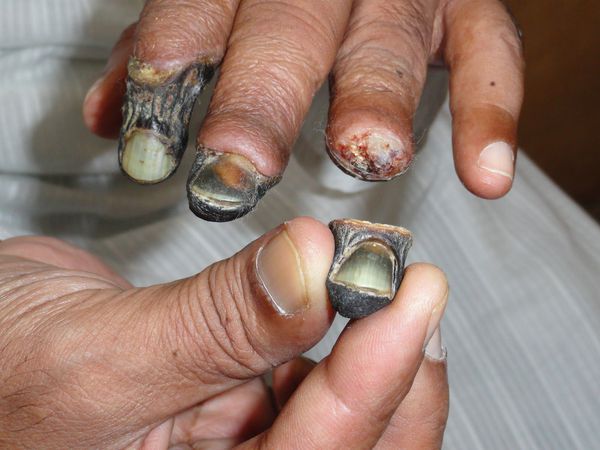
К первым признакам сухой гангрены относятся следующие состояния:
- замерзание конечности даже в тепле;
- боль в ногах и утомляемость после длительной ходьбы;
- наличие долго не заживающих ран и язв на коже конечности.
ВАЖНО: Возникновение одного из этих проявлений при наличии таких предрасполагающих факторов, как сахарный диабет или атеросклероз, — веский повод для скорейшего обращения к врачу-флебологу или хирургу. Промедление как минимум может обернуться для пациента утратой конечности.
Патогенез сухой гангрены
Процесс возникновения и развития сухой гангрены конечностей можно условно разделить на семь этапов:
При естественном течении сухой гангрены признаков инфекции не наблюдается (в отличие от влажной гангрены), однако в омертвевших тканях не исключено наличие возбудителей условно-патогенной инфекции. При этом в зонах некроза не происходит бурного развития инфекции.
Процесс развития сухой гангрены ног и рук может длится от нескольких дней до нескольких месяцев в зависимости от уровня поражения артерий и компенсаторных механизмов саморегуляции. [3] [4] [5] [6] Если некроз уже развился, то заживление без удаления некоторой части конечности невозможно.
Классификация и стадии развития сухой гангрены
В зависимости от распространения некроза на конечности можно выделить следующие виды заболевания:
- гангрена пальцев;
- гангрена дистального сегмента стопы (кисти);
- гангрена пяточной области;
- тотальная гангрена стопы (кисти) или голени (предплечья);
- гангрена бедра (встречается крайне редко, так как пациенты просто не доживают до столь массивного гангренозного поражения). [3][5][6]
По механизму развития различают два вида гангрены:
- Первичная гангрена — это некроз, развившийся в результате ишемии тканей. Иначе говоря, она связана с нарушением проходимости артериального сосуда, кровоснабжающего определённый участок организма.
- Вторичная гангрена — это некроз тканей, возникающий в результате острого гнойного воспаления клетчаточных пространств и фасциальных футляров. Чаще всего развивается при флегмоне стопы, затрагивая пальцы, а также при или глубоком абсцессе на фоне нейроптической формы синдрома сахарного диабета.
По распространённости выделяют три степени гангрены:
- поверхностную — поражается лишь дерма;
- глубокую — проникает в сухожилия, полости суставов, фасции и кости;
- тотальную — затрагивает все отделы органа или конечности.
Помимо сухой гангрены существует ещё влажная и газовая.
Влажная гангрена протекает с преобладанием инфекционного компонента, т. е. гнилостного расплавления. В процесс вовлекаются все без исключения ткани — кожа, подкожно-жировая клетчатка, фасции, связки, мышцы, сухожилия и кости. Кожные покровы местами приобретают багрово-синюшный, чёрный или серо-зелёный цвет. Характерно появление эпидермальный пузырей, наполненных вначале бурым, а затем зеленоватым содержимым с выраженным неприятным гнилостным запахом.
В отличие от сухой гангрены при влажной ткани не уплотняются, а распадаются, становятся рыхлыми и разжижаются. Отёк и гиперемия кожи быстро распространяются. Кожа голени может быть напряжена, лосниться. Без активного лечения демаркационная линия не появляется, так как процесс стремится к генерализации.
Газовая гангрена отличается возникновением вокруг очага некроза лёгкой крепитации газа под кожей, т. е. ощущением хруста, которое появляется из-за лопающихся пузырьков газа в тканях. Крепитация не слышна, но осязается пальцами как "скрип" крахмала или снега под ногами. Объективно газ в мягких тканях может быть обнаружен при рентгенографии конечности на достаточно "мягких" снимках. [11]
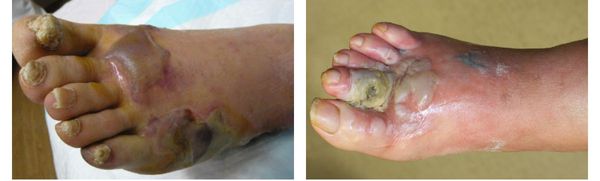
Осложнения сухой гангрены
Само по себе наличие гангрены указывает на полную нежизнеспособность и омертвление тканей, предполагая крайнюю степень патологического процесса. Поэтому отсутствие своевременного лечения может привести к потере поражённой конечности.
Сухая гангрена не может перерасти во влажную или газовую гангрену, как ошибочно утверждают многие источники, потому что изначально при возникновении некроза становится очевиден механизм развития гангрены. [1] [2] [3] [4] [7]
Редкими осложнениями сухой гангрены являются сепсис и септический шок. Они возникают в связи с токсическим действием продуктов распада при проникновении их в системный кровоток. Данные осложнения способны привести к полиорганной недостаточности и, как следствие, летальному исходу.
К проявлениям сепсиса относятся:
- ознобы;
- высокая или очень низкая температура тела (больше 38°C или меньше 36°C);
- одышка (частота дыхания более 20 в минуту);
- артериальная гипотензия (пульс более 90 ударов в минуту);
- аритмия;
- олигурия (объём мочи менее 0,5 мл/кг/ч);
- вялость, заторможенность;
- наличие различных лабораторные показания, не поддающаяся коррекции — низкий уровень белка, тромбоцитов и красных кровяных телец, а также высокий уровень билирубина, остаточного азота, мочевины, сахара в крови и ацетона в моче.
В случае септического шока давление становится крайне низким, даже на фоне интенсивного вливания внутривенных растворов. В связи с этим около 30-40 % пациентов умирает несмотря на оказываемое лечение. [12]
Диагностика сухой гангрены
Диагностика сухой гангрены достаточно проста, так как на некроз указывает внешний вид поражённого органа:
- его сухость;
- уменьшение участка кожи в объёме;
- тёмный, вплоть до чёрного, цвет кожи;
- наличие слабого неприятного запаха и болей непосредственно в мёртвом участке;
- наличие прохладных на ощупь окружающих тканей с выраженным болевым синдромом в них. [1][2][3][4][7]
При осмотре необходимо диагностировать причину сухой гангрены (например, атеросклероз артерий и тромбангиит). Для этого нужно проверить пульсацию артерий как поражённой, так и здоровой ноги на уровне паховых и подколенных областей, позади медиальной лодыжки и на тыле стопы. В дальнейшем необходимо подтвердить причинный диагноз с помощью ультразвукового исследования.
В качестве предоперационной подготовки для определения вида оперативного лечения выполняется ангиография нижних конечностей:
- при протяжённых поражениях артерий выполняется хирургическая операция — аутовенозное шунтирование;
- при коротких поражениях более предпочтительно выполнить эндоваскулярную операцию (наименее травматичное лечение). [1][2]
Для предоперационной подготовки нужно сдавать общий и биохимический анализ крови, а также бактериальный посев. Эти лабораторные исследования помогут выяснить, не является ли причиной сухой гангрены сахарный диабет.
Лечение сухой гангрены
С целью предотвращения гангрены и максимально возможного сохранения конечности требуется восстановить кровоток в тканях, окружающих гангренозный участок.
Нормализовать кровообращение в органе можно при помощи оперативного вмешательства:
- Реконструктивные операции на артериях конечности (как правило, руки):
- аутовенозное шунтирование;
- эндартерэктомия (удаление закупорки артерии) с аутовенозной пластикой;
- шунтирование артерий аорто-подвздошно-бедренного сегмента синтетичсекими протезами.
- Рентгенэндоваскулярные операции (не показаны пациентам с тромбангиитом):
- стентирование;
- баллонная ангиопластика артерий.
Паллиативные операции (поясничная симпатэктомия и остеотрепанация), проводящиеся для улучшения качества жизни, и другие нехирургические методы лечения (генная и физиотерапия) не способны предотвратить прогрессирование сухой гангрены.
Саму гангренозную ткань необходимо убрать. Для этого проводят:
- малые ампутации — удаление пальцев или части стопы с некрозом;
- некрэктомию — поверхностное удаление некротического струпа до пределов тканей с удовлетворительным кровотоком.
В случаях обширного гангренозного поражения с потерей опороспособной стопы прибегают к ампутации голени либо бедра. Чтобы избежать подобного печального исхода, важно при первых же признаках гангрены без промедления обратиться к врачу: потерять конечность куда страшнее, чем её лечить. Особенно это относится к людям с сахарным диабетом и атеросклерозом: нельзя ждать, когда гангрена начнёт прогрессировать, иначе удаление поражённой конечности будет неизбежным.
Если всё же обширная гангрена стопы привела к потере её опороспособности, то в таких случаях целесообразно выполнение ампутации голени на уровне границы средней и верхней трети. В дальнейшем это позволит подобрать и использовать удобный протез.
Даже после ампутации гангрены, возникшей из-за закупорки артерий ноги, необходимо выполнить реконструктивную (шунтирующую) или рентгенэндоваскулярную операцию на артериях нижней конечности. Делается это с целью обеспечения кровотока для успешного заживления постампутационной культи голени.
При физических причинах гангрены (отморожение) или химических (внутриартериальное введение синтетичсеких наркотиков) лечение заключается в нормализации вязкости крови. Для этого проводится:
- антикоагулянтная и инфузионная терапия;
- профилактика синдрома полиорганной недостаточности;
- хирургическое удаление участка, поражённого сухой гангреной. [1][2][3]
Прогноз. Профилактика
Прогноз зависит от степени гангренозного поражения:
- при гангрене пальцев или небольших участков стопы конечность можно восстановить при реставрации кровотока, удалении омертвевших тканей и создании благоприятных условий для заживления;
- при тотальной сухой гангрене стопы показана ампутация на уровне голени, но с условием, что кровоток в голени достаточен для заживления постампутационной культи;
- при обширной гангрене голени пациенту показана ампутация ноги на уровне бедра.
Пятилетняя выживаемость при сухой гангрене сравнима с выживаемостью при злокачественных новообразованиях (например, раковой опухолью кишечника): к концу первого года после подтверждения диагноза "Критическая ишемия" (критическое снижение кровоснабжения) лишь 45 % пациентов имеют шанс сохранения конечности, а около 30 % продолжают жить после ампутации бедра или голени, а 25 % — умирают.
Тем не менее число больших ампутаций остаётся высоким, а их исходы — крайне тяжёлыми. Риск смертности в течение 30 дней после таких ампутаций составляет 4-30 %, а риск развития осложнений, таких как инфаркт миокарда, инсульт, инфекция, — 20-37 %. [1] [7] [10]
Реабилитация и протезирование
Трудности в реабилитации пациентов после ампутаций и протезирования у многих пожилых пациентов отрицательно влияют на отдалённые результаты и качество их жизни.
Период реабилитации зависит от объёма гангренозного поражения, качества заживления дефекта, сопутствующих соматических заболеваний, возраста пациента и его желания вернуться к полноценной жизни. Как правило, при успешном лечении и соблюдении всех рекомендаций врача длительность реабилитации составляет 3-6 месяцев.
На качество реабилитации также влияет питание. Поэтому в период восстановления рацион должен состоять из белковой и калорийной (но не жирной) пищи: из мяса индейки, рыбы, фасоли, творога и яиц. От жирной пищи во время реабилитации лучше отказаться.
Первичный протез подбирается после заживления раны культи. Затем, когда сформирована мышца культи, пациенту подбирают вторичный протез. Этим занимается врач-реабилитолог совместно с протезистом. [7] [8] [9]
Профилактика
Для предупреждения развития гангрены у предрасположенных к этому людей (например, лиц с сахарным диабетом, атеросклерозом), важно соблюдать меры профилактики:
- отказ от курения — эта пагубная привычка может привести к ухудшению кровообращения и закупорке сосудов;
- контроль уровня сахара в крови;
- проверка тела на наличие повреждений, их лечение и ежедневное наблюдение за их заживлением;
- незлоупотребление алкоголем.
Также для профилактики гангрены нужно избегать обморожений и иных внешних причин образования некроза.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
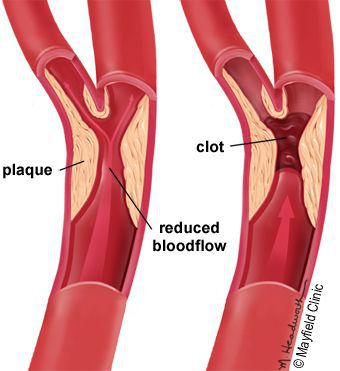
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
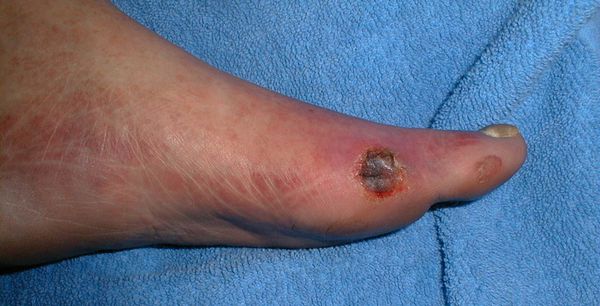
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
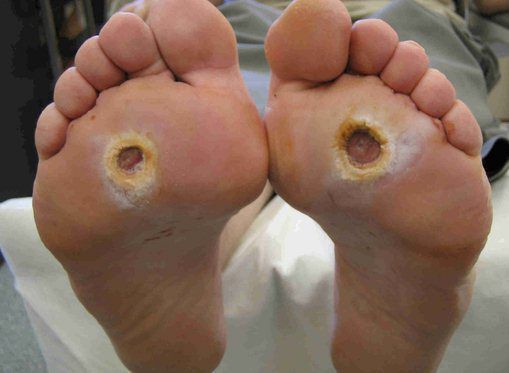
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.

Гангрена — это достаточно опасное состояние, которое не только ухудшает качество жизни, но и может стать причиной потери конечности или привести к летальному исходу. Важно вовремя заподозрить гангрену, не допустить перехода во влажную форму, в таком случае лечение будет более быстрым и простым. Риск развития гангрены повышается при атеросклерозе, тромбозе, сахарном диабете, травматическом повреждении сосудов, ожогах кожи, сдавливании тела, обморожении, иммунодефиците, анемии, курении. Стоит уделить внимание профилактическим мерам, если вы входите в группу риска.
Профилактика гангрены
Профилактика и лечение гангрены должны проводиться под контролем врача. Выделяют несколько видов гангрены, для каждого из которых есть свои рекомендации:

При сухой гангрене поврежденный участок выглядит сморщенным и потемневшим. Есть четкая грань между областью некроза и здоровой тканью. Такая болезнь может развиваться месяцами и годами, особенно на фоне повреждения сосудов. В группе риска — люди с сахарным диабетом. Сначала у них развивается диабетическая стопа: подошвы и пальцы при этом заболевании становятся сухими, любое натирание приводит к открытой ране. Затем может начаться некроз, если за конечностями неправильно ухаживали. Основные меры профилактики: обработка ран, подбор удобной обуви, контроль уровня глюкозы.
При влажной гангрене кожа отекает, образуются волдыри, выделяется гной. Это происходит из-за присоединения бактериальной инфекции. Главная задача медиков — перевести влажную гангрену в сухую. Для устранения инфицирования используется антибиотикотерапия. Влажная гангрена может развиться на фоне запущенного диабета, а также из-за воздействия тепла, холода, кислоты, электрического тока на кожные покровы. Профилактика заключается в своевременном лечении сухой гангрены и недопущении присоединения инфекции.
Профилактика газовой гангрены
Среди всех видов гангрены анаэробная инфекция наиболее опасна из-за стремительного течения и неблагоприятного прогноза. Септический шок может привести к летальному исходу уже через несколько часов от начала заболевания. Такая форма обычно возникает при попадании анаэробных бактерий в обширную рану или место огнестрельного ранения, а также при длительном ношении сдавливающего жгута и гипса.
Неспецифическая профилактика газовой гангрены:
- Обработка пролежней, исключение сдавливания конечности или органа.
- Исключение гипопротеинемии (снижения количества белка).
- Прием необходимых доз витаминов при гиповитаминозе.
- Контроль стресса.
- Лечение заболеваний артерий, ИБС.
- Установление причины «перемежающейся хромоты».
Поскольку при газовой гангрене фактор времени оказывается решающим, нередко применяются методики экспресс-диагностики. Но даже при использовании таких мер на идентификацию микрофлоры потребуется 48 часов, а окончательный анализ бывает готов через несколько дней. Пациент, который может умереть в течение суток, должен сразу при поступлении в медучреждение получить помощь. Для профилактики газовой гангрены применяют комплекс антибиотиков до окончательного результата посева.
- Хирургическая обработка и удаление некротизированных тканей.
- Дренирование раны для удаления экссудата.
- Фасциотомия для уменьшения давления из-за отека.
- Терапия антибиотиками.
- Нейтрализация действия токсинов.
- Коррекция патологий гемостаза.
- Наложение повязок с мазями на водной основе, сорбентов с углем.
- Коррекция иммунологических нарушений.
- При серьезных повреждениях и риске заражения крови — ампутация в пределах здоровой ткани.
Поскольку нередко анаэробная инфекция возникает на фоне иммунологических нарушений, может быть применен препарат для профилактики газовой гангрены — анатоксин, формирующий искусственный иммунитет.
Можно ли защититься от гангрены наверняка
Специфической профилактики, которая на 100% защитит от гангрены, все еще не существует. Необходимо учитывать, что есть факторы, на которые человек не в силах повлиять: никто не застрахован от аварии: сдавливание, защемление, открытая рана могут привести к нарушению кровообращения в конечности или органе. Но на ряд обстоятельств мы все же можем повлиять.
Как снизить риск гангрены:
- Откажитесь от курения: сигареты приводят к сужению сосудов, ухудшается кровоток.
- Следите за весом: лишняя жировая прослойка становится причиной сдавливания органов и сосудов. Возрастает риск не только сухой или влажной, но и внутренней гангрены.
- Контролируйте сахарный диабет, заболевания почек и любые острые состояния.
- Сдайте анализы на витамины, железо, микроэлементы.
- Избегайте переохлаждения и перегрева.
- Тщательно осматривайте тело на наличие ран, особенно в области стоп. Проводите антисептическую обработку повреждений.

При любом подозрении на некроз необходимо сразу же обратиться за медицинской помощью. Даже сухая гангрена, которая может развиваться годами – это повод пройти обследование и получить адекватное современное лечение.
Как бы грозно ни звучал диагноз «гангрена», это не всегда повод отчаиваться. Опытные врачи делают все, чтобы спасти не только жизнь, но и конечность пациента. К ампутации прибегают только в тех случаях, когда некроз затронул глубокие ткани. Поверхностные очаги некроза можно устранить хирургически без ампутации. Современные технологии лечения позволяют проводить малоинвазивные эндоваскулярные операции, восстанавливающие кровоснабжение поврежденного участка. В Башкортостане вы можете обратиться к специалистам «Октябрьского сосудистого центра».

Несмотря на страшное название, гангрена не всегда приводит к ампутации или смерти пациента. Благодаря внедрению новейших методик современная медицина может побороться за жизнь и здоровье при подобном диагнозе. Прогноз, однако, во многом зависит от бдительности пациента. Важно вовремя распознать не только начальные признаки гангрены, но и форму некроза. Особенно внимательными стоит быть людям с заболеваниями сердечно-сосудистой системы и диабетом.
Почему важно распознать признаки начинающейся гангрены

Критической ишемии (КИНК) наиболее подвержены нижние конечности, но встречается некроз внутренних органов — кишечника, легких, поджелудочной железы, желчного пузыря. Ежегодно гангрену диагностируют у миллиона человек, при этом погибает каждый пятый, столько же пациентов вынуждены перенести ампутацию. По статистике в пятилетний период летальный исход наблюдается в половине случаев. Любые заболевания сердца и сосудов повышают риск такого осложнения как гангрена, а у больных сахарным диабетом смертность повышается в 15-20 раз.
Первые признаки гангрены конечностей легко распознать по почернению больной области. Однако сухая и влажная форма отличаются течением и оказывают различное влияние на организм. Менее опасная сухая форма может перейти во влажную, поэтому симптомы начала гангрены в любом случае не стоит игнорировать.
Почему появляются признаки гангрены
Самая распространенная причина патологии — нарушение кровообращения из-за болезней или сдавливания жгутом, повязкой, гипсом. В группе риска больные тромбозом, атеросклерозом, а также курильщики. Но виновниками могут быть инфекции, аллергические реакции, токсины, ожоги, обморожения, травмы (огнестрельные и глубокие ножевые ранения, травматические повреждения во время аварий). У диабетиков причиной некроза может стать даже небольшая рана. Если примешивается бактериальная инфекция, возникает риск появления симптомов газовой гангрены.
Если некроз верхних и нижних конечностей легко обнаружить по характерным признакам, то гангрену внутренних органов важно вовремя заметить и вылечить. Она всегда развивается по влажному типу и крайне опасна. Почти всегда причина в инфекциях, проникающих ранах, ущемлении или закупорке сосудов. Дополнительными причинами гангрены легкого могут быть тромбоэмболия и пневмония, кишечника — аппендицит.
Читайте также:


