Когда можно заниматься интимной жизнью после операции на позвоночнике
Заголовок статьи — это не провокация, а реальный жизненный вопрос. И врачам его задают многие пациенты, кто перенес операцию по удалению грыжи диска или кому она еще предстоит. Также эта тема актуальна для тех, чья жизнь сопряжена с частой болью в спине. Какие меры предосторожности следует соблюдать, занимаясь любовью после операции на позвоночнике, рассказал в своей новой статье для «БИЗНЕС Online» доктор-остеопат Александр Иванов.
СЕКС КАК ФИЗИЧЕСКАЯ АКТИВНОСТЬ
Грыжа диска и ее осложнения — это удел не только пожилых. Очень много людей молодого возраста от 20 до 40 лет страдают от болей в спине и попадают на стол к нейрохирургам. Поэтому тема интимной близости после операции для них весьма актуальна.
В предыдущей статье, посвященной реабилитации после операции на позвоночнике, я писал, что выделяют ранний период (до 15 дней после операции), поздний (в среднем 6–8 недель) и отсроченный (от 8 недель и на всю жизнь). В ранний период пациент находится в стационаре под наблюдением врачей, физические нагрузки сильно ограничены, нельзя сидеть, долго стоять, передвигаться можно в полужестком корсете. Понятно, что в таких условиях не до любви. Но после выписки из больницы у многих возникает вопрос о том, как изменится их интимная близость вследствие перенесенной операции.
Секс — это форма физической активности, которая требует соблюдения определенных правил. Необходимо проявлять осторожность, так как занятия сексом могут усиливать боль в спине. Если есть боль в области послеоперационной раны, то лучше воздержаться от интимной близости.
В поздний период реабилитации пациент начинает больше двигаться, ходить, но все равно режим должен быть охранительный. Можно ли заниматься сексом в этот период? В принципе, да. Однако с интимной близостью лучше не спешить. После операции должен пройти минимум месяц, пока швы хорошо заживут, а отек и воспаление уйдут. И не все позы подойдут для занятий любовью. Причем есть разница для мужчин и женщин. В процессе близости важно максимально исключить из движения поясничный отдел позвоночника. Это сделать весьма сложно. Особенно для мужчины.
КАКИЕ ПОЗЫ ЛУЧШЕ ВЫБРАТЬ
Во время занятия сексом в поздний период реабилитации нужна хорошая фиксация поясницы — можно использовать полужесткий корсет.
При половом акте не должно быть резких движений, наклонов, поворотов, скручиваний — словом, опасных движений, которые могут дать рецидив боли.
Важно поговорить с партнером, он (она) не должен (должна) бояться причинить вам боль и дискомфорт во время секса.
Не допускаются занятия любовью в вертикальном положении, так усиливается нагрузка на позвоночник.
В качестве активного участника мужчине можно заниматься любовью через полтора месяца после операции, женщине — через три недели.
Из наиболее удобных поз для женщины — это положение на спине с согнутыми коленями и на боку. Под поясницу можно подложить мягкую подушку для лучшей фиксации поясничного отдела. Мягкий валик или подушка будут не лишними и при положении на боку.
Следует избегать круговых движений таза, чтобы не усилить боль.
Если после секса боль в спине усиливается, лучше отложить занятия любовью до полного восстановления после операции (нужно укрепить мышцы спины с помощью лечебной физкультуры).
Для мужчины поза на спине (когда женщина сверху — наездница) также подойдет. Но поза на боку для него все же будет лучше, так он сам может контролировать процесс. Причинит вред мужчине классическая поза (миссионерская), так как в таком случае перегружается поясница. При усилении боли, естественно, лучше прекратить занятия.
Иванов Александр Александрович — кандидат медицинских наук, врач-остеопат, невролог, натуропат, член российской остеопатической ассоциации, популяризатор здорового образа жизни и осознанного подхода к здоровью.
Мнение автора может не совпадать с позицией редакции
Цели реабилитации после операции на позвоночнике
Оперативные вмешательства на одном из наиважнейших отделов опорно-двигательного аппарата назначаются в самых крайних случаях: если консервативная терапия не помогает или не имеет терапевтической значимости, а также при наличии угрозы повреждения спинного мозга, риска поражения нервных окончаний и связанных с этим осложнений. То есть операция в таких ситуациях является жизненно необходимой мерой.
К хирургии чаще всего прибегают при диагностировании грыжи позвоночника и при других последствиях остеохондроза, переломах и различных травмах. Кстати, примерно в 50% случаев протрузии и грыжи возникают на межпозвонковых уровнях поясничного отдела, поэтому именно на данном участке больше всего проводят хирургическое лечение. Это может быть микродискэктомия, эндоскопическая операция, какой-нибудь вид нуклеопластики, например, лазерная или холодноплазменная вапоризация, радиочастотная пластика пульпозного ядра и пр.

Шрамы после операции на поясничном отделе.
Зачастую специалисты в ходе определенного оперативного процесса используют специальные металлические фиксаторы. Операции с металлоконструкцией предусматривают надежную стабилизацию прооперированного отдела. Иногда вживляют искусственные имплантаты, если тот или иной биологический элемент невозможно восстановить. Преимущественно замене подлежат межпозвоночные диски на шейном отделе, менее распространены вмешательства по удалению дисков с последующей имплантацией на остальных сегментах позвоночной оси. Бывают и операции, когда позвонки грудного отдела, разрушившиеся на фоне остеопороза, травмы или опухоли, наполняют костным цементом.
То есть, как вы понимаете, существует множество разновидностей оперативной помощи, и после каждой из них, даже самой малоинвазивной, человек обязательно должен получить качественную и полноценную реабилитацию. В противном случае – осложнения (паралич, инфекция и пр.), инвалидность, возможно даже смертельный исход. От того, какая реабилитация у вас будет, напрямую зависит окончательный результат вашего физического восстановления. В целом восстановительный период после пройденного вмешательства на позвоночнике при спондилолистезе или любом другом заболевании предусматривает следующие цели:
- надежную профилактику всех возможных послеоперационных осложнений;
- предупреждение ранних и отдаленных рецидивов той же патологии;
- ликвидацию болезненных явлений и отеков;
- возвращение навыков самообслуживания;
- корректное и продуктивное восстановление функций прооперированного отдела;
- укрепление и повышение выносливости связочно-мышечной системы;
- обучение правильным позам, корректировку осанки и походки;
- нормализацию работы всего опорно-двигательного аппарата;
- полноценное или максимально возможное восстановление утраченного качества жизни.
Важно понимать, что основополагающую роль играет физическая реабилитация в полном объеме, включающая для каждого отдельного пациента ЛФК и определенный набор физиотерапевтических процедур. Важно понимать, что вам может быть оказана на первоклассном уровне высокотехнологичная оперативная помощь, но если вслед за ней не последует комплексная физическая реабилитация, то на благополучный исход такого лечения можно и не рассчитывать.
Активность
- Возможно, пациенту понадобится помощь в повседневной деятельности (например, одевание, купание) в течение первых нескольких недель.
- Постепенно необходимо возвращаться к своей обычной деятельности. Рекомендуется ходьба; начинать надо с небольшого расстояния и постепенно увеличивать до 1 - 2 км в день. Можно рекомендовать программу физической терапии (ЛФК).
- Ношение корсета рекомендуется, особенно в первое время после операции. На ночь корсет можно снимать.
Физиотерапия после хирургии
Физиотерапия – еще одна главная и неотъемлемая часть реабилитационной программы, которая базируется на:
- электромиостимуляции;
- ионофорезе;
- тепло- и магнитотерапии;
- диадинамотерапии;
- лазеролечении;
- нейростимуляции.
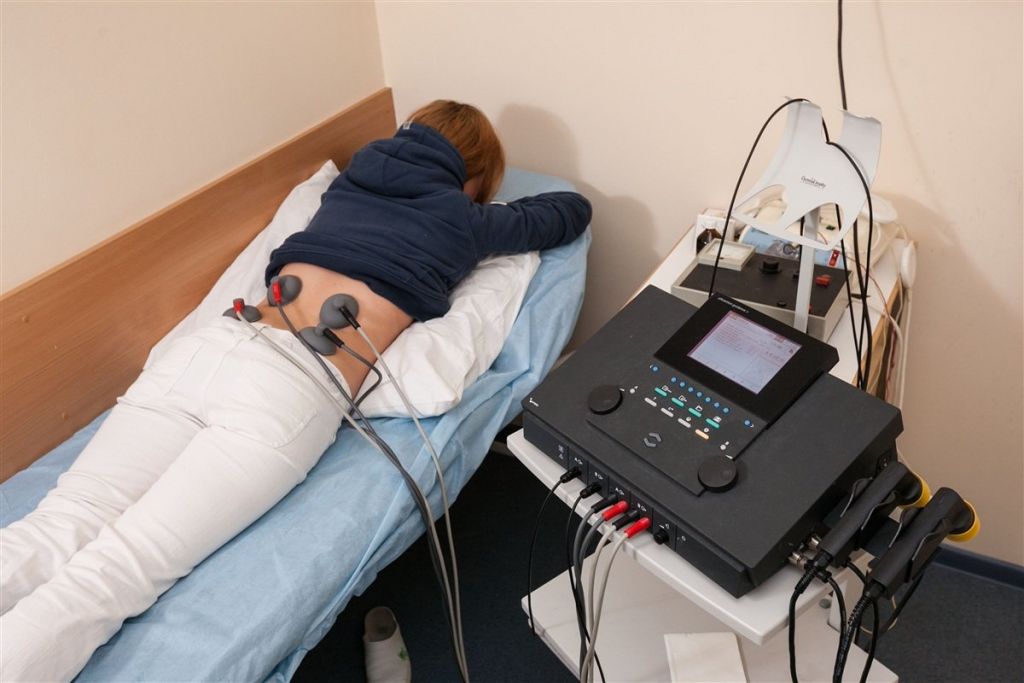
Во время процедуры.
Преимуществами всех вышеперечисленных тактик являются локальное избирательное воздействие и способность производить лечебное действие на глубокие ткани. Данные способы оказывают иммуностимулирующий, противовоспалительный, противоболевой эффект. Кроме того, физиолечение активизирует местное кровообращение, лимфоотток и метаболизм, оптимизируя доставку кислорода и важных питательный веществ к проблемным тканям, благодаря чему прооперированная зона быстрее восстанавливается, а операционная рана заживает в короткие сроки. В середине или конце реабилитации назначаются сеансы массажа, мануальной терапии, акупунктуры.
Реабилитация после операции на позвоночнике: сроки и способы восстановления зависят от вида хирургии
Восстановительные мероприятия после оперативного вмешательства на позвоночнике начинаются сразу. Программа реабилитации подбирается только индивидуально: с учетом вида и сложности проведенных хирургических манипуляций, веса и возраста пациента, сопутствующих заболеваний в анамнезе. При тщательном соблюдении всех врачебных рекомендаций и назначений прооперированный человек динамичными темпами идет на поправку и по окончании послеоперационного лечения возвращается к полноценной жизни.
Если использована стабилизация поясничного отдела, то реабилитация становится еще более актуальной и может начинаться раньше, чем в случаях когда металлоконуструкция не применяется.
Однако при неточном соблюдении прописанной доктором реабилитационной программы или полном отсутствии крайне необходимого специального лечебного и физического режима риск развития тех или иных осложнений многократно увеличивается, а восстановление движется очень медленными темпами и не наступает в установленные сроки.
Стабилизирующая хирургия стеноза позвоночника
Далеко не всем пациентам, которым проводится операция по поводу спинального стеноза, потребуется стабилизация, которая также известна как спинальное слияние. Стабилизация особенно полезна в тех случаях, когда один или несколько позвонков выскальзывают из правильного положения, что приводит к нестабильности двигательных сегментов позвоночника. В этих случаях сползание позвонков может приводить к компрессии нервных структур. Необходимость стабилизации также зависит от того, сколько позвонков будет задействовано в процессе операции. Например, если хирургу необходимо удалить пластинку (используя ламинэктомию) в нескольких позвонках, то позвоночник без этих структур может стать нестабильным .В таком случае, для стабилизации позвоночника может потребоваться операция по спинальному слиянию .
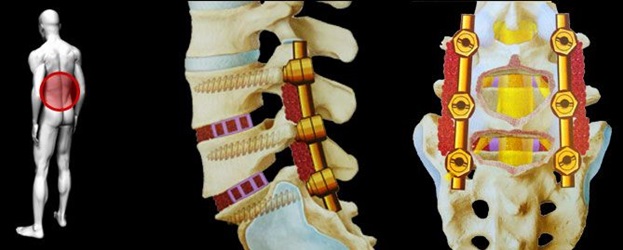
Операции по стабилизации позвоночника проводятся уже в течение многих лет. Эту операцию можно проводить как отдельно ,так и одновременно с декомпрессионной хирургией. При стабилизации позвоночника хирург создает условия, при которых позвонки со временем будут срастаться (обычно в течение нескольких месяцев или дольше).
Хирург использует костный трансплантат (обычно используется собственная кость пациента) или биологическое вещество (которое будет стимулировать рост костей). Хирург может использовать спинномозговые инструментарии, такие как стержни, винты, пластины для того, чтобы повысить стабильность и помочь сращению костей. Слияние( спондилодез) прекратит движение между позвонками, обеспечивая долгосрочную стабильность.
Результаты операцией по коррекции спинального стеноза обычно хорошие. Как правило, от 80% до 90% пациентов избавляются от боли после операции.
Cрок реабилитации после операции на позвоночнике
Градация основных этапов и сроки достижения тех или иных восстановительных задач могут быть различными. Попробуем все же примерно сориентировать, сколько длится реабилитация после распространенных операций на позвоночнике.
- Какой срок ориентировочно занимает период восстановления после дискэктомии, выполненной посредством микроскопа или эндоскопа? После обоих вмешательств, при которых межпозвонковый диск сохранялся, он примерно одинаковый – в среднем 2-2,5 месяца.
- После процедуры спондилодеза, когда выполняется трансплантация костного фрагмента и транспедикулярная фиксация, потребуется восстанавливаться от 3-х и более месяцев. Подробная реабилитация расписана на очень многих ресурсах. Но учтите, что данная техника хирургии подразумевает сложнейшее вмешательство, после которого восстанавливающие мероприятия должны пройти безупречно под тщательным врачебным контролем, а не под руководством интернет-советов!
- Если была сделана вертебропластика, отзывы свидетельствуют, что дальнейший курс специальной послеоперационной терапии обычно составляет 2 месяца. Но даже такой щадящий и быстродействующий операционный процесс, выполняемый при компрессионных переломах, может потребовать продления оздоровительных сроков, особенно у пожилых людей.
- После процедур вапоризации диска лазером или холодной плазмой для качественного возобновления функциональности позвоночника нужно исправно заниматься приблизительно 1-1,5 месяца. Однако практические наблюдения показывают, что некоторых больных необходимо реабилитировать до 3-х месяцев.
- После установки протеза межпозвонкового диска, чтобы привыкнуть к новому искусственному органу и достичь полного объема движений, четко придерживаться основной медицинской программы следует 3-6 месяцев.
Вам, безусловно, очень важно, чтобы процесс восстановления прошел гладко, легко и без каких-либо неприятных постоперационных эксцессов в виде осложнений. Чтобы так оно и было, чего мы вам искренне желаем, подойдите с максимальной ответственностью к своей реабилитации. Не пренебрегайте услугами профессиональных реабилитологов и выполняйте абсолютно все медицинские рекомендации, а в случае появления любых неприятных ощущений (боль, парестезии, скованность и пр.) срочно оповестите об этом доктора!
Лечебная физкультура
Пациенту рекомендуется комплекс лечебной гимнастики, индивидуально подобранный хирургом совместно с реабилитологом. Данные меры направлены на профилактику застойных явлений, корректную разработку и тренировку мышц спины, шеи, брюшного пояса, нижних и верхних конечностей. Помимо обычных физических занятий, также используются специальные тренажеры для механотерапии.
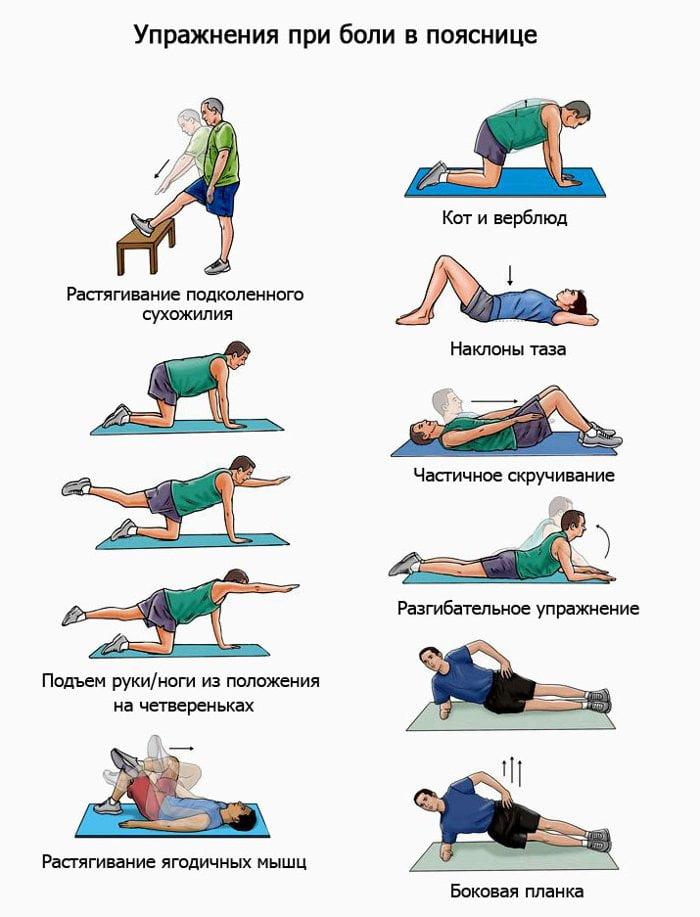
Инструктирует и наблюдает за правильностью выполнения восстановительной физкультуры высококвалифицированный специалист по ЛФК. Начинаются занятия в стационаре, после выписки вам необходимо будет продолжить заниматься в реабилитационном отделении клиники, в специализированном центре по ортопедическому профилю или дома. Последний вариант – крайне нежелателен, так как любая неточность в движениях чревата серьезным повреждением прооперированной части спины.
Физическую нагрузку в раннем периоде дают минимальную, при этом сначала, если операция была сложной, врач-реабилитолог может помогать своими руками делать движения различными частями тела, например, повороты головой, сгибания-разгибания ног и т. д. По мере улучшения состояния пациент будет выполнять поставленные задачи самостоятельно, конечно, под пристальным контролем инструктора. Нагрузки увеличивают постепенно и с предельной осторожностью, не допуская усиления боли.
Упражнения в первое время делаются в кровати – в положении лежа на спине и животе. Несколько позже, если врач посчитает нужным, включаются задачи, которые выполнять нужно будет стоя или на четвереньках. Сидеть примерно 2 недели или более не разрешается в большинстве случаев. Наклоны туловища запрещены до полного восстановления. На поздних этапах показано посещение бассейна, так как плавание как нельзя лучше помогает окрепнуть позвоночнику самым щадящим образом. После завершения реабилитационного курса лечебная гимнастика выполняется регулярно на протяжении всей жизни.
Важно! Лечебная физкультура – одна из наиболее эффективных методик физического восстановления, отвечающая за нормализацию тонуса и эластичности мышц, обменных процессов и кровообращения, развитие гибкости и подвижности костно-мышечного каркаса, стабилизацию деятельности внутренних органов и систем. В целом все это позволит быстро вернуть трудоспособность и миновать опасные последствия.
Реабилитация после удаления выпячивания
Потихоньку вставать и ходить после удаления грыжи, как показывают отзывы, разрешается достаточно рано, зачастую уже на следующие сутки. Что касается основных реабилитационных мер, о них мы уже рассказали, рекомендовать же режим физической активности, медикаментозное и физиотерапевтическое обеспечение должен исключительно лечащий врач. Единой схемы постоперационного лечения, одинаково подходящей всем, не существует. Сколько времени, а именно конкретно дней, продлится дальнейшее восстановление, решает тоже специалист, основываясь на клинические данные и индивидуальные критерии подопечного. Поэтому со своей стороны мы лишь можем озвучить основные ограничения в момент реабилитации, которые безукоризненно должен соблюдать пациент, которому удалили межпозвонковую грыжу.
На послеоперационных этапах строго запрещается:
- сидеть, ограничений по сидению придерживаются минимум 3 недели, в отдельных случаях 6 недель;
- долго задерживаться в положении сидя, когда будет разрешено сидеть;
- ходить, сутулясь или прогибая спину;
- поднимать тяжести, весом более 3 кг;
- наклоняться, вращать корпусом, делать резкие повороты туловища; , прыгать, совершать махи ногами, подтягиваться;
- форсировать интенсивность и длительность любого вида тренировки из ЛФК;
- самовольно отменять упражнения или вводить новые;
- заниматься, если возник болевой синдром или неприятные ощущения усилились (нужно срочно поставить врача в известность!)
- садиться за руль автомобиля, этот запрет снимается только доктором.
Выпячивание подлежащее хирургическому удалению.
Когда удаляют полностью диск, нередко в освобожденную межпозвонковую полость помещают имплантат, скрепив позвонковую пару стабилизирующей системой. В позвоночник вставлены титановые болты для прочной фиксации поперечного стабилизатора, который в свою очередь будет отвечать за правильное положение относительно хребтовой оси смежных костных тел. Вкручивание болтов осуществляется через дужку в тела позвонков. Современная металлоконструкция обычно представлена динамическими болтами, что позволяет сохранить подвижность прооперированного уровня, максимально приближенную к норме.
Пример такой операции на рентгене.
Однако таким пациентам, скорее всего, понадобится около недели провести в кровати. Затем нужно будет под наблюдением методиста-реабилитолога очень усердно трудиться, безукоризненно выполняя все, что он говорит. Тогда адаптация к вживленному имплантату пройдет успешно, и вы постепенно вернетесь к полноценной активности, даже сможете заниматься спортом.
Декомпрессионная хирургия при стенозе позвоночника
Чтобы удалить ткань, которая давит на нервы, при оперативном лечении стеноза могут быть использованы следующие методики:
Фораминотомия: если часть диска или костный нарост (остеофит) сдавливает корешок на выходе из позвоночника (в фораминальном канале) на нерв, то может быть проведена фораминотомия - она позволяет увеличить размер межпозвоночного отверстия и снять давление на корешок.
Ламинотомия. В отличие от фораминотомии хирург создает отверстие в пластине позвонка, которая оказывает давление на нервные структуры, и таким образом восстанавливается полноценное проведение импульсов по нервным волокнам.
Ламинэктомия: иногда ламинотомии недостаточно. Хирургу, возможно, потребуется удалить всю или часть пластины, и эта процедура называется ламинэктомией. Эту операцию можно проводить на многих уровнях, без каких-либо вредных эффектов.
Непрямая декомпрессия - это вариация операции декомпрессии, при которой давление на нервы снимается, за счет раздвигания, а не удаления костей. Этот метод хирургии может, проведен с помощью инструментария ( межпозвоночных девайсов или кейджа). Даже искусственные диски могут выполнять некоторую косвенную декомпрессию, восстанавливая высоту между соседними позвонками.
Рекомендации для больных, перенесших операцию по удалению грыжи межпозвонкового диска

Процесс реабилитации занимает от 3 месяцев до 1 года после операции в зависимости от ее сложности. После 6 месяцев пациентам рекомендуется продолжать занятия на реабилитационном оборудовании под контролем врача ЛФК или инструктора с целью профилактики рецидива грыжи межпозвонкового диска, для чего индивидуально подбирается комплекс упражнений для создания мышечного корсета и улучшения кровообращения в проблемных зонах.
Восстановительный период проходит под наблюдением врача невролога, который назначает курс медикаментозной терапии, рекомендует консультации других специалистов для более эффективного лечения.
Ранний реабилитационный период (от 1-ого до 3-х месяцев).
- Не сидеть в течение 3-6 недель после операции (в зависимости от тяжести операции).
- Не делать резких и глубоких движений в позвоночнике, наклоны вперёд, в стороны, скручивающие движения в поясничном отделе позвоночника в течение 1-2 месяцев после операции.
- Не садиться за руль и не ездить в транспорте в положении сидя в течение 2-3 месяцев после операции (можно ездить в качестве пассажира полулежа, разложив сиденье).
- Не поднимать более 3-5 килограмм в течение 3 месяцев.
- В течение 3 месяцев после операции не следуют ездить на велосипеде, заниматься игровыми видами спорта (футбол, волейбол, баскетбол, теннис и т.д.).
- Периодически разгружать позвоночник (отдых в положении лежа по 20-30 минут в течение дня).
- Ношение послеоперационного корсета не более 3 часов в день.
- Желательно не курить и не употреблять алкоголь в течение всего срока реабилитации. Интимная жизнь не противопоказана.
Как только пациенту разрешено ходить, он должен проконсультироваться с врачом ЛФК относительно сроков назначения и комплекса лечебной физкультуры, которые зависят от объёма и характера оперативного вмешательства, а также послеоперационных осложнений. Через месяц после неосложненной операции показаны занятия в гимнастическом зале (не в тренажёрном!) под контролем врача ЛФК, без становых нагрузок. Полезно плавание на животе.
Через месяц после операции в неосложненных случаях можно приступать к работе (вопрос о сроках и конкретно выполняемой работе решается в каждом случае индивидуально с лечащим врачом).
Поздний реабилитационный период (3-6 месяцев).
- Не рекомендуется поднимать более 5-8 килограмм, особенно без разминки и разогрева мышц спины, прыжки с высоты, длительные поездки на автомобиле.
- При выходе на улицу в непогоду: ветер, дождь, низкая температура, желательно надеть на область поясницы утепляющий пояс.
- Ношение корсета, особенно длительное, не рекомендуется во избежание атрофии длинных мышц спины.
В этот период можно осторожно под контролем врача ЛФК начинать формирование мышечного корсета, занимаясь упражнениями на укрепление мышц спины.
После 6 месяцев и не реже 2-х раз в год рекомендуется проходить курс массажа, физиотерапии и щадящей мануальной терапии на все отделы позвоночника.
Здоровый образ жизни, отказ от курения, регулярные занятия в гимнастическом зале, плавание, баня, ограничение поднятия тяжестей значительно уменьшают риск развития грыж межпозвонковых дисков.
Для профилактики боли в спине следует избегать: стрессов, переохлаждений, длительного монотонного труда в вынужденной позе, поднятие тяжестей, резких движений на холодные, не разогретые мышцы, появления избыточного веса тела.
Кроме того, на любом этапе реабилитации можно включить в комплекс реабилитационных мероприятий иглорефлексотерапию и физиотерапию.
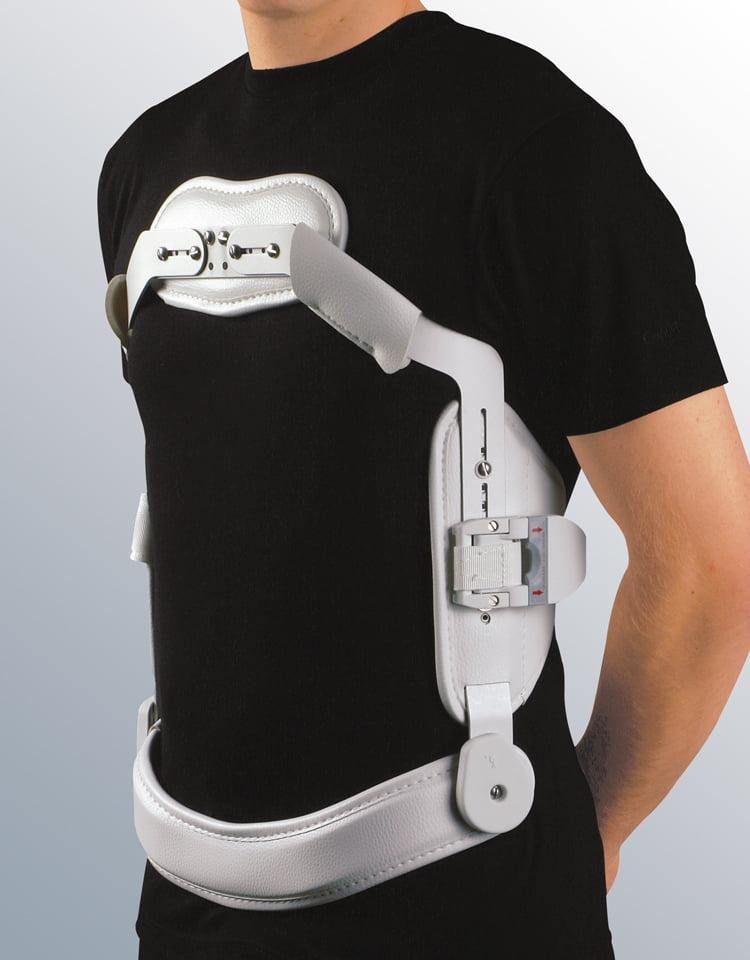
Ортопедические корсеты
Ношение фиксирующих ортопедических корсетов – важное требование для пациентов, перенесших операционную процедуру на позвоночнике. Их применение обеспечит успешную реабилитацию за счет разгрузки и защиты слабого отдела от возможных повреждений в момент физической активности. Но носить иммобилизационные приспособления нужно строго по установленному врачом времени (не дольше), обычно 3-6 часов в сутки, так как слишком продолжительное обездвиживание конкретной области может спровоцировать мышечную атрофию. Продолжительность применения корсетов у всех людей разная, все зависит от тяжести проведенного хирургического сеанса. После серьезных вмешательств, возможно, потребуется использовать такое изделие минимум 6 месяцев, а после несложных операций – в среднем 1-2 месяца.
Методы восстановления после операции на позвоночнике
Итак, как мы ранее сказали, реабилитация начинается незамедлительно, хоть после операции по удалению грыжи позвоночника поясничного отдела, хоть после применения любой другой технологии. Акцентируем, манипуляции с использованием металлоконструкций на шейном отделе и прочих участках позвоночника наиболее травматичные, требуют более продолжительной иммобилизации пациента и длительных сроков на выздоровление.

Еще один момент, многие процедуры выполняются по причине защемления нервных окончаний, после декомпрессии им еще нужно восстановиться, поэтому неврологическая симптоматика непродолжительный период может сохраняться. Следует понимать, что нервные ткани долгое время в течение болезни подвергались давлению и теперь, после устранения повреждающего фактора, воспаленным корешкам, которые освободили, потребуется некоторое время, чтобы прийти в норму. Кроме того, болевой синдром на начальных этапах – это естественная физиологическая реакция организма, связанная с интраоперационной травматизацией мягких тканей.
Далее предлагаем ознакомиться с существующими методами реабилитационного пособия, предлагаемого пациенту, который перенес операцию на хребте. Они позволят облегчить и заметно ускорить восстановительный процесс.
Риски операции при стенозе позвоночного канала
Никакое хирургическое вмешательство не обходится без риска осложнений. Общие осложнения любой операции включают: кровотечение, инфекции, тромбозы и реакции на анестезию. Если слияние позвонков проводится одновременно с ламинэктомией, существует больший риск осложнений.
Послеоперационный период
Болевой синдром
После операции по поводу стеноза позвоночного канала боль купируется наркотическими средствами. Так как наркотические препараты вызывают привыкание, они используются в течение ограниченного периода времени. Их регулярное использование может также вызвать запор, поэтому необходимо пить много воды и есть продукты с высоким содержанием клетчатки. . После наркотических препаратов боль купируется такими препаратами как ацетаминофен (Tylenol).
Рекомендации
- Если пациенту проводилась операция слияния, то рекомендуется в течение шести месяцев после операции избегать приема нестероидных противовоспалительных препаратов (NSAID) (например, аспирина, ибупрофена, Advil, Motrin, и т.д.). НПВС могут вызывать кровотечение и препятствуют заживлению костей.
- Не рекомендуется двигаться в течение 2-4 недель после операции или пока активность не будет согласована с лечащим врачом-хирургом.
- Необходимо избегать сидения в течение длительных периодов времени.
- Не поднимать ничего тяжелее 4-5 кг. Не сгибаться и проводить ротацию позвоночника
- Выполнение работ по дому и во дворе также следует избегать то того, как это будет разрешено лечащим врачом.
- Рекомендуется на некоторое время отложить половую активность, до разрешения хирурга.
- Не курить. Курение задерживает заживление тканей, увеличивая риск осложнений (например, инфекций) и препятствует способности костей срастаться.
Типы операций при спинальном стенозе
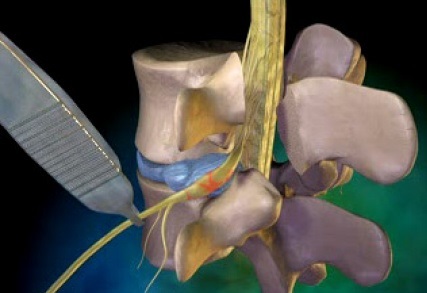
Как правило, хирурги используют 2 хирургических метода при стенозе позвоночника:
- Декомпрессия: хирург удаляет ткань, которая давит на нервную структуру, что создает больше пространства в спинномозговом канале (для спинного мозга) или в фораминальных каналах (для нервных корешков).
- Стабилизация: задача хирурга ограничить движение между позвонками.
Оперирование стеноза позвоночного канала
Спинальный стеноз возникает, когда спинной мозг или спинальные нервные корешки подвергаются компрессионному воздействию. Симптомы поясничного стеноза часто включают боль в ногах (ишиас) и покалывание слабость или онемение в ногах ног. Боль в мышцах является типичным симптомом стеноза шейного отдела позвоночника. При шейном спинальном стенозе с миелопатией часто возникают трудности с координацией движений. При компрессии спинного мозга в грудном отделе позвоночника ( который встречается достаточно редко) характерно развитие неврологического дефицита ( нарушения чувствительности и моторных функций).
Большинству пациентов с шейным или поясничным спинальным стенозом хорошо помогает консервативное лечение (физиотерапия, эпидуральные инъекции, иглотерапия ЛФК и т.д.). Но в некоторых случаях операция при стенозе позвоночного канала является единственно эффективным методом лечения.
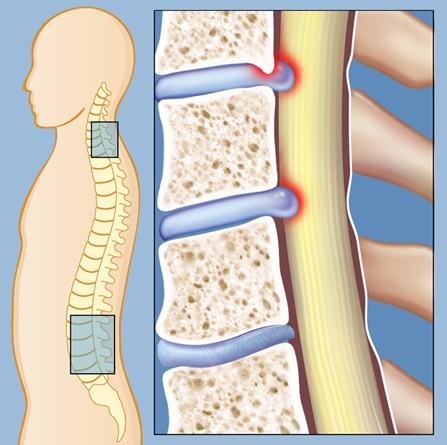
Некоторые люди рождаются с врожденным узким каналом, но у большинства людей спинальный стеноз развивается как часть дегенеративного каскада. Некоторые пациенты не чувствуют никаких последствий сужения, так как стеноз развивается постепенно как часть процесса старения, но в определенный момент начинают появляться боли с иррадиацией, слабость и / или онемение, вторичные по отношению к компрессии нервных корешков или спинного мозга.
Хотя сужение может возникнуть в разных частях позвоночника, симптомы компрессии нервных структур часто схожи.
Для точной диагностики локализации стеноза необходимы как неврологическое обследование, так и использование медицинских методов визуализации (МРТ, МСКТ) или нейрофизиологические тесты (ЭМГ, ЭНМГ).
Прогноз
- Декомпрессионная ламинэктомия успешно уменьшает боли в ногах у 70% пациентов, что позволяет значительно улучшить функции (способность выполнять нормальную повседневную деятельность) и заметно снизить уровень боли и дискомфорта. Однако боль в спине не всегда снижается , а 17% пожилых людей нуждаются в повторной операции . Симптомы могут возобновиться через несколько лет.
- Декомпрессионная ламинотомия успешно уменьшает боль в спине (72%) и боль в ногах (86%), а также улучшает способность ходить (88%) . Эндоскопическая ламинотомия приводит к снижению кровопотери, сокращению срока пребывания в больнице и меньшей необходимости в обезболивающих препаратах в послеоперационном периоде, чем открытая ламинотомия.
- Результаты операции в значительной степени зависят от пациента. Важно сохранять позитивное отношение и усердно выполнять физические упражнения( ЛФК) которые должен подобрать врач ЛФК. Поддержание веса, может значительно уменьшить боль. Не стоит ожидать, что спина будет как у здорового человека
Медикаментозное лечение
После пройденного вмешательства всем без исключения назначается курс антибиотикотерапии, который позволит не допустить появление инфекционно-гнойного очага в позвоночных и околопозвоночных структурах. Вместе с антибиотиками пациенту рекомендуются противовоспалительные и обезболивающие лекарства, снимающие отечность, воспаления и боль в месте производимых манипуляций. Для предупреждения тромбообразования назначаются препараты с антикоагулянтными свойствами. Дополнительно могут прописать витаминно-минеральный комплекс и препараты для укрепления костно-хрящевых структур, например, медикаменты на основе кальция, глюкозамина и хондроитина.
Купание / уход за раной
- Как правило, душ можно принимать через 4 дня после операции, если врач не дал другие рекомендации.
- Скобы или швы, как правило, удаляются перед выпиской домой
- Если у пациента в домашних условиях температура превышает 37.5-38 градусов или в разрезе появляются выделения или проявляются признаки инфекции, такие как покраснение, отек, боль, то необходимо обязательно обратиться к лечащему врачу.
Рекомендуемый комплекс упражнений (через месяц после операции)
- Вначале делайте от 1 до 5 повторений упражнений 2 раза в день, доведя до 10 повторов каждого упражнения 2 раза в день.
- Выполняйте упражнения плавно и медленно, без резких движений. Если при выполнении вы почувствуете дискомфорт или болезненные ощущения, то некоторое время не делайте это упражнение. Если такие ощущения приобретают стойкий характер, следует обратиться к врачу.
- Интенсивность нагрузок зависит от вашего самочувствия. Как только появляется боль, снижайте интенсивность упражнений.
Упражнение 1. Лечь на спину. Медленно согнуть ноги в коленях и прижать к груди, почувствовать напряжение в ягодичных мышцах. Расслабить ягодичные мышцы. Держать ноги согнутыми в течение 45-60 секунд, затем медленно их выпрямить.
Упражнение 2. Лечь на спину, ноги согнуть в коленях, руки на полу в разные стороны. Приподнять таз над полом и удерживать в течение 10-15 секунд. Довести время удерживания до 60 секунд.
Упражнение 3. Лечь на спину, руки за голову, ноги согнуты в коленях. Ноги поочередно поворачивайте сначала в правую, затем в левую сторону, касаясь коленом пола; верхняя часть тела остается в горизонтальном положении. Удерживать ноги в повернутом положении до 60 секунд.
Упражнение 4. Лечь на спину, ноги согнуть в коленях, руки скрестить на груди, подбородок прижать к груди. Напрягая мышцы брюшного пресса, согнуться вперед и удерживаться в таком положении 10 секунд, затем расслабиться. Повторить от 10 до 15 раз, постепенно увеличивая число повторений.
Упражнение 5. Исходное положение на руках и согнутых в коленях ногах. Одновременно левую ногу и правую руку вытягивать горизонтально и зафиксироваться в таком положении от 10 до 60 секунд. Повторить, поднимая правую руку и левую ногу.
Упражнение 6. Исходное положение: лежа на животе, руки согнуты в локтевых суставах, лежат около головы. Выпрямляя руки, поднимите верхнюю часть тела и голову вверх, прогнувшись в поясничной области, при этом бедра не отрывайте от пола. Удерживайтесь в таком положении в течение 10 секунд. Опуститесь на пол и расслабьтесь.
Упражнение 7. Исходное положение лежа на животе, кисти рук под подбородком. Медленно, невысоко, поднимайте прямую ногу вверх, не отрывая таза от пола. Медленно опустите ногу и повторите с другой ногой.
Упражнение 8. Исходное положение: встаньте на одну ногу, вторую, выпрямленную, положите на стул. Наклоняясь вперед, сгибайте в колене ногу, лежащую на стуле, и удерживайтесь в таком положении в течение 30-45 секунд. Выпрямитесь и вернитесь в исходное положение.
Показания для оперативного лечения
Несмотря на то, что консервативное лечение при стенозе часто бывает эффективно, тем не менее, существует ряд определенных показаний для оперативного лечения стеноза позвоночного канала:
- Резистентность симптоматики к проведенному консервативному лечению.
- Наличие интенсивного болевого синдрома в течение длительного периода времени.
- Наличие признаков радикулопатии с характерной симптоматикой (боли, онемение или покалывание в конечностях).
- Потеря чувствительности в руках или ногах.
- Мышечная слабость в конечностях.
- Потеря контроля функции кишечника или мочевого пузыря (например, синдром cauda equina).
Одной из основных целей операции при стенозе позвоночного канала в шее или нижней части спины является освобождение места для спинного мозга и / или нервных корешков.
Это называется декомпрессией. Хирургия стеноза позволяет предоставить больше пространства спинному мозгу и нервным корешкам и, таким образом, снизить болевые проявления.
Еще одна цель хирургии позвоночного стеноза - увеличить мышечную силу в конечностях. Кроме того, хирургическое лечение часто позволяет восстановить и чувствительность.
Где пройти восстановление
Итак, вам выполнили операцию на спине, вы прошли раннее стационарное лечение, и вас выписали. Кстати после некоторых оперативных вмешательств, в частности после несложной миниинвазивной процедуры, из больницы отпускают достаточно рано, иногда даже в тот же день, когда была оказана основная хирургическая помощь. При выписке каждый пациент получает главные рекомендации от врача. Можно посещать поликлинические процедуры и занятия ЛФК по месту жительства, хотя они в отечественных медучреждениях предоставляются на уровне ниже среднего, поэтому прогноз на благополучный исход – 50/50. В связи с этим лучше оформиться в хороший реабилитационный центр, что обеспечит вам более грамотное, а, следовательно, быстрое и неосложненное негативными явлениями восстановление. Потом нужно будет посетить санаторий, примерно через 4-6 месяцев после операции, в дальнейшем лечиться в санаторно-курортных условиях необходимо в идеале 2 раза в год, в крайнем случае – 1 раз в год.
Повсеместно славятся клинические заведения Чехии, хоть хирургической направленности, хоть реабилитационного профиля. Все медучреждения Чехии, будь-то стационар или санаторий, оснащены современным высокотехнологичным оборудованием самых передовых моделей, укомплектованы только отборным медперсоналом с высокой квалификационной степенью и богатым практическим опытом. Уровень оказываемых услуг – от хирургии до реабилитации – здесь ничем не хуже, чем в Израиле или Германии. При этом цены на лечебные программы в Чехии на порядок ниже от израильского или немецкого медсервиса, примерно в 2-2,5 раза. Возьмите себе на заметку, это – единственное европейское государство, которое идеально подходит нашим медицинским туристам. В Чешской Республике лечат по всем мировым стандартам и стоимость вполне адекватная.
Открытая операция или минимально инвазивная хирургия позвоночника?
Современные хирургические методы пытаются минимизировать воздействие или повреждение соседних здоровых тканей. Большинство хирургов пытаются сохранить связки позвонков и капсулы фасеточных суставов, чтобы уменьшить вероятность развития дегенерации или стеноза следующего или смежного уровня в будущем.
Золотым стандартом операции по лечению стеноза позвоночника является ламинэктомия. Современные методы могут использовать небольшие разрезы для доступа к суженному участку канала, но цели одинаковы. Область костной ткани, которая оказывает компрессию, удаляется, а мягкие ткани, такие как гипертрофическая желтая связка, отодвигаются от спинного мозга или корешков. Этот метод может использоваться в поясничной или шейной области позвоночника .
Если операция выполняется через относительно большой разрез в спине, это называется открытой хирургией. Другим вариантом является минимально инвазивная хирургия, которая проводится через несколько небольших разрезов. Хирург может использовать микроскоп, эндоскоп или крошечную камеру и очень маленькие хирургические инструменты.
Однако минимально инвазивная хирургия подходит не для всех пациентов. Если хирургу предстоит работать на многих позвонках, то , вероятно, понадобится открытая хирургия.
Читайте также:


