Что за белые пятна на пятке и чешутся
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бляшки на коже: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Бляшка – это патологический элемент с четкими краями, который возвышается над поверхностью кожи или сливается с ней, размером более 5 мм.
В дерматологии выделяют множество разновидностей бляшек - около 70 болезней протекают с образованием этих элементов, что делает бляшку одним из самых часто встречающихся высыпаний.
Разновидности бляшек
По форме бляшки бывают круглыми, овальными и неправильной формы. Со временем форма, поверхность и внешний вид этого элемента могут изменяться.
По причине возникновения бляшки могут быть как проявлением заболеваний кожи, так и симптомом болезней внутренних органов и систем (аутоиммунные реакции, болезни печени, онкологические процессы, аллергические реакции).
Бляшки бывают сухими, гладкими, красными, коричневыми, серо-белыми и пр.
Возможные причины появления бляшек
Сухие бляшки на коже у взрослых могут быть проявлением следующих заболеваний:
- Грибковое поражение кожи, сопровождающееся бляшками с выраженным зудом.
- Аллергические реакции характеризуются появлением на коже гладких сухих бляшек, пятен розового цвета, волдырей, которые сильно зудят и доставляют выраженный дискомфорт. Могут развиваться как при контакте кожи с аллергеном, так и при попадании его на слизистые (например, при крапивнице, поллинозе, пищевой и контактной аллергии).
- Псориаз – хроническое неинфекционное заболевание кожи, при котором образуются шелушащиеся сухие бляшки на локтях, коленях, волосистой части головы, склонные к слиянию и сопровождающиеся слабовыраженным зудом.
- Сухие бляшки формируются на коже, если она длительное время подвергается стрессовым воздействиям с потерей своих защитных функций.
- Заболевания пищеварительного тракта, сопровождающиеся синдромом мальабсорбции (нарушением всасывания витаминов и микроэлементов в тонкой кишке), хронические заболевания печени и других органов, при которых в дерме накапливаются вещества, в норме в ней не присутствующие, также ведут к появлению сухих бляшек.
- Солнечная кератома – предраковое состояние, для которого характерно наличие на коже множества светло-сероватых бляшек.
- Лекарственная токсидермия – аллергическая реакция, сопровождающаяся появлением на коже элементов в виде бляшек. В тяжелых случаях может развиться синдром Лайелла или Стивенса–Джонсона - токсического эпидермального некролиза.
- Дерматит Дюринга (герпетиформный) – хроническое заболевание кожи без установленной этиологии, для которого характерно рецидивирующее появление на коже сыпи различной морфологии, сопровождающейся сильным кожным зудом и жжением.
- Грибовидный микоз – первичная Т-клеточная лимфома кожи, злокачественное лимфоидное поражение, в первую очередь кожи. На коже появляются чешущиеся красные бляшки, напоминающие экзему. На начальных стадиях хорошо поддаются лечению гормональными мазями, однако само заболевание требует более сложной терапии.
- У детей появление красных пятен и бляшек на коже чаще всего связано с аллергической реакцией на пищевые продукты.
- Невус Беккера – аномалия развития дермы, когда на коже появляются темные бляшки с неровной поверхностью, на которых со временем могут начать расти волосы.
- Пигментный невус – «родимое пятно», может возвышаться над кожей, имеет коричневую или темную окраску.
- Меланома – самая злокачественная опухоль кожи, характеризующаяся стремительным метастазированием. Развивается преимущественно из невусов и родинок. При изменении характера поверхности, границ родинки, увеличении ее размеров, появлении кровоточивости необходимо незамедлительно обратиться к дерматологу или онкологу для исключения развития меланомы.
- Базальноклеточный рак кожи чаще локализуется на голове, лице, шее, не метастазирует, характеризуется медленным ростом.
- Сенильная кератома встречается у людей пожилого возраста, развивается, вероятнее всего, из-за недостатка витаминов, обилия потребляемых животных жиров, чувствительности кожи к ультрафиолету вследствие нарушения ее защитных функций. Типичная локализация – лицо, шея, открытые участки тела.
- Себорейная кератома – желтоватая бляшка на коже, которая со временем трансформируется в темно-коричневый нарост, который склонен шелушиться, сильно зудеть, покрываться трещинами, кровоточить и может служить входными воротами для инфекции.
При образовании на коже бляшек необходимо обратиться к дерматологу для установления причин появления данного элемента сыпи.
Диагностика и обследования при появлении бляшек
Для диагностики грибкового поражения кожи используется соскоб с пораженного участка для последующего микроскопического изучения.
Развитие аллергической реакции требует обращения за медицинской помощью для выявления аллергена, назначения антигистаминных, иногда – гормональных препаратов. В клинических случаях аллергии наряду с кожными пробами проводят анализы с использованием различных наборов распространенных аллергенов и триггеров: панель на респираторные аллергены, на пищевые аллергены и на их сочетание.
Синонимы: Комплексная панель тестов на респираторные аллергены; Respiratory allergens panel, Allergen respiratory profile, Allergy testing. Краткое описание исследования «Панель респираторные аллергены» Панель респираторные аллергены домашняя пыль (кле.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
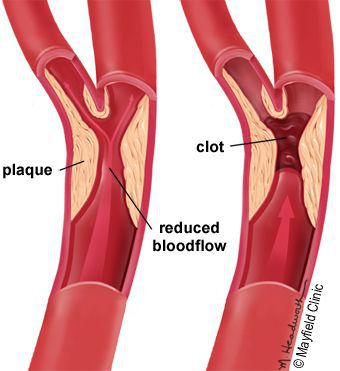
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
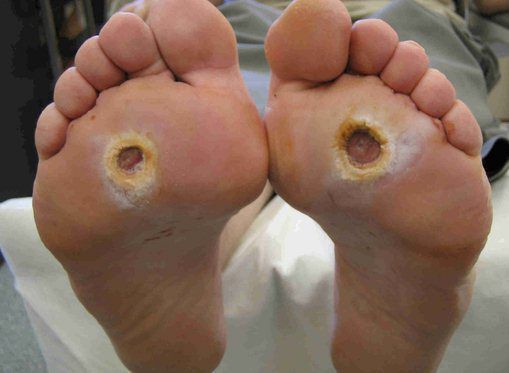
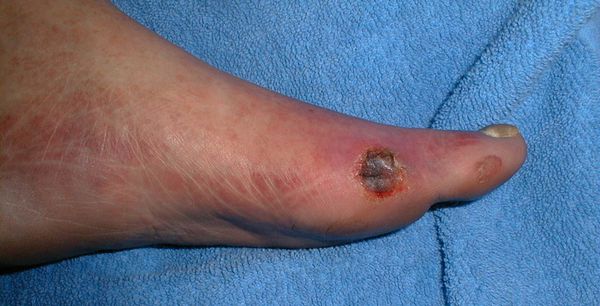
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте.Вы не указали ,что предшествовало высыпаниям.По представленным снимкам больше данных за экзему.Непременно тиосульфат натрия30% в/в,антигистаминный препарат,примочки 1% водного раствора борной кислоты(заказать в аптеке). После подсыхания-паста цинк-нафталанная(нанести небольшое лоличество ,слегка вмассировать под салфетку,зафиксировать трубчатым бинтом.Повторять 1 раз в день.Через 5-7 дней-свежие снимки.
Сергей, спасибо за ответ. Подобные пятна стали появляться когда сменил работу. Начал трудиться бурильщиком на нефтяной скважине. Работа с тяжестью, часто на морозе. Тогда пятна были на ягодицах сначала, а потом перешли на ноги. Сейчас там не работаю.



Здравствуйте, это монетовидная экзема. В лечении важно выявить и устранить провоцирующие фактор. Провоцирующими обострения факторами могут быть наличие хронических заболеваний, очаги хронической инфекции (например, тонзиллит, синусит, кариес и т.д), приём некоторых лекарственных препаратов и т.д. Но бывает и такое что причину обострений выявить не удается. Для лечения используйте спрей неотанин, раствор фукорцин 3 раза в день чтобы убрать мокнутие. Когда перестанет мокнуть используйте крем акридерм 2 раза в день 10-14 дней, затем можно перейти на такропик 0,1% мазь 2 раза в день до улучшения, достигнув улучшения переходите на поддерживающую терапию такропиком 1-2 раза в неделю 2 месяца. Внутрь цетрин или блогир-3 1 таблетка в сутки 2 недели
На сервисе СпросиВрача доступна консультация дерматолога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!


Добрый вечер. Исходя из фото - дисгидротическая экзема. Ремиссия достигается применением ГКС местно (вам был назначен Акридерм), антигистаминных препаратов. Вам необходимо пройти обледование.

Здравствуйте. По фотографии и отрицательного анализа на грибок можно предположить дисгидроз. Обвчно появляется при повышенном потении ног, стрессах, хронических заболеваниях . Внутрь назначаются антигистаминные препараты ; зиртек, зодак или цетрин . Наружно комбинированные крема ( Пимафукорт , Кандидерм или Акридерм ГК, так как часто присоединяются к воспалению бактерии и грибки ) , сходить на консультацию к гастроэнтерологу и неврологу . Выздоровливайте

План обследования для пациентов с дисгидротической экземой:
1. клинические анализы крови и мочи;
2. биохимический анализ крови (АлАТ, АсАТ, билирубин, ЩФ, ГГТ, общий холестерин, триглицериды, общий белок, мочевина, креатинин, глюкоза;
3. определение уровня общего IgE ;
4.аллергологическое исследование сыворотки крови — определение специфических IgE/IgG антител к пищевым, бытовым антигенам, антигенам растительного, животного и химического происхождения;
5. определение антител к антигенам лямблий, аскарид, описторхий, токсокар и других в сыворотке крови.

Анна, Здравствуйте, как появилось и после чего я даже не поняла, изначально просто как сухость кожи была, а потом уже покраснела, ноги не потеют вообще

Наталья, я поняла. Скорее всего имеет место аллергический компонент. Попробуйте Адвантан наружно 1 раз в день неделю, и антигистаминные в таблетках.

Похоже на дисгидроз. Подсушивающие ванночки - марганцовка, борная кислота, сода. Акридерм. Лечение длительное.

Здравствуйте,Наталья! Это,действительно, по жалобам и фото дисгидротическая экзема. Помимо кортикостероидных мазей,антигистаминных, надо принимать седативные препараты ( пустырник,валериана-по отдельности, не смешивая). И ,как ни странно, нередко может помочь обычный электрофорез с обычной водой . Посмотрите свою обувь-только из натуральной кожи с качественными красителями ,носить хб носки под нее. В диете ограничить жирное, жареное, пряное, исключить полуфабрикаты, консервы, продукты с химическими консервантами, усилителями вкуса, загустителями и пр, включить в ежедневный рацион кисломолочные продукты и цельнозерновые злаки,клетчатку.
Пролечите очаги хр инфекции( стом,лор,гинеколог,уролог,инфекционист)

Пустулёз ладоней и подошв – это хронический воспалительный дерматоз, который проявляется рецидивирующими высыпаниями на ладонях и подошвах стерильных пустул.
Синонимы
ладонно-подошвенный пустулёз, персистирующий ладонно-подошвенный пустулёз, хронический ладонно-подошвенный пустулёзный псориаз, пустулёзный бактрид Эндрюса.
Эпидемиология
Анамнез
Ладонно-подошвенный пустулёз характеризуется появлением на коже ладоней и подошв симметрично расположенных беловато-желтоватых пустул величиной с булавочную головку, увеличивающихся в размерах и нередко сливающихся друг с другом с образованием так называемых «гнойных озер». Пустулы сначала располагаются на фоне неизменённой кожи ладоней и подошв, а в дальнейшем вокруг них появляется лёгкое покраснение кожи. Реже встречается одностороннее поражение, которое чаще всего предшествует распространению патологического процесса на другую ладонь и/или подошву. Заболевание протекает волнообразно: на фоне уже существующих высыпаний могут появляться свежие гнойнички. Впоследствии они подсыхают с образованием корок и чешуек красно-коричневого цвета, которые затем отшелушиваются.
Течение
острое начало с последующим хроническим рецидивирующим многолетним течением. Ремиссии, как правило, носят нестойкий характер ввиду рефрактерности (устойчивости) к лечению.
Этиология
Предрасполагающие факторы
- стресс;
- приём лекарственных препаратов (препаратов лития);
- очаги хронической инфекции в организме (хронический тонзиллит, гайморит, отит, зубные гранулёмы);
- курение (больше 20 сигарет в сутки);
- пребывание в странах, где сочетаются высокая влажность и высокая температура воздуха (Южная Европа, Западная Азия, Южная Азия, Юго-Восточная Азия, Австралия и Океания, Южная Америка);
Жалобы
На наличие болезненных и нередко зудящих высыпаний гнойничков (пустул) на коже ладоней и подошв, иногда на боли и скованность в суставах.
Дерматологический статус
процесс поражения кожи чаще всего носит распространённый, симметричный характер, элементы сыпи склонны к слиянию.
Элементы сыпи на коже
Элементы сыпи на слизистых
- стерильные полушаровидные пустулы от 0,2 до 0,5 см в диаметре, располагающиеся на фоне неизменённой или гиперемированной кожи, подсыхающие с образованием бурых корок;
- корки бурого цвета, до 0,5 см в диаметре, располагающиеся на месте подсохших пустул, которые могут отторгаться с образованием эрозий;
- болезненные эрозии на месте корок, от 0,2 до 0,5 см в диаметре, располагающиеся на фоне воспалённой или неизмененной кожи, которые в дальнейшем бесследно разрешаются;
- на фоне эрозий и корок могут формироваться болезненные трещины, которые впоследствии эпителизируются;
- пластинчатые чешуйки серебристо-белого, серого или цвета нормальной кожи на поверхности воспалительных пятен в местах ранее бывших высыпаний, образующиеся при их разрешении;
Придатки кожи
Локализация
ладони и подошвы, ладонная поверхность пальцев, сгибательная поверхность лучезапястных суставов, боковые поверхности пальцев и редко – тыл пальцев.
Дифференциальный диагноз
С пустулёзным псориазом ладоней и подошв; дисгидротической формой микоза стоп, осложнённой вторичной инфекцией; хроническим акродерматитом Аллопо; пустулёзной токсикодермией; вирусной пузырчаткой полости рта и конечностей; экземой кистей и стоп, осложнённой вторичной инфекцией.
Сопутствующие заболевания
артрит, САПГО-синдром (синовиит, акне, ладонно-подошвенный пустулёз, гиперостоз, остеит), очаги хронической инфекции в организме (хронический синуит, хронический отит, аднексит, тонзиллит, зубные гранулёмы, хронические пиодермии), гастродуоденит (язвенная болезнь желудка и/или 12-ой кишки), невротические расстройства, сахарный диабет, тиреоидит, псориаз.
Диагноз
Наличие пустулёзных высыпаний в сочетании с отрицательными результатами посева содержимого пустул. В сомнительных случаях для подтверждения диагноза проводят гистологическое исследование биоптата пораженной кожи.
Патогенез
Материал подготовил: Раводин Роман Анатольевич, дерматовенеролог, дерматоонколог, дерматокосметолог. Доктор медицинских наук, доцент
Читайте также:


