Сколько лежат после родов на столе
В большинстве случаев восстановление нормального самочувствия не бывает стремительным. Первое ощущение невероятного облегчения прошло, и теперь вы замечаете, что живот по-прежнему большой, и даже немного побаливает. Чтобы принять прежние размеры, матка должна еще долго и старательно сокращаться. Ее масса в течение 6-8 недель уменьшается с 1 кг до 50 г.
Поскольку сокращение матки происходит за счет работы мышц, это сопровождается болевыми ощущениями различной интенсивности, напоминающими легкие схватки. Вы можете заметить усиление боли во время кормления малыша грудью. Все дело в том, что стимуляция соска вызывает повышение уровня окситоцина в крови, способствующего маточным сокращениям.
Для лучшего сокращения матки рекомендуется лежать после родов на животе. Если чувствуете себя хорошо, старайтесь больше двигаться и делать гимнастику.
Еще одно беспокоящее обстоятельство - боли в промежности, которые появляются даже в том случае, если разрывов не было и врач не делал разреза. Это происходит из-за того, что ткани подверглись сильному растяжению во время родов. Обычно боли не очень интенсивны и проходят через 2-3 дня. Но если были разрывы или разрез промежности, то болеть может дольше - 7-10 дней. Следует тщательно следить за швами, осуществлять гигиену после каждого посещения туалета. Кроме того, необходимо ежедневно обрабатывать швы антисептическими растворами, нельзя сидеть в течение 2 недель.
После родов часто появляются геморроидальные узлы. Уменьшить боль помогают тщательная гигиена и ежедневный вечерний душ. Не забывайте и о диете, включайте в свой рацион продукты, богатые клетчаткой и обладающие легким послабляющим действием: морскую капусту, свеклу, печеные яблоки, цветную капусту, проращенные злаки. Медикаменты обычно не применяются, потому что с течением времени воспаление в большинстве случаев проходит. Если же все не проходит само собой и женщину продолжает мучить геморрой, нужно обратиться к врачу и применять выписанные им медикаменты или принять курс физиотерапевтических процедур.
Запоры, которые возникали в период беременности, могут и в после родовой период напоминать о себе. Они, в частности, вызваны страхом повредить швы на промежности. Однако такое опасение напрасно. Кроме того, во время дефекации можно придерживать область, где наложены швы, салфеткой, что уменьшит растяжение тканей, да и дефекация будет менее болезненной. Стул обычно бывает не сразу после родов, а через 2-3 дня. Чтобы не допустить запора, ешьте чернослив и курагу, пейте минеральную воду. И только в том случае, если и на 3-й день дефекации не было, можно воспользоваться слабительной свечой.
После родов из матки особенно сильные выделения наблюдаются в первые сутки, затем они уменьшаются. Уже через 3 дня выделения становятся слизисто-кровянистые. К 5-6-й неделе после родов выделения из матки прекращаются вообще. В этот период нужно тщательно соблюдать гигиену, ведь инфекция, попавшая в матку, может привести к эндометриту (воспали тельному процессу слизистой матки).
9 месяцев все органы женского организма работали для того, чтобы обеспечить ребенку правильное развитие и крепкое здоровье. Теперь он родился и стал вполне «самостоятельным». Однако функции женщины-матери на этом не закончились. Главную из них - по обеспечению малыша пищей - берут на себя молочные железы. В организме женщины продолжается гормональная перестройка, благодаря которой в молочных железах происходят значительные изменения, и они начинают вырабатывать молоко. В первые 2-3 дня выделяется молозиво, а уже на 3-4-й день - переходное молоко, которое постепенно превращается в зрелое грудное. Кормление ребенка стимулирует выработку молока. Поэтому при недостаточной лактации рекомендуется более частое кормление грудью.
Однако нередко женщины сталкиваются с противоположной проблемой - избыточным количеством молока и затрудненным его оттоком. Это, в свою очередь, приводит к его застою и нагрубанию молочных желез - они твердеют, увеличиваются в объеме, появляются болезненные ощущения в области груди. Может даже повышаться температура тела. Как предотвратить подобные явления?
Прежде всего старайтесь регулярно кормить ребенка грудью, и в первые 3-4 дня после родов ограничьте прием жидкости до 800 мл в день. Тогда молочные железы постепенно станут опять мягкими. Кроме того, важно знать, что в первые дни после родов кожа сосков очень нежная и может потрескаться. Это делает их уязвимыми для инфекции, попадание которой в трещинки чревато развитием мастопатии. Поэтому нужно хорошо ухаживать за сосками и носить удобный бюстгальтер, что поможет правильному становлению лактации.
Чтобы на сосках не появились трещины, нужно в первые 2-3 дня после родов поочередно прикладывать ребенка к каждой груди. Сначала на 5-7 минут дать малышу одну, затем на 5-7 минут другую. Для предотвращения трещин существует специальный крем, который нужно использовать между кормлениями, а перед ними тщательно смывать его остатки.
Вот и все неприятности, которые легко забываются и кажутся не такими уж и значительными на фоне новых забот. Теперь ваше внимание постоянно будет занимать малыш. Однако очень важно не забывать и о себе, поддерживать свое здоровье и возвращать былую красоту. Не у всех это получается, что способствует развитию послеродовой депрессии.
После родов под воздействием выделяемых грануляционным валом клеточных ферментов происходит разжижение кровяных сгустков и обрывков децидуальной оболочки, оставшихся на стенках матки. Кроме того, через раневую поверхность в полость матки проникают лейкоциты, эритроциты, плазма и лимфа. Все эти элементы образуют лохии – послеродовый раневой секрет, в норме активно оттекающий из полости матки через цервикальный канал во влагалище.
Первые 2-3 дня после родов лохии имеют кровянистый характер, затем, с 4-5-го дня, приобретают темно-красный и буроватый оттенок, а через неделю становятся желтовато-белыми за счет большого содержания лейкоцитов. С 10-х суток выделения делаются светлыми, водянистыми, серозно-слизистой консистенции. Постепенно количество лохий уменьшается, а к концу 3-ей недели выделения практически прекращаются и вскоре исчезают совсем.
При задержке оттока послеродовых выделений говорят о лохиометре – застое лохий в полости матки. Опасность развития лохиометры заключается в высокой вероятности инфицирования содержимого матки, поскольку лимфа, сыворотка, кровь, остатки тканей служат наилучшей питательной средой для размножения микробной флоры. Наиболее часто на фоне лохиометры развивается эндометрит .
Причины развития лохиометры
Развитие лохиометры обусловлено механическими препятствиями для оттока выделений в цервикальном канале или недостаточной сократительной способностью матки.
Механические препятствия могут быть обусловлены перегибами (гиперантефлексией) матки или закупоркой шеечного канала кровяными сгустками, остатками децидуальной оболочки и отслаивающихся тканей матки.
Недостаточная сократительная активность матки в послеродовом периоде обычно развивается вследствие перерастяжения матки (при крупном плоде, многоводии или многоплодной беременности), слабой или дискоординированной родовой деятельности.спазма внутреннего зева, кесарева сечения.
Развитию лохиометры способствует длительный постельный режим и малая активность после родов.
Лохиометра развивается на 5-7 сутки после родов, характеризуется заметным уменьшением или прекращением послеродовых выделений из матки. При этом отмечается увеличение размеров матки по сравнению с нормой на текущие послеродовые сутки, ее болезненность при пальпации. Общее самочувствие и объективное состояние женщины при лохиометре не страдает, температура тела в норме, тахикардия отсутствует.
Лохиометру диагностируют по характерным клиническим признакам. С помощью гинекологического исследования определяется неравномерно увеличенная и болезненная матка, имеющая плотноэластическую консистенцию, часто – закрытие внутреннего зева, перегиб матки.
Уточняющая диагностика лохиометры включает проведение УЗИ. в ходе которого выявляется расширение полости матки, наличие в ней гиперэхогенных кровяных сгустков и жидкой крови.
Лечение лохиометры заключается в обеспечении свободного оттока лохий с учетом причины, вызвавшей данное состояние.
При выявлении лохиометры гинеколог назначает инъекции спазмолитиков (папаверина, но-шпы) для снятия спазма маточного зева. В лечении лохиометры применяются утеротонические (сокращающие матку) средства – окситоцин, метилэргометрин. Для свободного оттока выделений родильнице рекомендуется 2—3 раза в сутки в течение 1—2 часов лежать на животе.
При гиперантефлексии матки производится устранение загиба в процессе бимануального исследования; назначается лечебная физкультура. В случае лохиометры, обусловленной закупоркой шеечного канала сгустками, при осмотре на кресле осуществляется пальцевое расширение цервикального канала и осторожное удаление сгустков.
Ситуации, когда лохиометра не разрешается в течение 2-3-х дней, клиническая гинекология рассматривает как показание к инструментальному удалению содержимого матки кюреткой или вакуум-аппаратом под контролем гистероскопии. Для профилактики и лечения послеродовых инфекций на фоне лохиометры назначаются антибиотики с учетом результатов бактериологического мазка .
Если после ликвидации лохиометры сохраняется болезненность матки, ее плохое сокращение, гипертермия, следует думать о развитии послеродового метроэндометрита .
В случае прогрессирования инфекции состояние родильницы может ухудшаться ввиду развития гнойно-резорбтивной лихорадки, проявляющейся интоксикацией, болями в животе, гнойными выделениями с гнилостным запахом. На этом фоне отмечается переход лохиометры в пиометру .
Профилактика и прогноз при лохиометре
Для предотвращения развития лохиометры требуется грамотное ведение беременности и подготовка женщины к родам, а также тщательное наблюдение за родильницей в течение послеродового периода: регулярный контроль за сокращением матки (каждодневное пальпаторное определение ее чувствительности, консистенции, высоты стояния дна), объемом и характером выделений.
В послеродовом периоде женщине необходимо следить за своевременностью опорожнения мочевого пузыря и кишечника, по требованию кормить новорожденного грудью, выполнять послеродовую гимнастику, лежать на животе.
После выписки из родильного дома молодая мама также должна следить за своим самочувствием и выделениями из половых путей. В случае повышения температуры, задержки лохий, изменения их характера или запаха, необходимо немедленное обращение к гинекологу.
Прогноз при своевременном обнаружении и устранении лохиометры благоприятный.
Восстановление после родов: первые часы.

Радость рождения малыша позади, гормональный коктейль, бушевавший в родах постепенно меняет свой состав и организм перестраивается на новый жизненный этап - материнство. Но, пережив счастье родов, что же маме делать дальше? Как быстрее восстановить силы и всегда получать удовольствие, общаясь с малышом? Конкретные рекомендации, как помочь себе в первые часы-дни после родов, дает опытный акушер ЦТА и ведущая курсов подготовки к родам Светлана Лузихина:
“Первые сутки после родов можно лежать не только на спине, но и в любом другом положении. Даже на животе! Но в таком случае подложите под живот небольшую подушечку, чтобы не было прогиба в спине. Старайтесь не лежать в одной позе долго, меняйте положения. Вставать желательно только при крайней необходимости, например, в туалет, а вот поесть можно и в постели - позвольте другим поухаживать за вами! При ходьбе не делайте широкие шаги, а представьте, что вы в длинном, узком, вечернем платье, двигайтесь плавно и маленькими шажками.
Чтобы кости таза правильно восстановились после родов, зафиксируйте их, в лежачем положении широким бандажом или любым длинным шарфом (пеленкой), чтобы можно было обвязаться вокруг - от верхнего края бедра до середины бедра. Это особенно важно, если вы планируете что-то делать по дому, например, готовить еду.
Питье, еда:
После родов пейте столько, сколько требует организм. Рекомендуем пить отвар из трав (крапива, тысячелистник, пастушья сумка - завариваем в термосе, каждой травы по 2 ст.л на литр). Этот сбор обладает противовоспалительным, кровоостанавливающим действием, способствуют сокращению стенок матки после родов. Пьем в течении дня, примерно около литра. В первые сутки в этот коктейль из трав можно добавить по вкусу мед, лимон, две ложки вина или шиповник (для повышения гемоглобина), а основной коктейль пьем 5-7 дней после родов. В первые сутки можно есть и пить все, что хочется, чтобы восстановить силы. Ешьте, то, что ели во время беременности, ребенок знаком с этой едой. Ограничьте свежие овощи и фрукты, и осторожнее с теми продуктами, которые лично у вас вызывают газообразование, именно от них у детки могут быть колики.
Ешьте легко усваиваемую пищу: каши, супы, тушеные овощи и др. Добавляйте в еду (кашу, суп) натуральные растительные масла (2-3 ст.л. в сутки), чтобы предупредить запоры. Если это не помогло, можно использовать глицериновые или облепиховые свечи. Облепиховые свечи также помогают заживить трещины, если они образовались, и их же можно использовать для лечения геморроя. При геморрое можно использовать мазь "эскулюс" и "гамамелис" (есть и свечи). В случае, каких-либо осложнений, можно получить индивидуальные рекомендации у специалистов нашего центра (акушеров-гинекологов, акушерок, гомеопатов, гирудотерапевта и др.).
Кормление грудью:
Очень важен контакт с ребенком (эмоциональный, физический, визуальный): важен контакт «кожа к коже», не сдерживайте свои эмоции! Обнимайте малыша, целуйте! Вы гладите кроху, любуетесь им, а организм тут же начинает выброс гормонов, способствующих сокращению матки и стимулирующих выработку молока (молозива). Не беспокойтесь о том, есть ли у вас молозиво или нет, прикладывайте ребенка к груди по требованию. Старайтесь сразу делать это правильно, чтобы малыш полностью захватывал ареолу. Учите малыша широко открывать рот, для этого дразните его, прикасаясь пальцем или соском к подбородку или к нижней губе ребенка. При сосании вам не должно быть больно, и обратите внимание, чтобы челюсть малыша двигалась вверх и вниз, губки были развернуты, а кончик носика прижимался к груди.
Во время кормления, вне зависимости от позы, в которой вы кормите, вам должно быть удобно.Если вам хорошо, то ребенку будет тоже. Ребенок должен лежать уверенно в ваших руках, ему не так важно насколько правильно вы что-то делаете – деткам очень нужны уверенные руки родителей! При соблюдении вышесказанного, молоко придёт в нужный для ребенка момент. Сложности возникают, если у мамы до беременности были проблемы с пролактином, был длительный прием окситоцина, при разлуке после родов. Впрочем, это может и никак не повлиять – все индивидуально!
Используйте трикотажный или х/б бюстгальтер, спортивные майки поддерживающие грудь. Важно, чтобы вам было удобно и нигде не давило.
Для заживления сосков используйте 100% ланолин (пурилан) или бепантен, также можно использовать облепиховое масло. Начиная с 38 недели беременности, можно начать протирать ареолу замороженным отваром коры дуба (поочередно, то левую, то правую ареолу протираем по 2-3 секунды, повторяя 10-15 раз). Благодаря дубильным веществам и контрасту температуры, кожа на груди немного загрубеет. Обтирание хорошо продолжить и после родов, пока есть необходимость.
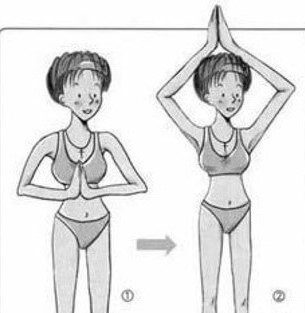
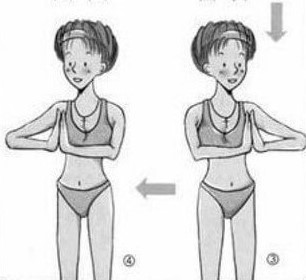
Чтобы избежать застоя в груди, с конца вторых суток старайтесь полностью исключить все горячее, ешьте и пейте все комнатной температуры. Воду лучше пить часто, но маленькими глоточками, чтобы понять потребность организма в воде. Старайтесь не пить сладких напитков (компотов, чая с сахаром и др. напитков), они требуют дополнительной жидкости. Как только начнете чувствовать, что прибывает молоко (грудь становиться горячее обычного и появляются ощущения наполнения), начинайте делать упражнения для грудной клетки. Там где есть движение – не бывает застоев! Напомню несколько упражнений, для примера: когда руки кладете на плечи и вращаете локтями от себя; руки согнуты в локтях перед собой и сжимаем ладони, также их двигаем из стороны в сторону, вверх. Кошка добрая и злая – это упражнение не только улучшит кровообращение в грудной клетке, но и поможет лучше сокращаться матке.
Делайте массаж груди легкими, массирующими движениями. Ребенка прикладываем к груди по требованию мамы, если он просит чаще – это здорово! Ни в коем случае не сцеживайте грудь «полностью», если вдруг возникла такая ситуация, что надо сцедить, делайте это до облегчения в груди. Но грудь при этом должна оставаться наполненной. Молоко приходит по требованию, если Вы будете сцеживать, то организм не наладит правильный ритм выработки молока, а Вы превратитесь в молочную фабрику.
Как только поймете, что молоко приходит по требованию ребенка, начинайте пить то, что хотите и той температуры, которая Вам нравится.
Личная гигиена:
Используйте х/б белье или послеродовые одноразовые трусы. Меняйте прокладки после каждого похода в туалет. Также каждый раз хорошо было бы подмыться отваром из коры дуба или тысячелистником, ромашкой. При травме промежности (разрыв или эпизиотомия), после обработки антисептиком, можно использовать ранозаживляющие мази для слизистой (масло облепихи, мазь календулы, арники, солкосерил и др.). Чаще опорожняйте мочевой пузырь, терпеть нельзя. Если вдруг Вы не чувствуете позывов, то ходите в туалет, каждые 3 часа, как по будильнику.
Полезен контрастный душ (если не на всё тело, то хотя бы на область матки). Меняйте температуру воды так, чтобы вам было комфортно, поливайте себя секунд по 30-40, при этом старайтесь не обжечься и не переохладиться.
Гимнастика:
Упражнения для укрепления мышц промежности и тазового дна можно делать со 2-3 дня после родов (если нет травм, а если есть, то не раньше, чем через неделю), или когда об этом вспомните ☺. Укрепляем мышцы снизу вверх, начиная с известного упражнения Кегеля. Далее присоединяем упражнения для мышц брюшного пресса - «полоскания живота» (лежа на спине, с ногами согнутыми в коленях, одна руку положить под поясницу и далее приподнимаем таз за счет напряжения ягодичных мышц и помогая дыханием на вдохе втягиваем промежность вверх, на выдохе расслабляемся). Также полезны “скручивания” - для улучшения работы перистальтики кишечника, упражнения на четвереньках (кошка - с согнутыми коленями двигаем ногами в сторону и назад, укрепляя ягодичные мышцы, и др.). Ближе к концу первого месяца упражнения можно делать вместе с малышом.
Настроение:
Очень важен благоприятный психологический фон в семье. Хорошо, если рядом с вами первые дни будут помощники, которые смогут приготовить еду, убраться дома (но не переусердствуйте! ребенку нужна чистота, а не стерильность!). Тогда мама сможет спокойно заниматься только ребенком и собой: настраиваться на грудное вскармливание, привыкать к новой роли, и, конечно же, хорошо питаться и отдыхать - спать, когда спит малыш. Обязательно рассказывайте о своих ожиданиях и нуждах мужу - он переживает еще больший стресс, чем вы, и отцовские чувства в нем могут проснуться далеко не сразу.
Вам надо восстановиться, поэтому не спешите с гостями, эмоциональный покой сейчас важнее. Ну а если гости неизбежны (многим бабушкам, тетям, дядям и друзьям захочется полюбоваться вашим малышом), то четко оговорите время визита и помощь по приему гостей (уборка, готовка и пр). Кстати, в старину был хороший обычай - те, кто посещал семью с новорожденным, с собой приносили еду и обязательно что-то делали по дому, чтобы женщина могла спокойно заниматься ребенком. Не бойтесь просить о помощи, если она Вам нужна, друзья или близкие с радостью Вам помогут, только формулируйте конкретно, чего именно и как вы хотите.
Если у вас, что-то не получается или Вам не хватает информации, не стесняйтесь обращаться за советом к специалистам (кроме акушеров-гинекологов и педиатров, помогут остеопаты, специалисты по ГВ, консультанты по детскому сну, гирудотерапевты и психологи) или подругам, у которых есть успешный опыт кормления больше года и восстановления после родов".
После родов - от первых часов до первых недель

Одна из самых распространенных иллюзий будущей мамы - то, что сразу после родов беременность, длившаяся 9 месяцев, полностью закончится, и женский организм сразу вернется в свое исходное состояние. То, что вернется, - это несомненно, но вот что сразу после родов – это заблуждение, нуждающееся в подробном анализе и "разоблачении". Дело в том, что после того, как ребенок появится на свет и будет взрослеть с каждым днем, для его мамы начнется обратный отсчет времени - постепенное возвращение к "добеременному" состоянию , через преодоление неприятных ощущений, к которым надо быть готовой. Вооружившись знаниями, преодолеть этот нелегкий период будет гораздо легче.
Послеродовой период начинается с момента рождения последа и продолжается до времени окончания инволюции (обратного развития, т.е. восстановления) всех органов и систем, подвергшихся изменениям в связи с беременностью и родами.
Итак, посмотрим, как развиваются события – от первых часов до первых недель.
Первые 2 часа после родов (до перевода в послеродовую палату)
В несколько первых часов после окончания родов женщина остается под наблюдением медицинского персонала в родовом зале, так как в течение этого времени возможны различные осложнения, например кровотечение, повышение температуры тела, изменение артериального давления.
В любом случае, начальный этап восстановления после родов связан со следующими манипуляциями.
Прежде всего, поводят исследование состояния матки: сразу после родов матка должна быть плотной. Если она расслаблена, акушерка делает наружный массаж , цель которого - удаление накопившихся в матке сгустков крови и восстановления сократительной способности мышц матки. Массаж производится через переднюю брюшную стенку.
Сразу после родов на низ живота и к промежности прикладывают пузырь со льдом . Это делается для активного сокращения мелких кровеносных сосудов и остановки кровотечения. Держат лед не больше 20 минут.
Опорожнить мочевой пузырь нужно как можно раньше после родов. Это делается для предотвращения урологических инфекций, нарушения мышечного тонуса мочевого пузыря в результате чрезмерного растяжения и кровотечения из-за того, что увеличившийся в размерах мочевой пузырь мешает нормальному сокращению матки после родов. Для этого сразу после родов женщине ставят катетер.
Постельный режим принято соблюдать в роддомах на протяжении первых 6--8 часов после родов. Не стоит вставать и ходить раньше этого срока, даже если кажется, что чувствуешь себя хорошо. Во-первых, женский организм перенес большую нагрузку и нуждается в отдыхе, а во-вторых, в этот период часто наблюдаются головокружения и даже обмороки, связанные с резким понижением кровяного давления, которые могут привести к падению и серьезной травме. В роддоме могут не разрешить даже сходить в туалет - вместо этого придется воспользоваться судном. А если вам все-таки разрешат ходить в туалет, то не стоит идти туда одной.
Кесарево сечение – особый случай. В течение первых суток после операции молодая мама находится в специальной послеродовой палате (или палате интенсивной терапии) под постоянным наблюдением: ей производят коррекцию кровопотери, начинают антибактериальную терапию для профилактики послеоперационных инфекционных осложнений, стимулируют работу кишечника.
Основные симптомы, проявляющиеся в первые несколько часов после родов
- Озноб, голод и жажда.
- Небольшой жар сразу после родов - возможно, из-за обезвоживания.
- Сильная усталость, особенно если роды были долгими или тяжелыми.
- Боль на месте шва, а затем онемение в этой области, если вам делали кесарево сечение (особенно если оно было первым) или после эпизиотомии.
Первые дни после родов (послеродовая палата)
Чаще всего первый взгляд в зеркало не радует – после родов молодая мама нередко выглядит так, как будто побывала в драке, – красные глаза, на лице – многочисленные коричневые точки, похожие на родинки. Потуги во время тяжелого второго этапа родов могут привести к разрыву сосудов в глазах и вокруг них , из-за чего глаза краснеют, а вокруг них могут даже появиться синяки. Это наиболее вероятно в том случае, если женщина задерживает дыхание и на пике потуги у нее резко повышается давление в сосудах головы. Что же делать с такой "красотой"?
Холодные компрессы на глаза (по 10 минут), которые делают несколько раз в день, окажут успокаивающее воздействие и ускорят выздоровление, которое наступит максимум через 6--10 дней. Примерно через неделю и пройдут и кровоизлияния на лице.
Естественно, что последствием родов становятся лохии - выделения остатков крови, слизи и ткани из матки. В первые три дня после родов они обычно бывают такими же обильными (а иногда и более обильными), как при месячных, - их общий объем может составить около 300 мл. В первые дни после родов главный компонент лохий - это кровь из сосудов, порвавшихся в месте прикрепления плаценты, поэтому выделения бывают интенсивно красными. Усиление выделений при вставании и других движениях - нормальный процесс.
После родов женщину может беспокоить также мышечная боль в разных частях тела . Какие именно мышцы болят сильнее всего, зависит от того, какую именно группу вы больше всего напрягали во время родов: боль может сосредоточиться в области грудной клетки, спины, ног и даже плеч. Если боль действительно имеет мышечный характер, она должна постепенно пройти в течение следующих нескольких дней. Для уменьшения дискомфорта вам могут порекомендовать тепло (в виде горячих ванн или грелок) или прописать болеутоляющее.
Схваткообразные боли в животе, усиливающиеся во время кормления грудью , вызваны нормальными послеродовыми сокращениями матки, которая занята важной работой: она пережимает кровеносные сосуды, порвавшиеся при отделении плаценты, и возвращается к размерам, которые имела до беременности. Послеродовые болезненные схватки испытывают прежде всего те женщины, у которых мышцы матки были растянуты значительно, что более характерно для повторных родов и для родов двойней. Многие мамы, рожающие первого ребенка, таких болей даже не замечают. Болезненные сокращения становятся особенно заметны при кормлении грудью, потому что при сосании выделяется гормон окситоцин, стимулирующий сокращение матки. В первое время поможет болеутолящее, боли обычно проходят в течение двух - семи дней. Если этого не произойдет или если болеутоляющее не поможет, поставьте в известность своего врача.
Боль в промежности и связанный с ней дискомфорт – и это ощущение тоже нормально, ведь нереалистично рассчитывать на то, что 3--3,5-килограммовый ребенок пройдет через промежность без всяких последствий. Даже если во время родов вы избежали разрывов и вам не сделали эпизиотомию (разрез промежности), эта область все равно растягивалась, сдавливалась, т.е. была травмирована. Боль пройдет через несколько дней.
В случае эпизиотомии болезненные ощущения могут усиливаться, особенно при смехе, кашле, чихании, дефекации. Как и любая рана, место эпизиотомии заживет не сразу - на это обычно требуется от 7 до 10 дней. В это время женщине запрещают сидеть, чтобы швы не разошлись. При этом разрешают сидеть на унитазе и присаживаться на жесткий стул на 5-е сутки на ту ягодицу, где нет шва.
Пока вы находитесь в родильном доме, медсестра будет регулярно осматривать ваши швы на предмет воспаления или других признаков инфекции. Однако появление инфекции при соблюдении правил гигиены маловероятно. Из правил гигиены неукоснительно следует соблюдать следующие: после каждого посещения туалета необходимо омывать промежность теплой водой, можно без мыла. 2 раза в сутки следует принимать душ.
В первое время после родов из груди выделяется только молозиво - густая желтоватая жидкость, а молоко появляется на 2--3-й день. В период начала лактации молочные железы часто приобретают повышенную чувствительность, иногда в груди ощущается распирающая боль , она "каменеет". При значительном нагрубании груди врач может порекомендовать ограничить количество потребляемой жидкости, при избытке молока и значительном нагрубании молочных желез, возможно, понадобится сцеживание. Для профилактики трещин сосков и при их появлении вам пригодится мазь БЕПАНТЕН.
В течение первых суток после родов многие женщины испытывают трудности с мочеиспусканием . У некоторых просто нет позывов к мочеиспусканию; другие испытывают потребность, но не могут опорожнить мочевой пузырь. Еще кто-то может мочиться, но при этом испытывает боль и жжение – это признаки воспаления мочеиспускательного канала, о которых нужно непременно сообщить доктору. Несмотря на все трудности, необходимо, чтобы мочевой пузырь был опорожнен в первые 6--8 часов после родов. Это делается для того, чтобы увеличившийся в размерах мочевой пузырь не мешал нормальному сокращению матки после родов. В крайнем случае, если так и не удастся опорожнить мочевой пузырь в течение 4 часов после родов, женщине могут поставить катетер. После родов нужно, вне зависимости от желания, мочиться не реже, чем раз в 4 часа. Функция мочевого пузыря нормализуется через 3-7 дней.
Причинами проблем со стулом могут быть несколько факторов как физического, так и психологического характера. Во-первых, мышцы живота, которые участвуют в дефекации, во время родов растянулись и стали работать менее эффективно. Во-вторых, прямая кишка, как и мочевой пузырь, также испытывала давление продвигающегося плода и сразу наладить нормальную работу не может. Кроме того, она относительно пуста из-за повышенной деятельности в начале родов, уменьшенного потребления пищи и, возможно, пониженного аппетита в начале послеродового периода, связанного с возбуждением или усталостью. Чаще препятствием для послеродовой дефекации является страх, что разойдутся швы. Налаживание работы кишечника редко бывает легким и быстрым, на это уйдет несколько дней. Включайте в свой ежедневный рацион больше клетчатки: хлеба с отрубями, свежих фруктов и овощей, сухофруктов и орехов, вареного чернослива - и увеличьте потребление жидкости. Это смягчит стул, однако следите, чтобы среди овощей и фруктов не было аллергенов: помните, что до прихода молока и установления лактации не следует употреблять очень много жидкости. Постарайтесь больше двигаться, если позволяет состояние. И не волнуйтесь, что у вас разойдутся швы, – этого не произойдет. Поскольку перед родами женщине чаще делают очистительную клизму, то в первые 2-3 суток стула, как правило, не бывает.
Чтобы избежать головокружения , после родов вставайте с кровати аккуратно, спокойно, не поднимайтесь резко. Особенно к этой рекомендации следует прислушаться женщинам с низким давлением, тем, кто во время родов потерял много жидкости, кто ощущает сильную слабость. Спать и лежать после родов лучше на животе: в этой позиции матка быстрее сокращается.
После родов живот не сразу принимает свою первоначальную форму , поскольку его мышцам и коже необходимо время, чтобы сократиться, также как и мышцам матки. Для того чтобы скорее вернуть былую форму, сразу после родов, после первого осмотра доктора, можно использовать специальный послеродовый бандаж, а также дыхательные упражнения (традиционную гимнастику можно будет выполнять только спустя 6--8 недель после родов). Дыхательные упражнения – это дыхание животом: на вдохе живот надуть, на выдохе – сдуть. Повторять 10--20 раз, 4--5 раз в сутки.
Кесарево сечение: в первые сутки после операции разрешается только пить воду с лимонным соком. Но уже на вторые сутки маму переводят в послеродовое отделение, где она сразу же начинает вести активный образ жизни - встает и ходит, кормит своего малыша.
Основные симптомы, которые могут появиться в первые сутки после родов:
- Кровянистые выделения из влагалища .
- Болезненные сокращения матки после родов даже спустя сутки.
- Дискомфорт или боль в промежности (особенно если вам накладывали швы).
- Дискомфорт при ходьбе, если вам накладывали швы.
- Мышечные боли во всем теле.
- Разрыв капилляров (в глазах, на лице).
- Трудности с мочеиспусканием.
- Затрудненная и дискомфортная дефекация в первые несколько дней; запор.
Первая неделя после родов
Швы , оставшиеся после эпизиотомии, необходимо содержать сухими и чистыми. Скорее всего, их придется обрабатывать и после выписки из роддома, а принимая душ, следить за тем, чтобы вода не попадала во влагалище. Можно обмывать наружные половые органы и промежность отваром ромашки, календулы, эвкалипта. Первые три месяца после родов вам придется вставать с кровати аккуратно, предварительно повернувшись на бок, минуя сидячее положение (это уменьшит давление на мышцы промежности), и кормить ребенка лежа на боку или полусидя; нельзя будет поднимать тяжести.
Рождение ребенка - очень значительное событие для женщины не только физически, но и психологически. Во-первых, роды сами по себе истощают молодую маму, а во-вторых, во время и после родов изменяется выработка гормонов. Поэтому естественно, что в это время наступает период психической нестабильности . Наиболее типичное ощущение в первые дни после родов - приподнятость настроения, но в последующие дни, а иногда и недели некоторые женщины становятся грустными, унылыми, ушедшими в себя и апатичными; нередко они страдают от чувства вины, что не ощущают большого восторга по поводу рождения малыша. Стоит отметить, что это обычные для послеродового периода эмоции, связанные с нормализацией гормонального фона. Совет – больше гулять, отдыхать, сосредоточившись не на отрицательных, а на положительных эмоциях.
В течение 7 дней после кесарева сечения (до снятия швов) медсестра ежедневно обрабатывает послеоперационный шов антисептическими растворами (например, йодом, "зеленкой") и меняет повязку. Кожный рубец формируется примерно на 7-е сутки после операции; уже через неделю после кесарева сечения можно совершенно спокойно принимать душ. Только не надо тереть шов мочалкой – это можно будет делать еще через неделю. Выписывают из родильного дома в случае отсутствия каких-либо осложнений на 7--10-е сутки после оперативного родоразрешения. Поскольку болезненность в области рубца может сохраняться до нескольких недель, то женщине бывает трудно наклоняться, поэтому проще присаживаться, сгибая ноги в коленных и тазобедренных суставах. При кормлении рационально использовать позы, при которых малыш не лежит на животе (не давит на область рубца), например когда младенец лежит под мышкой у мамы.
Основные симптомы в первую неделю после родов
- Дискомфорт и набухание молочных желез между вторым и пятым днями после родов (иногда позже).
- Болезненные соски.
- Продолжающиеся выделения.
- Возбуждение или депрессия.
- Чувство беспомощности и страха при мысли о своей роли матери, о кормлении грудью (если вы кормите).
Учтите, что временной диапазон восстановления организма после родов – примерно 6--8 недель. В первую неделю после родов вы в тот или иной момент можете испытать все описанные выше физические и эмоциональные последствия, а можете заметить только некоторые из них. Возможно, у вас появятся и иные, не столь распространенные симптомы. Обо всех необычных или очень сильно выраженных симптомах сообщайте медсестрам или наблюдающему вас врачу.
Чтобы после выписки из роддома ваше восстановление шло полным ходом, не забудьте проконсультироваться в роддоме с врачами и получить нужную вам информацию по следующим вопросам: как обрабатывать промежность, как вести себя после операции (включая обработку шва, если у вас было кесарево сечение), как делать простую физзарядку после родов, как кормить грудью и ухаживать за сосками (при грудном вскармливании), как ухаживать за ребенком.
Бережем животик? Мамы, не бойтесь, малыш под защитой
Довольно часто мамы спрашивают у акушеров, насколько опасно спать на животе, удариться животиком, получить толчок локтем от сограждан в общественном транспорте. Не повредит ли это крохе? Врачи стараются успокоить: кроха под надежной защитой. Это не значит, что животик оберегать не надо совсем, но и чрезмерно паниковать и опасаться, что крохе может навредить малейшее воздействие, – не стоит. Малыш находится в околоплодных водах, которые надежно амортизируют все удары. Так что, большая часть тревог – это психологический фактор. Любая мама инстинктивно прикрывает животик, как бы оберегая кроху.
Крепкого вам сна
Довольно часто будущие мамы беспокоятся: в какой позе спать, чтобы не навредить крохе. Не переживайте и доверяйте своим ощущениям. В самом начале беременности матка не сильно увеличивается в размерах, ваш ребеночек – еще малышок-с-ноготок, поэтому ни маме, ни крохе сон на животе не мешает и не вредит. По мере того, как матка увеличивается в размерах, вы сами почувствуете, что лежать на животе становится неудобно и станете избегать этого положения. Кто-то еще несколько месяцев спит на спине, кто-то сразу переворачивается на бочок. Положение «на спине» также быстро становится неудобным, поскольку в нем на поздних сроках пережимается нижняя полая вена, и вы почувствуете дискомфорт.
В третьем триместре беременности, как правило, мама сама интуитивно приходит к выводу, что даже на боку просто так спать неудобно. Многие начинают подкладывать под животик валик из одеяла – и это совершенно нормально. Некоторым бывает удобно проложить валик и между ног – прислушайтесь к себе и спите в удобной позе. Все равно во сне человек меняет положение непроизвольно, так что задумываться о «правильности» позы для сна весьма наивно. Помните и о том, что матрац должен быть не жестким, иначе он будет доставлять вам мучения. Идеальный вариант – анатомические матрацы, которые принимают формы тела, но они довольно дороги. Откажитесь на время от жестких ортопедических кроватей, даже если раньше они вам помогали отдохнуть. Спите на более мягком.
Несчастный случай
Многие мамы опасаются ударов и падений, которые случаются довольно часто, ведь животик выступает на поздних сроках. В народе ходят мифы о том, что при падении может произойти прерывание беременности или отслойка плаценты, об этом же нас информируют популярные телесериалы, в которых героини теряют ребенка от одного случайного обморока. На самом деле, все совсем не так. Отслойка плаценты возникает при гестозах, прерывание беременности может наступить от механической травмы только если у мамы была угроза прерывания в тяжелой форме, при которой обычно проводят госпитализацию. В целом же даже в тяжелых автокатастрофах беременность довольно часто удается сохранить.
Впрочем, волнения мамы вполне понятны. Поэтому если вы тревожитесь, поговорите со своим врачом, опишите свои симптомы, если он сочтет нужным, сделайте внеочередное УЗИ.
Одежка для пуза
Не меньше мифов и о том, как важно правильно одеваться. Многие мамы, раздеваясь и видя след резинки от трусиков на животе, уже опасаются, не нанесли ли они вред малышу. Да, действительно, в положении лучше одеваться в свободную одежду. В течение дня могут случиться отеки, да и просто полезнее и комфортнее ощущаешь себя без лишних резинок. Однако нанести вред крохе пояском на том месте, где раньше была талия, вряд ли возможно.
Некоторые мамы также интересуются, не вреден ли крохе бандаж, который часто рекомендуют носить после 23-24 недели. Разумеется, нет. Он создан для того, чтобы перераспределить нагрузку на позвоночник и избежать дискомфорта и боли, а также поддержать переднюю брюшную стенку, чтобы уменьшить давление на нижний сегмент матки. Бандаж особенно актуален для женщин с ослабленным прессом и для тех, кто рожает не первый раз и имеет растянутую брюшную стенку. Впрочем, при хорошем самочувствии спортивные мамочки прекрасно обходятся и без бандажа.
Не меньше тревог вызывает и «общение старшего ребенка» возраста 1-4 лет с животиком. Малыш может прыгать на маме, маме приходится носить ребенка на руках. И это тоже не опасно. Ориентируйтесь на свое самочувствие: если вам не трудно и поясница не болит – не лишайте старшего ребенка такого удовольствия. Как видите, большинство проблем с животиком надуманны. Малыш в безопасности в своем уютном домике.
Уход за новорожденным в роддоме
Первые дни организм ребенка адаптируется к жизни: кожа, стул, аппетит, температура тела — с ними все время что-то происходит. Как ухаживать за новорожденным, рассказывает Татьяна Алексеевна Парицкая, врач-неонатолог, заведующая отделением новорожденных филиала родильный дом при ГКБ №67 им. Л.А. Ворохобова.

Роды — серьезная нагрузка, сравнимая с полетом в космос для взрослого человека. Однако организм ребенка к ней приспособлен, как и к переменам после появления на свет. В первые минуты жизни младенец учится дышать, у него перестраивается кровообращение, запускается работа кишечника. Меняется окружающая среда: температура воздуха минимум на 10 °С ниже, чем внутри, и вокруг нет воды. Кожа и слизистые начинают заселяться микроорганизмами; малыш подсыхает и охлаждается. Если роды прошли нормально, то, поев, он может заснуть на несколько часов.
Врач-неонатолог, заведующая отделением новорожденных филиала родильный дом при ГКБ №67 им. Л.А. Ворохобова.
- Дать ребенку «золотой час». Так называются первые 40-60 минут после родов, которые малыш проводит на животе у мамы, прикрытый теплой пеленкой и одеялом. Это обеспечивает мягкую адаптацию, согревает, успокаивает, а также запускает механизм привязанности и безусловной любви у матери. После родов путем кесарева сечения младенца тоже могут выложить на живот маме, но на меньшее время.

Ребенок просыпается и требует пищи и общения. У мамы же, наоборот, происходит спад: если после родов она испытывала эйфорию благодаря гормональному всплеску, то сейчас может появиться усталость. Физически это непросто, ведь объем молозива еще не увеличился, и малыш может сосать грудь очень часто. Температура его тела может повышаться, кожа — желтеть и покрываться яркими красными пятнышками.
Врач-неонатолог, заведующая отделением новорожденных филиала родильный дом при ГКБ №67 им. Л.А. Ворохобова.
- Обеспечить контакт 24 часа в сутки. Постоянно сосать грудь — право и задача ребенка. Постепенно молозиво превращается в переходное молоко, а затем — просто в молоко, и к третьему дню всем становится легче. Этот период стоит перетерпеть и по возможности не отдавать грудничка медсестрам, тем более что в роддомах Москвы созданы все условия для совместного пребывания мамы и ребенка.

Обычно к этому моменту мамина грудь наполняется молоком, налаживается прикладывание, малыш сыт и доволен. Неонатолог во время ежедневного обхода оценит общее состояние ребенка, яркость желтухи и потерю веса. Минус 5-8% от массы тела — норма. От 8 до 10% — повод насторожиться и проверить захват груди, ведь сосание может быть неэффективным. При снижении веса свыше 10% и степени желтухи больше допустимых норм выписка и вакцинация БЦЖ-М откладываются. А если не получается наладить полноценное прикладывание к груди или докорм сцеженным молоком, может даже вводиться докорм молочной смесью.
- Убедиться в правильности прикладывания. Есть несколько поводов насторожиться: сильная потеря веса у новорожденного, низкое количество мочеиспусканий, болезненность сосков, трещины на них. Если есть вопросы, проконсультируйтесь с персоналом детского отделения до выписки (в некоторых московских роддомах работают консультанты по грудному вскармливанию). Также возможна онлайн-помощь консультанта по ГВ.
- Ухаживать за пупком (но без фанатизма). Сам по себе он не болит, это не рана, в нем нет нервных окончаний. Его можно и нужно мыть водой с очищающим средством для младенцев. Дополнительно обрабатывать не надо, достаточно высушивать. Цвет и толщина кожи вокруг пупка должны быть такими же, как везде. Остаток пуповины вместе со скобкой отпадает на 3-10 сутки.
На 3-4 сутки обычно происходит выписка из роддома. К этому дню подготовьте несколько предметов детской одежды по сезону, и опытные медсестры выберут подходящий вариант по погоде. Проверьте выданные в роддоме документы, чтобы они были полностью и корректно заполнены. Не забудьте про себя: нарядное платье, которое застегнется, удобная обувь. И добро пожаловать домой!
Материал был подготовлен совместно с экспертом: Татьяной Алексеевной Парицкой, заведующей отделением новорожденных филиала родильный дом при ГКБ №67 им. Л.А. Ворохобова.
Читайте также:
