Подготовка столика к общей анестезии
- медикаментозные средства (анестетики, миорелаксанты, сердечные, дыхательные аналептики, для внутривенного наркоза, жидкие наркотические вещества, атропина, сульфат, прозерин, спазмолитики).
Подготовка пациента к общей анестезии
- Осмотр пациента на проходимость носовых ходов, подвижность шеи, нижней челюсти.
- Проведение санации полости рта.
- Выяснение аллергических и хронических заболеваний.
- Проверка пульса, артериального давления, температуры тела.
- Исследование ОАК, ОАМ, электролитного, водного, кислотно-щелочного баланса.
- Определение группы крови, резус принадлежности.
- Заполнение карты анестезиолога.
- Очищение толстой кишки клизмой вечером или за два часа до операции по назначению врача.
- Соблюдение голода и питьевого режима по назначению врача за 12 часов до наркоза.
- Опорожнение мочевого пузыря перед операцией.
- Проведение вечерней и утренней премедикации (за 30 минут до операции) по назначению врача.
- Соблюдение строгого постельного режима после утренней премедикации.
Наблюдение за больным в ходе обезболивания
Уход за пациентом после местной анестезии
- Уложить пациента в том положении, которого требует характер операции.
- Уложить без подушки – если есть тошнота и после спинномозговой анестезии.
- Уложить с подушкой под головой при отсутствии побочных явлений.
- Наблюдать за пациентом в течение 2-х часов: измерение АД, подсчет пульса, осмотр повязки.
- При спинномозговой анестезии соблюдать постельный режим в течение 2-х суток.
Уход за пациентом после общей анестезии
- Уложить пациента в приготовленную чистую постель без подушки.
- Наблюдать за пульсом, дыханием, артериальным давлением, температурой тела.
- Наблюдать за диурезом.
- Наблюдать за количеством и характером отделяемого по дренажам.
- Вести лист динамического наблюдения за пациентом.
- Наблюдать за послеоперационной раной.
- После выхода из наркоза придать пациенту положение, зависящее от характера операции.
Осложнения наркоза
Осложнения общего наркоза
1. спазм гортани (Смыкание голосовой щели)
Помощь: Введение астропина 0,1%
2. Отек гортани - возникает при неудачных попытках введения интубационной трубки в трахею, похож на спазм, но развивается медленно.
Помощь: После операции назначают ингаляции, согревабщие компрессы, в тяжелых случаях трахеостома.
- Западение языка и надгортанникаВозникает при глубоком наркозе
4. Аспирация рвотных масс- Попадание рвотных масс в трахею и бронхи, может привести к асфиксии, аспиративной пневмании, алектазу легких.
Помощь: снять трубку, опустить головной конец, отсосать жидкость электроотсосом.
5. Нарушение сердечно-сосудистой деятельности
Помощь: Уменьшить наркоз, сердечные средства, внутривенно кровезаменители
6. Паралич дыхательного цента
Помощь: Отключить наркоз, подключить ИВЛ.
Осложнения местной анестезии
1. Аллергическая реакция.
2. Анафилактический шок.
Инфузии
Алгоритм внутривенного введения лекарственных препаратов струйно или капельно через катетер установленный в центральной вене
I Подготовка к процедуре:
1) Представиться пациенту, объяснить ход и цель процедуры. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру введения лекарственного препарата и в отсутствии аллергии на данное лекарственное средство. В случае отсутствия такового уточнить дальнейшие действия у врача.
2) Предложить пациенту или помочь занять ему удобное положение (сидя или лежа). Выбор положения зависит от состояния пациента, вводимого препарата и способа введения лекарственного препарата - струйно или капельно.
3) Обработать руки гигиеническим способом, осушить.
4) Обработать руки антисептиком. Не сушить, дождаться полного высыхания антисептика.
5) Надеть нестерильные перчатки.
6) Собрать шприц и набрать в него лекарственный препарат или заполнить устройство для вливаний инфузионных растворов однократного применения и разместить его на штативе для инфузионных вливаний.
7) Доставить в палату необходимое оснащение.
II Выполнение процедуры:
1) Обложить место, где установлен центральный катетер, стерильными салфетками.
2) Снять пробку (заглушку) с катетера и положить ее на стерильную салфетку, наружный вход катетера обработать стерильной салфеткой или марлевым шариком, смоченным антисептическим раствором. Если будет использоваться старая пробка, то ее нужно обработать антисептическим раствором и поместить в стерильную салфетку. Рекомендуется использовать новую заглушку.
3) Подключить шприц (без иглы), потянуть поршень на себя до появления крови в шприце; или систему для переливания инфузионных растворов.
а) При струйном введении нажать на поршень и медленно (в соответствии с рекомендациями врача) ввести лекарственный препарат, оставив в шприце несколько миллилитров лекарственного препарата.
б) При капельном способе введения лекарственного препарата проверить проходимость катетера, подсоединив к нему шприц с физиологическим раствором - 2 мл. Скорость введения зависит от назначения врача.
Количество раствора, оставляемого в шприце, должно быть достаточным для обеспечения безопасного введения (препятствие попадания в вену пузырьков воздуха).
Если при нажатии на поршень лекарственный препарат не удается ввести с обычным усилием, следует прекратить процедуру, сообщить врачу и ставить вопрос о замене катетера.
При капельном способе введения лекарственных препаратов после подсоединения системы для капельных вливаний закрепить ее, снять перчатки, поместить их в непромокаемый мешок, убедиться, что пациенту удобно, вымыть руки. Наблюдать за пациентом до окончания процедуры.
I II Окончание процедуры:
1) Отсоединение шприца/системы для переливания инфузионных растворов от катетера.
а) При струйном введении лекарственных препаратов отсоединить шприц от катетера и закрыть катетер стерильной пробкой.
б) При капельном способе введения лекарственных препаратов вымыть руки, надеть стерильные перчатки. Отсоединить систему для переливания инфузионных растворов от катетера, закрыть катетер стерильной пробкой.
2) Закрыть катетер стерильной салфеткой, закрепить ее.
3) Поместить использованное устройство для вливаний инфузионных растворов или использованный шприц и салфетки или ватные шарики, пеленку в непрокалываемую емкость и транспортировать в процедурный кабинет. Снять перчатки, поместить в емкость для дезинфекции или непромокаемый пакет/ контейнер для утилизации отходов класса Б.
4) Обработать руки гигиеническим способом, осушить.
5) Уточнить у пациента его самочувствие.
6) Сделать соответствующую запись о результатах выполнения услуги в медицинскую документации.
© 2014-2022 — Студопедия.Нет — Информационный студенческий ресурс. Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав (0.01)
51. Подготовка столика для проведения общей анестезии.
медикаментозные средства (анестетики, миорелаксанты, сердечные, дыхательные аналептики, для внутривенного наркоза, жидкие наркотические вещества, атропина, сульфат, прозерин, спазмолитики).
52. Составление наборов инструментов для проведения инфильтрацион-ной, проводниковой, спинномозговой анестезии.
Для инфильтрационной анестезии: шприцы 10, 20 мл, иглы для в/к и в/м инъекций, новокаин 0,25% - 0,5%, стерильная емкость для новокаина, перевязочный материал, иодонат
Для проводниковой анестезии: жгут из стерильной тонкой резиновой трубки или марлевой турунды, шприцы 5мл - 10 мл, иглы для в/к, п/к, в/м инъекций, новокаин 1 - 2%, 1% р-р лидокаина или 1,5% р-р тримекаина, перевязочный материал, иодонат
Для спинномозговой анестезии: специальные тонкие иглы (Бира, с фиксированным мандреном) № 24 - 26, маркаин «Спинал» 0,5% или лидокаин 2%, стерильная емкость для новокаина, раствор адреналина в ампулах, перевязочный материал, спирт
53. Подготовка пациента к проведению обезболивания.
Оснащение: бланки направлений на исследования, шприцы, иглы, средства для премедикации, тонкий желудочный зонд, шприц Жане, оснащение для постановки очистительной клизмы ^ Выполнение манипуляции:
1. Общесоматическая подготовка включает проведение необходимых лабораторных и клинических исследований для исключения сопутствующей патологии или уточнения настоящего состояния пациента. М/с оформляет направления, дает необходимую информацию при подготовке к исследованиям.
2. Психологическая подготовка: успокоить пациента, вселить в него уверенность в успехе предстоящей операции
3. Подготовка пациента к осмотру перед операцией лечащим врачом, терапевтом, при необходимости другими специалистами, а также врачом-анестезиологом
4. Накануне операции - взвешивание пациента, так как некоторые анестетики вводятся с учетом массы тела.
5. Накануне операции - предупредить пациента, что последний прием пищи - не позднее 18 часов, у экстренных пациентов необходимо выяснить, когда был последний прием пищи, если не прошло 3-х часов - производят аспирацию желудочного содержимого с помощью тонкого желудочного зонда и шприца Жане
6. ^ Учитывать, что в ряде случаев промывание желудка или аспирация желудочного содержимого прямо противопоказаны! Строго следовать указаниям врача по этому поводу!
7. Вечером накануне операции поставить очистительную клизму
8. Обеспечить пациенту прием гигиенической ванны и смены нательного и постельного белья
9. Обеспечить пациенту полноценный сон накануне операции
10. Выполнение по назначению врача премедикации:
o На ночь - снотворные (бензодиазепины – сибазон (реланиум), имидазолам (дормикум) в дозах, назначенных врачом
o В день операции за 30 мин. До начала наркоза - атропин, сибазон (реланиум) или иные бензодиазепины в дозах, назначенных врачом, предварительно пациент должен опорожнить мочевой пузырь
o Перед экстренной операцией допускается в/в введение препаратов для премедикации за 5 - 10 мин до операции
11. В день операции предупредить пациента, чтобы он снял съемные зубные протезы
12. После проведения премедикации пациента предупреждают, чтобы он не вставал
Подготовка столика для проведения общей анестезии
Осложнения при обезболивании
4. Остановка дыхания и сердца.
Инфузии и трансфузии
Проведение инфузионной терапии в периферическую и центральную вену
Постановка периферического венозного катетера
Показание: катетеризация периферических вен проводится в том случае, если у пациента небольшие видимые, но не пальпируемые вены и неизвестно их состояние.
Примечание. При выборе катетера учитывают:
- необходимую скорость введения раствора;
- потенциальную продолжительность функционирования катетера в вене;
- свойства вводимого раствора.
Катетеры лучше вводить тефлоновые и полиуретановые, так как при их применении значительно меньше осложнений. Если обеспечить за ними качественный уход, срок их эксплуатации намного больше, чем у полиэтиленовых катетеров.
Осложнения при катетеризации периферических вен – от нарушения методики постановки венозного катетера и ухода за ним.
Оснащение:
- лоток для отработанного материала;
- стерильные шарики и салфетки;
- лейкопластырь или клеящаяся повязка;
- антисептик – 70° спирт;
- периферические внутривенные катетеры нескольких размеров;
- переходник или соединительная трубка, или обтуратор;
- бинт шириной 7-10 см;
- раствор перекиси водорода 3%.
Последовательность действий.
1. Проверить целостность упаковки катетера, дату изготовления.
2. Обеспечить хорошее освещение при выполнении манипуляции.
3. Помочь пациенту лечь на спину, принять удобное положение.
4. Успокоить, объяснить ход предстоящей манипуляции.
5. Приготовить контейнер для утилизации острых предметов.
6. Вымыть руки и осушить их, надеть резиновые перчатки.
7. Выбрать место предполагаемой катетеризации вены:
- наложить жгут на 10-15 см выше предполагаемой зоны катетеризации;
- попросить пациента поработать кистью;
- выбрать вену путем пальпации.
8. Обработать место катетеризации 70° спиртом двукратно, дать высохнуть.
9. Взять катетер и снять защитный чехол (если на чехле расположена дополнительная заглушка, чехол не выбрасывать, а держать его между пальцами свободной руки).
10. Зафиксировать вену, прижав ее пальцами ниже предполагаемого места введения катетера.
11. Ввести иглу катетера под углом 15° к коже, наблюдая за появлением крови в индикаторной камере.
12. Зафиксировать иглу-стилет, канюлю медленно до конца сдвинуть с иглы в вену (игла-стилет полностью из катетера пока не удаляется).
Примечание. Не допускать введения иглы-стилета в катетер после смещения его в вену.
14. Пережать вену пальцем выше места введения катетера для снижения кровотечения.
15. Окончательно удалить иглу из катетера; утилизировать иглу.
16. Снять заглушку и присоединить инфузионную систему.
17. Убрать палец с вены.
18. Зафиксировать катетер с помощью фиксирующей повязки (лейкопластыря).
© 2014-2022 — Студопедия.Нет — Информационный студенческий ресурс. Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав (0.009)
Операция с наркозом: подготовка к анестезии
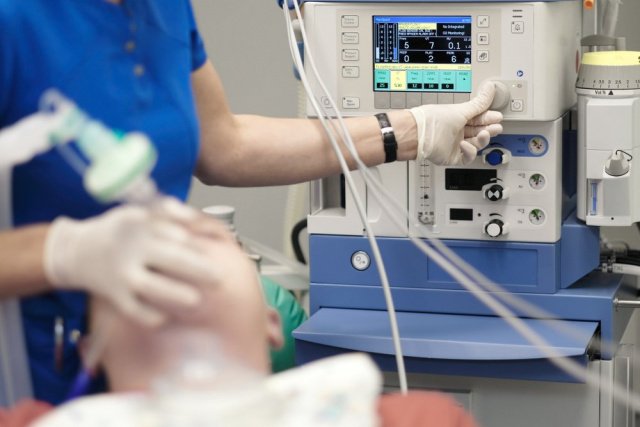
Если планируется операция, требующая большого объема вмешательства или необходимы болезненные процедуры, применяется общий наркоз. Для его проведения необходима предварительная подготовка, чтобы снизить риск осложнений общей анестезии. Перед вмешательством врач-анестезиолог осматривает пациента, рассказывает ему об изменениях в питании и особенностях подготовки перед вмешательством, а также корректирует прием лекарств, чтобы они не повлияли на силу обезболивания и функции организма. Во время операции он же следит за состоянием пациента, корректирует любые изменения в функционировании его организма.
Роль врача-анестезиолога
Во время операции врачу-анестезиологу поручено заботиться о работе сердца, легких, мозга, поддержании кровообращения и функции почек, пока пациент находится под действием наркоза. Для того, чтобы врач мог минимизировать любые риски и осложнения, он должен обладать обширными знаниями по внутренним болезням или педиатрии, навыками оказания реанимационной помощи и назначения лекарств, которые нужно использовать, чтобы успокоить или обезболить пациента, а затем разбудить его в конце операции. Врач также несет ответственность за интраоперационное введение жидкости, переливание крови, вентиляцию легких — все, что нужно для того, чтобы операция прошла успешно.
Чтобы дать наркоз и корректировать состояние во время операции, анестезиолог располагает сложным оборудованием, которое контролирует состояние пациента. Это аппарат ИВЛ, инфузионные насосы и мониторы жизненно важных функций, по которым врач отслеживает показатели пациента.
Опасности общей анестезии
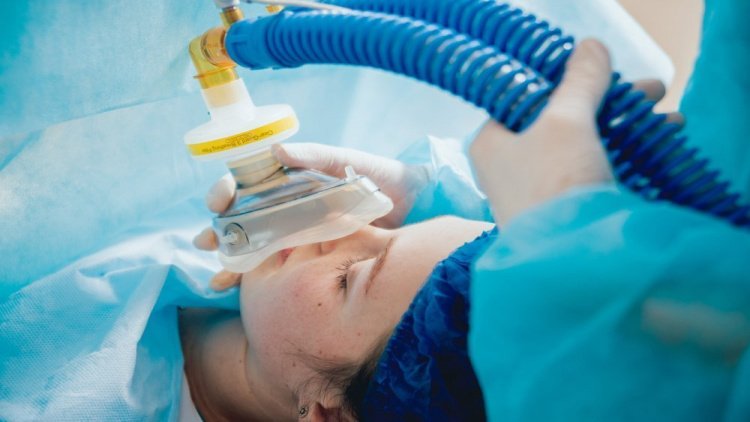
Общая анестезия — это серьезная процедура, в ходе которой есть критические периоды. Первый критический период — это введение в наркоз, когда пациенту даются препараты, за счет которых он засыпает. Второй критический этап — это пробуждение после общей анестезии, когда важно, чтобы мозг и тело заработали синхронно. Естественно, выбранная общая анестезия зависит от операции и объема, длительности вмешательства. Некоторые операции проходят практически без осложнений, в то время как при других анестезиолог должен выполнить сразу множество манипуляций, чтобы стабилизировать состояние.
Хотя анестезия может создавать определенные риски для пациента, но сегодня анестезиология активно развивается и совершенствует методики наркоза. За последнее годы анестезия стала намного безопаснее, и теперь врачи работают с гораздо более тяжелыми и более молодыми пациентами, вплоть до недоношенных детей. Сегодня врачи могут адекватно регулировать реакцию на анестезию у большинства людей. А педиатрические анестезиологи могут безопасно обезболивать детей весом менее килограмма.
Подготовка к общему наркозу
Естественно, что в ходе операции анестезиолог сделает все, чтобы общий наркоз переносился максимально благоприятно. Но многое зависит и от пациента, его полноценной подготовки к вмешательству. Плановые операции с общим наркозом безопаснее экстренных, есть возможность максимально подготовить человека к вмешательству. Особенно это важно, если есть проблемы с давлением, анемия, ожирение или диабет. Коррекция питания, изменение привычек и определенные лекарства помогут стабилизировать состояние, снизив риск осложнений при наркозе. Перед плановой операцией анестезиолог заранее посещает пациента, рассказывая о том, что нужно сделать для подготовки. Если операция планируется чрез несколько месяцев или недель, тогда правильное питание, физические упражнения и хороший сон будут важны для улучшения результата.
Коррекция образа жизни, питания, режима
Если пациент курит, он должен попытаться отказаться от этой привычки на некоторое время до операции. Известно, что пациенты чувствуют себя лучше не только после наркоза, но и после хирургического лечения, если они бросают курить. Даже если до операции осталось всего несколько дней, это все равно может повлиять на их выздоровление и риски осложнений.
Не менее важно изменить до операции и наркоза привычное питание. Перед вмешательством не должно быть никакой пищи в желудке, поэтому за сутки до наркоза необходимо легкое, быстро переваривающееся питание с полным прекращением приема пищи после 18 часов вечера. Утром перед наркозом нельзя есть и пить вообще, после операции питьевой режим и питание корректирует анестезиолог, исходя из общего состояния.
Прием лекарств, ранее проведенные вмешательства
Анестезиолог также наметит любые другие конкретные требования, которым пациенты должны следовать до операции. Особенно важно определить те лекарства, которые принимаются для лечения хронических болезней. Есть много лекарств, которые могут отрицательно взаимодействовать с препаратами для наркоза или изменяют действие. Поэтому все пациенты должны быть очень открытыми и честными с анестезиологом и подробно рассказывать обо всех проблемах со здоровьем, включая принимаемые лекарства, контрацептивы и добавки. Даже травяные чаи могут повлиять на работу некоторых анестетиков.
Кроме того, пациенты должны сообщить о любых вмешательствах, включая пластические операции, аборты, роды. Эта информация имеет решающее значение для обеспечения безопасного исхода операции и наркоза.
Перед процедурой пациенту также следует задать вопросы касающиеся самой операции, ее результатов и варианта обезболивания. Особенно это важно, когда операция небольшая, и после нее можно будет выписаться через несколько дней.
Что ожидать после наркоза
Общая анестезия хороша тем, что она полностью устраняет боли во время процедуры и обездвиживает пациента, давая возможность быстро провести операцию. Но как только действие заканчивается, многие пациенты чувствуют боль, что может стать проблемой. Перед процедурой нужно поговорить с врачом о том, как лечить послеоперационную боль, какие лекарства будут применяться и как часто. Важно уточнить, как менять питание, каков будет спектр активности, понадобится ли дополнительный уход после операции. Важно соблюдать все рекомендации и сообщать персоналу о любых недомоганиях.
Местная анестезия: разбираем плюсы и минусы

Любое хирургическое вмешательство — это серьезное событие в жизни больного. Однако те времена, когда человеку перед этим давали выпить стакан спирта и предлагали взять в зубы палку, чтобы облегчить боль, к счастью, давно прошли. Сегодня существует множество различных вариантов обезболивания, которые превращают хирургическое вмешательство из мучительной пытки в обычную процедуру.
В медицине существует два основных подхода к анестезии: тот, при котором человек находится без сознания (наркоз), и с сохранением сознания. В последнем случае речь идет о местном обезболивании той области, которая будет подвержена оперативному вмешательству. Что такое местная анестезия, какие основные виды ее существуют и в каком случае она не применяется? Все подробности в новой статье на портале MedAboutMe.
Наркоз или общая анестезия
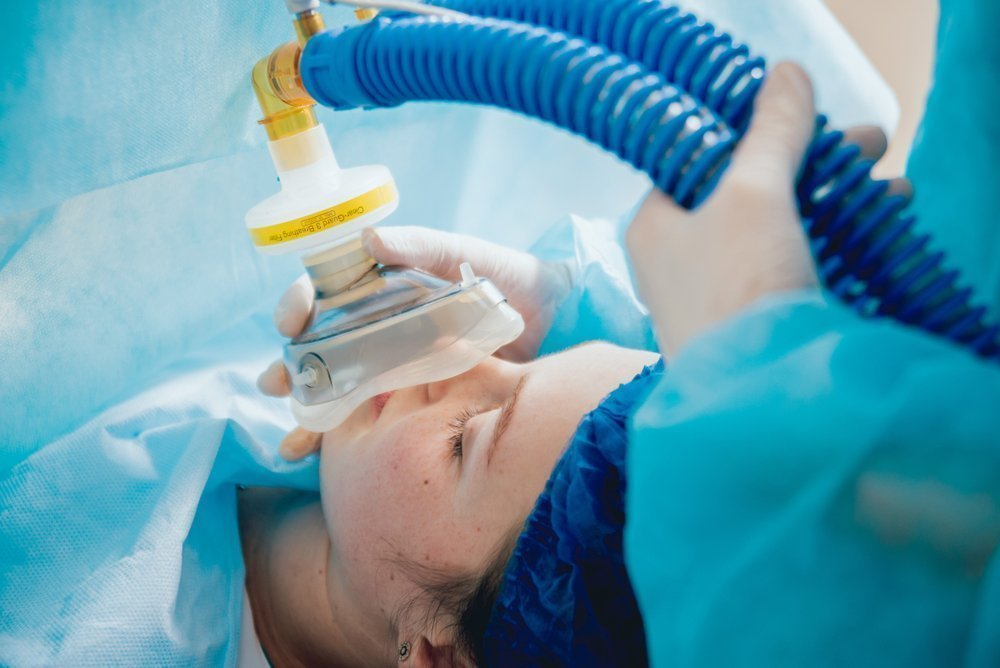
Каждый человек испытывает страх перед операцией. Если спросить любого, он бы предпочел заснуть и проснуться уже тогда, когда все будет закончено. Именно такой эффект дает наркоз, или общая анестезия, при которой больному в кровь, либо через маску вводят различные лекарства, полностью выключающие его сознание. Однако эти препараты параллельно вызывают паралич дыхательной мускулатуры, то есть дышать самостоятельно человек не может, и ему проводят искусственную вентиляцию легких.
После того, как хирурги завершат вмешательство и зашьют раны, анестезиолог начинает постепенно выводить больного из этого состояния. Если нет противопоказаний, аппарат для искусственной вентиляции легких отключается, и пациент постепенно приходит в себя.
Самым главным плюсом наркоза является возможность проведения серьезных операций, в том числе на головном мозге, внутренних органах, которые длятся несколько часов. Однако препараты для наркоза иногда могут действовать совершенно непредсказуемо, и ни один врач не может гарантировать полного успеха операции. К тому же в послеоперационном периоде человек часто чувствует себя очень плохо: возможны тошнота, рвота, головная боль, головокружение, сильная слабость.
Местная анестезия: щадящая альтернатива наркозу
Местная анестезия — это принципиально другой вид обезболивания, при котором сознание человека сохранено. Он все видит, понимает, слышит, иногда чувствует прикосновения, но не ощущает боли. При этом доктор обезболивает только ту область, на которой проводится вмешательство. Механизмом ее является блокада нервных окончаний или проведения нервных импульсов от ткани, которую оперируют, в головной мозг.
Если общая анестезия применялась врачами еще с древних времен (для этого использовали опиум, алкоголь, никотин и другие сильнодействующие вещества), то история местного обезболивания совсем непродолжительна. Всего лишь в начале прошлого века хирург Эйхорн применил новый препарат новокаин для снятия чувствительности перед операцией. Далее врачи стали изобретать различные способы, позволяющие сделать подход к анестезии максимально индивидуальным.
Основные показания и противопоказания к местной анестезии
Зачем нужная местная анестезия, если можно дать больному наркоз и избавить его от неприятных воспоминаний? Ответ достаточно прост: местное обезболивание безопаснее и реже приводит к серьезным осложнениям. Лекарства не влияют на деятельность головного мозга, что принципиально отличает эти два подхода к анестезии. После проведенного вмешательства больной чувствует себя лучше, у него нет тяжелого периода восстановления и при адекватном обезболивании уже в первые сутки после операции он чувствует себя комфортно.
Местная анестезия применяется практически во всех областях медицины: стоматология, урология, гинекология, травматология, проктология, ЛОР-операции и многие другие. Однако не любая операция может быть проведена под местным обезболиванием. Оно категорически не подходит, если речь идет о вмешательстве на внутренних органах грудной клетки, спинном или головном мозге, костях и позвоночнике. Для того, чтобы применять местную анестезию во время операции, доктор должен быть уверен в том, что сам пациент будет вести себя спокойно и не станет этому препятствовать. По этой причине любые операции у детей и людей с психическими отклонениями также проводятся под наркозом.
Теоретически противопоказанием к местной анестезии является отказ больного от нее в пользу наркоза. Однако этот момент очень спорный, и доктор должен постараться убедить пациента в обратном, если такой риск не оправдан. К примеру, опасность от лекарств для общей анестезии в случае, если хирург планирует всего лишь вскрыть фурункул или панариций, превышает пользу.
Какие существуют виды местного обезболивания
Существует несколько принципиально разных способов проведения местной анестезии. В каждом случае доктор выбирает тот, что подходит его больному.
При этом на кожу наносится раствор или смоченный им материал. Он всасывается с поверхности кожного покрова или слизистой и обезболивает нервные окончания. Этот вид обезболивания подходит при неглубоких вмешательствах (удаление молочного зуба), при проведении диагностических процедур (эндоскопия, бронхоскопия), для лечения ожогов или трофических язв.
Доктор путем прокола иглой вводит обезболивающее лекарство сначала под кожу, далее в подкожную клетчатку, мышцы. Постепенно он обкалывает необходимый объем тканей, при этом визуально кожа напоминает апельсиновую корку. Спустя некоторое время лекарство достигает максимума своего эффекта, и доктор начинает вмешательство. Таким образом проводят некоторые стоматологические операции, вскрывают абсцессы, фурункулы, карбункулы, гематомы, удаляют инородные тела из мягких тканей и др. Препараты действуют 20-30 минут, поэтому, если операция еще не закончилась, а чувствительность начинает возвращаться, доктор снова инфильтрирует ткани анестетиком.
Доктор специальной иглой вводит анестетик в место, где проходит нерв, иннервирующий ту область, на которой он планирует оперировать. Этот метод широко применяется в стоматологии при лечении и удалении зубов. Таким образом можно обезболить любую конечность, часть тела, лица. Иногда доктору приходится блокировать целое нервное сплетение под контролем ультразвука.
Лекарство-анестетик вводится в спинномозговой канал, и это приводит к полной потере чувствительности в месте ниже прокола. Данный вид обезболивания дает возможность оперировать конечности, органы малого таза без применения наркоза. Эпидуральная анестезия отличается от спинномозговой тем, что лекарство вводится в эпидуральное пространство, но не прокалывается твердая мозговая оболочка. Она дает возможность контролировать степень анестезии: от легкой анальгезии до полной потери чувствительности.
Первые три вида обезболивания проводит сам врач-хирург, а последнее — анестезиолог-реаниматолог.
Осложнения местной анестезии: о чем нужно помнить

Местная анестезия имеет плюсы и минусы. К плюсам, несомненно, относится меньший риск осложнений со стороны центральной нервной системы. Послеоперационный период проходит легче, иногда уже на 2-3 сутки больного выписывают домой. К тому же, с использованием местного обезболивания можно проводить различные диагностические методы исследования, значительно снижая дискомфорт от них (речь идет в первую очередь об эндоскопических).
Однако есть у нее и реальные минусы. Вот некоторые из них:
При нарушении техники проведения или анатомических особенностях препарат может попасть в сосуд. В результате возможны системные осложнения: головная боль, головокружение, падение давления, сердцебиение. При этом вместо обезболивающего эффекта в месте прокола наоборот возникнет сильная боль.
Нередко случается такая ситуация: доктор ввел достаточное количество анальгетика, а пациент все равно чувствует боль. Он снова делает инъекции, но ситуация не меняется. Причин может быть много: от индивидуальной реакции на лекарство до плохого качества самого препарата. К сожалению, не все производители лекарственных средств отличаются порядочностью, были случаи, когда фактически концентрация действующего вещества была гораздо ниже заявленной на упаковке. Известны даже редкие случае, когда по ошибке в ампулы попадало совсем иное вещество.
- Осложнения спинномозговой и эпидуральной анестезии
Эти виды местной анестезии наиболее опасны, и нередко осложнения вызываются нарушением техники их проведения. Возможно травматическое повреждение спинного мозга, его оболочки. Однако самым опасным является ретроградный подъем лекарства вверх, что приводит к параличу дыхательной и сердечной мускулатуры. К счастью, это бывает крайне редко.
В умелых руках — местная анестезия представляет собой прекрасный и достаточно щадящий способ обезболивания. Она позволяет снизить риск серьезных осложнений, период восстановления после нее гораздо короче, нежели после наркоза. Однако выбор способа обезболивания все равно остается за врачом-хирургом и анестезиологом, ведь они могут соотнести потенциальный риск и пользу от того или иного метода.
Читайте также:
