Что лежит на столе у врача 100 к 1
Продукты, которые можно употреблять без ограничения
- капуста (все виды), грибы, огурцы, помидоры, перец
- салат листовой, зелень, шпинат, щавель
- чай, кофе без сахара и сливок
- питьевая негазированная вода
- мясо (баранина, индейка, телятина, говядина). Курятину исключить, она содержит много гормонов и антибиотиков (курицу можно есть только домашнюю)
- рыба дикая
- кабачки, баклажаны, свекла, морковь, стручковая фасоль, редис, редька, репка, зеленый горошек (овощи можно употреблять в сыром, отварном, парном, запеченном виде, жарить не рекомендовано)
Использование жиров (масла, майонеза, жиров) в приготовлении блюд не допускается.
Продукты, которые следует употреблять в умеренном количестве
- молоко и кисломолочные продукты нормальной жирности, а лучше домашние. Не использовать обезжиренные молочные продукты .
- картофель отварной, желательно сделанный на пару
- зрелые зерна бобовых (горох, фасоль, чечевица)
- цельнозерновые крупы (не более 6 ст. ложек в порции). Исключить манку, белый рис, каши быстрого приготовления
- супы овощные, мясные и рыбные, приготовленные на втором бульоне
- макаронные изделия, приготовленные al dente (только из твердых сортов пшеницы) (не более 6 столовых ложек в порции)
- хлеб и хлебобулочные изделия — не сдобные (предпочтительнее хлеб грубого помола, или цельнозерновой, 1-2 кусочка в день)
- фрукты (кроме тех, которые указаны в пункте «исключить»)
- орехи, семечки
- яйца
«Умеренное количество» означает половину от Вашей привычной порции. Пища должна быть как можно более натуральной, «грубо приготовленной» - лучше не доварить, чем переварить.
Продукты, которые необходимо исключить или максимально ограничить
- масло растительное (допускается 2 столовые ложки в сутки, желательно растительное, льняное) и только нерафинированное
- майонез
- исключить мясо, выращенное с использованием гормонов и антибиотиков, как правило это свинина и курятина
- копчености, колбасные изделия, сосиски, сардельки
- консервы мясные, рыбные
- сахар, мед
- фрукты и ягоды: бананы, виноград, финики, арбуз, дыня
- варенье, джемы
- конфеты, шоколад (если сильно хочется – 1\4 плитки черного шоколад с содержанием какао 70-90%)
- пирожные, торты и другие кондитерские изделия
- печенье, изделия из сдобного теста
- мороженое
- сладкие напитки ( кока-кола, фанта и т.д.)
- алкогольные напитки (допускается 250 мл сухого красного вина, 50-100 мл водки – максимум 2 раза в неделю). Пиво полностью исключить.
Допускается любой способ приготовления (запекание, отваривание, на пару, на гриле, на сковороде), главное без добавления жиров. Старайтесь использовать посуду, позволяющую готовить пищу без добавления жира (пароварка, специальные сковороды, духовка, гриль ).
Простые способы сбросить лишний вес
- основа питания — овощи (кроме кукурузы) и мясо
- помните, что калорийность растительных жиров выше, чем животных. Предпочтителен прием красных сортов мяса и рыбы. Калорийность алкоголя приближается к калорийности жиров, его нужно максимально ограничить
- ожирение означает инсулинорезистентность (что это такое смотрите в интернете). Каждый прием пищи вызывает повышение инсулина в крови. Гиперинсулинемия сама по себе вызывает выраженное чувство голода, особенно в вечерние часы. Такие пациенты буквально «сметают» все в холодильнике вечером после работы. Поэтому людям с ожирением рекомендовано как можно реже принимать пищу (3 раза в сутки, лучше 2), можно при этом использовать порции большего объема (чаще можно питаться при болезнях желудочно-кишечного тракта и при интенсивных физических нагрузках). Рекомендации более частого, дробного питания здесь не имеют научной обоснованности. Назначение препаратов, снижающих уровень инсулина, позволяют значительно уменьшить аппетит, улучшить метаболизм человека. Хорошо снижает аппетит вода с лаймом или лимоном
- контролировать уровень витамина Д в крови. При его дефиците принимать в правильно дозе, которую должен определить грамотный доктор
- хочешь есть – выпей воды. Центр жажды в головном мозге находится рядом с центром голода. Поэтому дефицит воды в организме может приниматься за чувство голода
- за пол часа как сесть за обеденный стол, выпейте аперитив. Стакан воды, чая без сахара, чашку овощного бульона. Употребление 500 мл воды перед каждым основным приемом пищи способствует на 44% большему снижению веса. Ощущение наполненности в желудке, заставят довольствоваться меньшим объемом пищи. Сладкие, кислые напитки , крепкие мясные бульоны, возбуждающие аппетит не подойдут
- последний прием пищи должен быть не позднее, чем за 2 часа до сна. Существует старая поговорка: «Завтрак съешь сам, обедом поделись с другом, ужин отдай врагу»
- начинайте обед или ужин не с основного блюда, а с малокалорийной закуски, например сваренного вкрутую яйца, зеленого салата. Хороши тертая морковь, сельдерей, огурцы
- отдавайте предпочтение приправам, не возбуждающим аппетит. Обильно посыпайте еду укропом, петрушкой, мятой, чабером, тмином
- соль задерживает воду, её нужно максимально ограничивать. Заменяйте, хотя бы частично, соль лимонным соком
- покупным фруктовым сокам, в которые обязательно добавляют сахар, предпочитайте натуральные фрукты
- печенье, шоколад, варенье, прочие сладости. Долой соблазн .
- еды на тарелке должно казаться много. Готовьте легкую пищу, объем которой можно зрительно увеличить
- как известно, еда — это удовольствие. Так растяните его подольше! Не глотайте поспешно второпях. Хорошенько прожевывайте каждый кусочек. Возможно, если между сменой блюд пройдет 10-15 минут, Вы с легкостью сможете отказаться от продолжения обеда или сладкого десерта
- зачастую тяжело сразу отказаться от многолетних привычек и пристрастий. Не стоит сразу садиться на жесткую диету, отказывая себе во всем. Начинайте постепенно — для начала откажитесь от двух-трех своих любимых блюд (мороженое, торты, шоколадные конфеты). Потом к списку запрещенных продуктов можно постепенно добавить и другие с высоким содержанием жира. Если в Вашу привычку входит поздний ужин, начинайте постепенно сдвигать время приема пищи на более раннее время, каждый день на 10-15 минут. Также постепенно начинайте увеличивать физическую нагрузку. Не надо сразу начинать с интенсивного фитнесса, лучше ходьба на свежем воздухе или легкая гимнастика. В любом случае после тренировки не должно возникать неприятных ощущений. Если нагрузки будут очень высокими и причинять дискомфорт, то подсознательно Вы будете стараться избегать их, переносить занятия на другой день, снижать темп и продолжительность тренировок
- более профессионально и индивидуально подобрать продукты питания можно пройдя консультацию диетолога
Последний прием пищи лучше осуществлять не позднее чем за 3 часа до сна, то есть если человек ложится спать в 22:00 – 23:00, последний прием пищи должен быть не позже 19 часов.
Продукты с низкой калорийностью и низким гликемическим индексом. В идеале это овощи и белок. К примеру порция запечёных овощей и рыба.
Смотря какие это фрукты. Я всегда рекомендую не увлекаться бананом, арбузом и виноградом. Стараться ежедневно употреблять минимум 5 фруктов в день. Пример – небольшой мандарин, яблоко, 4 штуки финика, киви, фейхоа.
100 к 1. Что в руках у врача (андроид)?
В игре 100к1 на вопрос: "Что в руках у врача?" Верные ответы:
1) Скальпель - 40 баллов;
2) Ручка - 80 баллов;
3) Шприц - 120 баллов;
4) Стетоскоп, фонендоскоп - 160 баллов;
5) Градусник - 200 баллов;
6) Карта пациента - 240 баллов;
7) Рецепт - 280 баллов;
8) Пинцет - 320 баллов.
На верхней строчке находится в руках у врача - Скальпель - такой предмет приносит игрокам всего 40 баллов;
на втором месте появился ответ - Ручка - за шариковую ручку получим только 80 очков;
следующую строчку занимает ответ - Шприц - вознаграждается такой ответ в 120 баллов;
дальше получим награду за ответы - Стетоскоп / Фонендоскоп - за эти варианты полагается 160 очков;
ниже строчкой отгадаем ответ - Градусник - в руках у врача прибавит к нашей копилке ещё 200 баллов;
следом за градусником открываем - Карта пациента - такой ответ оценивается 240 очков;
далее разместился - Рецепт - за такой ответ выигрываем 280 баллов;
завершаем игру ответом - Пинцет - стоимость такого ответа 320 очков, успехов!
В игре "100 к 1" на вопрос "Что в руках у врача (андроид)?" правильные ответы расположились следующим образом:
- Скальпель - ответ набирает 40 баллов.
- Ручка - этот вариант зарабатывает игроку 80 очков.
- Шприц - ответу засчитывается 120 баллов.
- Стетоскоп или фонендоскоп - вариант ответа получает 160 очков.
- Градусник- ответ заслужил 200 баллов.
- Карта пациента - этот вариант оценивается в 240 очков.
- Рецепт - ответ набирает 280 очков.
- Пинцет - вариант ответа зарабатывает максимально возможные 320 баллов.
Правильным ответом на данный уровень игры будет:
- Скальпель, если это хирург.
- Ручка, потому что писать приходится много.
- Шприц, поставить укольчик.
- Стетоскоп, на шее почти у всех врачей.
- Градусник, чтобы измерить температуру.
- Карта пациента, нужно ее заполнить.
- Рецепт, только что выписал бабуле.
- Пинцет, чтобы подцепить что-нибудь.
Что может быть у врача в руке? Такой медицинский вопрос задала игра 100 к 1 в очередной раз своим фанатам.И скорее всего каждый человек бывал на приеме у врача и имеет представление,что это может быть.Часто он заполняет карту больного и пишет в нее,значит в руке ручка.Он слушает больного и для этого нужен фонендоскоп.А вот как выглядят по порядку все правильные ответы на заданный вопрос:
Скальпель - он бывает в руках у хирурга и за ответ дадут 40 баллов.
Ручка -ею врач пишет рецепт и за ответ положено 80 баллов.
Шприц - даже врач может делать укол и ответ оценили в 120 баллов.
Стетоскоп или фонендоскоп - инструменты любого врача и за ответ 160 баллов.
Градусник- чаще его дают больному медсестры и ответ получает 200 баллов.
Карта пациента - ее тоже вспомнили и ответ получает 240 баллов.
Рецепт - его часто выписывают и ответ оценен в 280 баллов.
Пинцет - последний ответ,за который дадут в игре 320 баллов.
Вновь вопрос андроид-игры "Сто к одному" и на этот раз он на медицинскую тематику: "Что в руках у врача?" И вот какие ответы будут верными:
Первая строчка: Скальпель у врача, который делает операцию и 40 очков за ответ;
Вторая строчка: Пишущая простая или гелевая Ручка и 80 очков за ответ;
Третья строчка: Шприц, если пациенту необходим экстреннач инъекция и 120 очков за этот ответ;
Четвертая строчка: Стетоскоп/Фонендоскоп также незаменимая вещь для любого врача и 160 очков за ответ;
Пятая строчка: Градусник длч измерения температуры тела и ответ в 200 очков;
Шестая строчка: Карта пациента, которую просматривает лечащий врач и 240 очков за ответ;
Седьмая строчка: Рецепт, выдаваемый больному от врача и ответ в 280 очков;
Восьмая строчка: Пинцет для всевозможных медицинских манипуляций и 320 очков за ответ.
Гипертонический криз. Методы неотложной помощи.
Гипертонический криз – опасное осложнение гипертонической болезни, требующее неотложной помощи. Каждый человек, страдающий гипертонической болезнью, должен помнить о том, что гипертонический криз может возникнуть практически в любой момент. Поэтому знать, как оказать первую помощь при резком повышении артериального давления, должны знать не только все гипертоники, но и их близкие. Гипертонический криз — значительное, внезапное повышение артериального давления с нервно-сосудистыми и гуморальными нарушениями. Возникновению гипертонических кризов способствует острое нервно-психическое перенапряжение, чрезмерное употребление алкоголя, резкие изменения погоды, отмена гипотензивных препаратов и др.
Выделяют гипертонический криз I и II типов и осложненный.
Гипертонический криз I типа развивается быстро, появляются резкая головная боль, головокружение, тошнота, мелькание перед глазами, может возникать рвота. Больные возбуждены, ощущают чувство жара, дрожь во всем теле. На коже шеи, лица, а иногда и груди появляются красные пятна. Кожа на ощупь влажная. Могут возникать усиленное сердцебиение и ощущение тяжести за грудиной. Отмечается тахикардия. Артериальное давление повышено, преимущественно систолическое (до 200 мм рт. ст. и выше). Нередко криз заканчивается обильным мочеиспусканием.
Гипертонический криз II типа чаще развивается у больных гипертонической болезнью II-III стадии при недостаточно эффективном лечении или нарушении режима жизни. Симптомы криза развиваются более медленно, но весьма интенсивно. В течение нескольких часов нарастает головная боль. Появляются тошнота, рвота, вялость, ухудшаются зрение и слух. Пульс напряжен, но не учащен; Артериальное давление резко повышено, преимущественно диастолическое (до 140-160 мм рт. ст.).
Осложненный гипертонический криз может протекать по церебральному, коронарному или астматическому варианту. В отличие от неосложненного гипертонического криза при осложненных вариантах криза на фоне высокого артериального давления могут развиваться острая коронарная недостаточность, острая левожелудочковая недостаточность (сердечная астма, отек легких), острое нарушение мозгового кровообращения (гипертоническая энцефалопатия, преходящее нарушение мозгового кровообращения или инсульт).
При развитии гипертонического криза, особенно осложненного, необходимо вызвать бригаду скорой помощи.
Доврачебная помощь при гипертоническом кризе заключается в незамедлительном принятии следующего комплекса мер.
Обеспечить больному состояние полного покоя. Ему противопоказано ходить и проявлять какую-либо физическую активность, нужно уложить его в удобное полусидячее положение при помощи подушек. Если приступ произошел на улице, нужно подложить под его спину свернутую одежду и другие подручные средства. Голова всегда должна быть выше уровня тела для предотвращения повышенного притока крови и снижения нагрузки на сосуды головного мозга.
Снизить яркость освещения возле больного и по возможности обеспечить максимальную тишину и отсутствие внешних раздражителей. Окружающие должны вести себя спокойно и не поддаваться панике, так как нервозность моментально передается больному.
Поскольку криз затрудняет дыхание, необходимо расстегнуть стесняющую одежду, расслабить воротник, шарф, галстук и т.д. Если больной находится в помещении, то нужно обеспечить ему приток свежего воздуха, однако важно следить, чтобы он не простудился.
Ноги пострадавшего нужно хорошо согреть: приложить к ним грелку, пластиковую бутылку с горячей водой, можно поставить на икроножные мышцы горчичники.
Уточнить у больного, страдает ли он повышенным артериальным давлением, какие медикаменты назначены ему врачом для его снижения, и дать ему это лекарство. Если давление не снижается в течение часа, прием препарата необходимо повторить, однако нужно следить, чтобы не снизить давление слишком сильно - это может спровоцировать потерю сознания и еще больше осложнить состояние пациента, особенно у пожилых людей.
При невозможности дать больному его обычное лекарство или, если он вообще ранее не принимал гипотензивных препаратов, ему можно дать таблетку Нифедипина 10 мг (но только в том в случае, если у него нет выраженной тахикардии и стенокардии). Препарат эффективно снижает давление. При наличии заболеваний сердца или сведений о непереносимости пациентом нифедипина, препарат можно заменить каптоприлом12,5-25 мг, он нормализует артериальное давление, защищает сердце и предупреждает развитие нефропатии. Кроме того, в отличие от нифедипина, каптоприл не вызывает сонливости, головокружения и тахикардии. При гипертоническом кризе первого типа целесообразно использовать анаприлин 40 мг внутрь или под язык в измельченном виде. При гипертоническом кризе второго типа используют мочегонные препараты, например, фуросемид 20-40 мг.
Целесообразно дать больному 40 капель корвалола для снятия тревожности, паники и страха смерти, которые обычно охватывают человека в состоянии гипертонического криза. Вместо корвалола подойдет валокордин, настойка валерианы или пустырника.
При сердечных болях дать пациенту валидол или нитроглицерин, но последний нужно применять очень осторожно: он расширяет сосуды и может спровоцировать коллапс.
При возможности следует организовать мониторинг артериального давления, записывать показания тонометра, частоту пульса и дыхания каждые 15-20 минут до прибытия врача.
Некоторые пациенты ошибочно полагают, что быстрое снижение артериального давления до привычных цифр поможет быстро избавиться от симптомов, сопровождающих гипертонический криз. Ни в коем случае резко снижать давление нельзя, это может привести к возникновению коллапса, сопровождающего потерей сознания. В тяжелых случаях это может привести к развитию ишемических изменений в головном мозге и других органах в результате обеднения кровотока.
Медработники купируют гипертонический криз, руководствуясь медицинским протоколом. В нем описывается стандарт предоставления помощи для каждого конкретного заболевания. Больных с некупирующимся или осложненным гипертоническим кризом, а также больных с неосложненным, но впервые возникшим гипертоническим кризом, после оказания им экстренной врачебной помощи следует госпитализировать в кардиологическое или терапевтическое отделение.
Артериальная гипертония – пожизненный прием препаратов?

Пожалуй, большинство пациентов на приеме у кардиолога составляют пациенты с повышенным артериальным давлением - артериальной гипертонией (АГ). У кого-то из них давление впервые повысилось на фоне стрессовой ситуации, кто-то давно принимает лекарственные препараты, но, как правило, мало кто имеет полное представление о своем заболевании, а главное, о том, как правильно с ним жить и эффективно лечиться.
У здорового человека артериальное давление меняется в течение суток в зависимости от уровня нагрузки (физической, психической и др.), но в целом эти колебания не превышают так называемую физиологическую норму, поддерживающую нормальную жизнедеятельность организма. Для взрослого человека нормальным считается артериальное давление не выше 140/90 мм рт. ст. А в ряде случаев, например, при наличии сахарного диабета, заболеваниях почек - давление должно быть еще ниже на уровне 130/80 - 120/70 мм рт. ст., что позволяет предупредить прогрессирование этих заболеваний и развитие осложнений. Важную роль в поддержании артериального давления в оптимальных пределах играет состояние нервной системы, сердца и сосудов. При АГ сердце работает с перегрузкой, перекачивая дополнительный объем крови. Со временем это приводит к повышению сопротивления со стороны сосудов, которые сужаются в условиях постоянной перегрузки. Стенки артерий утолщаются и уплотняются, теряют свою эластичность. При длительном существовании АГ нагрузка на сосуды становится непосильной, что может привести к дегенеративным изменениям в их стенке, с развитием сужения или патологического расширения, и даже может произойти разрыв сосуда. Если это осложнение происходит в жизненно важном органе (сердце, мозг), то оно может окончиться инфарктом миокарда или кровоизлиянием в мозг (инсультом). Но, несмотря на такую опасность, коварство АГ состоит в том, что оно долгое время может протекать совершенно бессимптомно.
Диагноз АГ обычно не ставится после однократного измерения давления, за исключением тех случаев, когда показатели слишком высоки, например, свыше 170-180/105-110 мм рт. ст. Обычно проводят серию измерений в течение определенного периода времени, чтобы полностью исключить случайные колебания и неточности. Необходимо также принимать во внимание и те обстоятельства, во время которых проводятся измерения артериального давления. Как правило, показатели давления увеличиваются под воздействием стресса, после крепкого кофе или выкуренной сигареты.
Примерно у 1/3 взрослого населения имеется стойкое повышение артериального давления выше 140/90 миллиметров ртутного столба. 2/3 из тех, кто страдает от гипертонии - не знают о своём заболевании, а те, кто знает, зачастую не придают этому должного значения (особенно, если цифры не так велики, порядка 160/100 мм рт.ст.), пока не присоединятся головные и сердечные боли, одышка, аритмия, отеки.
Интересен факт, что в кабинете врача при измерении давления показатели могут быть выше, чем в состоянии покоя, дома. Этот эффект называется "гипертонией белого халата" и вызван страхом пациента перед заболеванием или перед доктором. Кроме измерения артериального давления врач обычно проверяет изменения со стороны других органов, особенно если показатели давления находятся на уровне высоких цифр.
Если показатели давления у взрослого не превышают 140/90 мм. рт. ст., то повторное измерение обычно проводят не раньше, чем через год. У пациентов, чье давление находится в пределах от 140/90 до 160/100, проводят повторное измерение через небольшой промежуток времени для подтверждения диагноза.
Высокое диастолическое (нижнее) давление, например 110 или 115 мм.рт.ст., свидетельствует о необходимости немедленной терапии.
АГ является одним из наиболее распространенных заболеваний. В развитых странах повышенное давление имеют 10% взрослого населения и около 60% лиц старше 65 лет. К сожалению, не более 30% этих людей знают о своей болезни, регулярно получают терапию и выполняют рекомендации врача. В отличие от ряда заболеваний, которыми можно "переболеть", гипертония, как правило - это хроническое пожизненное состояние.
Артериальная гипертония чаще всего носит первичный характер и является симптомом гипертонической болезни. Реже повышенное артериальное давление вторично и является признаком заболеваний различных органов (почек, сосудов и др.). Каждое из этих заболеваний нуждается в специальном лечении, вот почему любое повышение артериального давления требует консультации врача-кардиолога.
У пожилых людей иногда встречается особый вид гипертонии, так называемая "изолированная систолическая гипертония". При этом показатели систолического давления равны или превышают 140 мм.рт.ст., а показатели диастолического давления остаются ниже 90 мм.рт.ст. Такой вид гипертонии является опасным фактором риска в развитии инсультов и сердечной недостаточности. Нередко пациенты обращаются за помощью лишь тогда, когда диастолическое давление по их мнению становиться слишком низким - 50-60 мм рт. ст. Иногда это может быть признаком порока сердца, но чаще - это связано с возрастными изменениями сосудистой стенки, и очень важно найти препараты, которые сократят разрыв между цифрами систолического и диастолического давления, что в свою очередь уменьшает риск развития инсульта и сердечной недостаточности.
В тех случаях, когда режимные и диетические мероприятия не позволяют адекватно контролировать артериальное давление дополнительно (а не вместо) назначаются лекарственные препараты. На сегодня их перечень достаточно внушителен. Часто, при обращении пациента за помощью с жалобами на наличие высокого давления несмотря на прием назначенных препаратов, можно видеть, что препараты выбраны грамотно, подходят пациенту для длительного приема, а вот дозы их неадекватны. В кардиологии существует понятие эффективной дозы - то есть такой, при которой можно рассчитывать на проявление нужного эффекта. А если принимать этот же препарат половинками или четверушками, да еще не 2, а один раз в сутки, а часто даже не каждый день - то ни о каком гипотензивном, а тем более лечебном действии препарата, говорить не приходится. Назначая один или несколько препаратов, кардиолог учитывает уровень артериального давления, тяжесть течения АГ, индивидуальный суточный профиль артериального давления, основные факторы риска или причины развития артериальной гипертензии, степень выраженности поражений органов мишеней, наличие сопутствующих заболеваний, взаимодействие препаратов между собой и с другими принимаемыми лекарствами, возможность развития побочных эффектов. Поэтому абсолютно недопустимо для пациента менять назначения врача, дозы препаратов, кратность приема, отменять самостоятельно тот или иной препарат. Если же при приеме назначенной комбинации гипотензивных препаратов пациент отмечает возникновение каких либо побочных эффектов, давление не снижается или, наоборот, снижается чрезмерно, необходимо обсудить это с лечащим врачом, который, разобравшись в причинах, скорректирует ваши назначения.
Роль пациента в лечении артериальной гипертензии нельзя недооценивать. От того, насколько он готов, в соответствии с рекомендациями врача, активно и последовательно бороться и, по возможности, устранять имеющиеся у него факторы риска, во многом зависит эффективность лечебных мероприятий. Бороться с факторами риска - это означает отказаться от курения, ограничить употребление алкоголя, регулярно принимать рекомендованные препараты и контролировать их влияние на артериальное давление, внося измерения в специальный дневник.
О эффективном контроле над артериальным давлением следует говорить в том случае, если в результате модификации стиля жизни, устранения факторов риска и вредных привычек или приема антигипертензивных препаратов удается поддерживать уровень давления ниже 140/90 мм рт. ст, а для пациентов с сахарным диабетом по возможности ниже 130/80 мм рт. ст. Достижение целевого уровня артериального давления способствует снижению относительного риска развития фатальных и нефатальных состояний / заболеваний, в сравнении с пациентами, которые не лечатся или принимают неэффективные комбинации. Каждому пациенту с гипертонией необходимо снизить избыточный вес, вести активный образ жизни, отказаться от курения, ограничить употребление алкоголя (10 - 20 г для женщин, 20 - 30 для мужчин в пересчете на чистый этанол), регулярно принимать рекомендованные препараты и контролировать их влияние на артериальное давление, вносить данные измерения артериального давления и иную необходимую врачу информацию в специальный дневник самоконтроля АД.
Если же значения артериального давления превышают указанный уровень, то следует обсудить с врачом возможные причины недостаточной эффективности проводимого лечения. Среди них:
- Не выявлена причина повышения артериального давления
- Несоблюдение рекомендаций по модификации образа жизни
- Нерегулярный прием гипотензивных препаратов
- Неадекватная гипотензивная терапия
Как показывает практика, при доверии пациента к своему лечащему врачу, при грамотном взаимодействии врача и пациента, в большинстве случаев удается контролировать это грозное заболевание.
А что, если Вы уже принимаете 3 или больше препаратов, а давление так и не стабилизировалось на целевом уровне? Подобная форма гипертонии относится к резистентной.
Резистентная АГ - это состояние, при котором показатели артериального давления остаются выше целевого уровня, несмотря на прием комбинации трех и более антигипертензивных препаратов. Неконтролируемая АГ не является синонимом резистентной АГ. Неконтролируемая АГ вызвана недостаточным вторичным контролем уровня АД в связи с несоблюдением режима лечения или истинной резистентностью к терапии. Критерием рефрактерности артериальной гипертонии является снижение систолического артериального давления менее чем на 15% и диастолического артериального давления менее чем на 10% от исходного уровня на фоне рациональной терапии с использованием адекватных доз трех и более антигипертензивных препаратов.
Выделяют следующие факторы, связанные с повышенным риском развития резистентной гипертонии - это: пожилой возраст, высокое начальное АД, ожирение, чрезмерное употребление поваренной соли, хронические заболевания почек, сахарный диабет , гипертрофия левого желудочка, женский пол. Причиной истинной рефрактерности при АГ бывает перегрузка объемом, связанная с неадекватным приемом мочегонных препаратов.
Каков же выход?
Обычно в случае резистентной (рефрактерной) гипертонии врачи продолжают увеличивать дозы принимаемых пациентом препаратов до максимально переносимых или добавляют последовательно четвертый, пятый, иногда и шестой препарат из других групп. Пациенты реагируют на это по-разному. Многие перестают доверять врачу, некоторые отказываются от приема препаратов совсем, потому что не отмечают никакой разницы между давлением на фоне приема горстей препаратов, и без них.
Конечно же, это решение ошибочно в корне. Для того чтобы избежать прогрессирующего поражения органов-мишеней и грозных осложнений в будущем, продолжать прием препаратов необходимо даже в случае, если достичь целевого уровня АД не удается. Но, никто не будет отрицать, использование многокомпонентной комбинации препаратов значительно увеличивает риск развития побочных эффектов и непредсказуемых реакций взаимодействия препаратов между собой.
Что современная медицина может предложить в этом случае? Оказывается, есть выход.
В скором времени в нашей клинике мы будем иметь возможность предложить нехирургический метод коррекции АД путем денервации почечных артерий. Новая процедура, катетерная почечная денервация почечных артерий, помогает контролировать высокое кровяное давление путем деструкции части нервных волокон, расположенных в стенке почечных артерий.
Как нередко бывает, идея денервации не нова, это хорошо забытое старое. Хирургам давно было известно, что иссечение симпатических нервных волокон, ответственных за поддержание артериального давления, приводило к снижению артериального давления. Но процедуру нельзя было применять для лечения АГ, так как она сопровождалась высокой операционной смертностью и такими долгосрочными осложнениями как тяжелая гипотония при переходе в вертикальное положение, вплоть до потерь сознания, нарушений функции кишечника и тазовых органов. Но так бывает потому, что полностью выключается симпатическая стимуляция почек и других органов, что приводит к дисбалансу нервной регуляции. Поскольку симпатические нервные волокна, иннервирующие почку, проходят непосредственно в стенке главной почечной артерии и прилежат к ней, то с помощью катетерной радиочастотной абляции (РЧА) прицельное разрушение волокон в почечных артериях не приведет к нарушению иннервации органов брюшной полости и нижних конечностей. Кроме того, разрушая лишь небольшую часть нервных окончаний в почечных артериях, почки не лишаются нервной регуляции. ПРИЧИНА РЕЗИСТЕНТНОЙ ГИПЕРТОНИИ В ИЗБЫТОЧНОЙ СИМПАТИЧЕСКОЙ АКТИВНОСТИ ПОЧЕК. А катетерная РЧА позволяет устранить эту избыточную активность. ГИПЕРТОНИЯ СТАНОВИТЬСЯ УПРАВЛЯЕМОЙ.
Введение этой процедуры в нашу практику базируется на исследовании, опубликованном в знаменитом журнале Lancet, которое показало безопасность и эффективность методики, позволяющей достигнуть стойкого снижения артериального давления до 30 мм. рт. ст. от исходного уровня.
Для подобного лечения используется радиочастотный катетер фирмы Ардиан, который вводится через прокол в бедренной артерии. Далее катетер проводится под рентгеновским контролем в почечную артерию. Через кончик катетера радиочастотная энергия дозировано подается по окружности в 4-5 точках почечных артерий. Процедура занимает около 40 мин, после чего катетер удаляется. Длительность пребывания пациента в стационаре составляет 24 ч. Условием для проведения процедуры является нормальная функция почек. Но самое поразительное в процедуре то, что со временем лечебный эффект не только не уменьшается, а наоборот, артериальное давление у большинства плавно и стойко нормализуется.
В настоящее время почечную денервацию применяют только у пациентов с резистентной гипертензией. Это должно привести, примерно, к 50-процентному снижению числа осложнений и смертности, связанных с АГ. Это не означает, что препараты больше не нужны. Пациентам все равно, скорее всего, придется принимать лекарства от высокого давления, но количество препаратов для поддержания артериального давления на целевом уровне, значительно снизится.
Каковы побочные эффекты метода РЧА почечных артерий?
На сегодняшний день во всем мире не отмечено никаких серьезных осложнений катетерной почечной денервации. Процедура сопровождалась умеренной болью в животе, которая была купирована внутривенным введением анальгетиков и седативных средств. Только у одного больного отмечено повреждение почечной артерии катетером до РЧА, устраненная имплантацией стента. Наиболее распространенным осложнением у незначительного числа пациентов была болезненность и припухлость в области паха. Ухудшения функции почек не отмечено.
Кому необходимо проводить почечную денервацию?
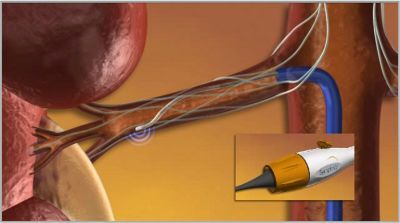
- Продолжительность: 20-30 минут
- Госпитализация: 1 день в стационаре
Даннное вмешательство показано пациентам с резистентной АГ, т.е. при стойком повышении систолическоого (верхнего) артериального давления выше, чем 160 мм рт. ст., несмотря на применение 3 и более антигипертензивных препаратов, включая диуретик. Это особенно показано при плохой переносимости комбинации препаратов или при наличии побочных эффектов. При этом пациенты должны быть предварительно обследованы, у них должны быть надежно исключены возможные вторичные причины артериальной гипертензии (например, заболевания надпочечников). На предварительном этапе обязательно проведение компьютерной томографии почечных артерий для уточнения анатомических особенностей сосудов.
Если у вас повышено артериальное давление - обращайтесь к кардиологам нашего центра. Вам обязательно помогут.
Почему утром поднимается давление

Гипертонической болезнью чаще страдают пожилые люди. Но артериальное давление может повышаться и в среднем возрасте, у молодых, даже у подростков. Часто врачи слышат жалобы на головокружение, шум в ушах, помутнение в глазах, пульсацию в висках по утрам. Многие списывают эти симптомы на недостаточную продолжительность сна, хроническую усталость, стрессы. Но нужно измерить давление. Повышенное давление после сна – первый признак развивающейся гипертонической болезни. Его может провоцировать неправильный образ жизни, нездоровое питание, вредные привычки. Иногда достаточно отказаться от кофе по вечерам, соленой пищи или сигарет, и самочувствие улучшается, показатели на тонометре возвращаются к норме.
Пациенты, страдающие гипертонической болезнью, и регулярно измеряющие давление, замечают, что самые высокие показатели наблюдаются утром, сразу после сна, и около 5 часов вечера. Их повышение может быть не связано с нарушениями рекомендаций врача, режима отдыха и питания. Чтобы избежать осложнений, нужно знать причины ухудшения состояния, возможные факторы риска и способы профилактики развития и обострения гипертонической болезни.
Причины высокого давления
Давление может подниматься по утрам, после сна, из-за нескольких причин:
- суточный ритм;
- плотный ужин;
- избыток в рационе соли;
- курение, употребление спиртных напитков;
- сон в неудобной позе;
- стресс;
- состояние сосудов;
- гормональная перестройка организма;
- изменения погоды;
- тромбофлебит;
- нарушения работы эндокринной системы;
- заболевания почек;
- недостаток физической активности.
Суточный ритм
Ночью организм отдыхает. Происходящие в нем процессы, обмен веществ, кровоток, замедляются. После пробуждения они активизируются, скорость кровотока увеличивается. Если сосуды эластичные, сердце здоровое, они справляются с увеличившейся нагрузкой. Человек не ощущает происходящих изменений. Они не отражаются на его самочувствии. Но, если ему измерить давление после пробуждения, показания тонометра будут нормальными, но немного выше, чем днем. Через 15-20 минут они немного уменьшатся.
Плотный ужин
Если плотно поужинать перед сном, есть жирные, острые, соленые блюда, организм продолжает трудиться ночью. Отсутствие полноценного отдыха приводит к перегрузке всех органов. С большей нагрузкой работает сердце, сосуды.
Избыток в рационе соли
Избыток соли, получаемой с продуктами, способствует задержке в организме жидкости. Тело отекает, нагрузка на сосуды растет, растут и показания на тонометре.
Курение, употребление спиртных напитков
При употреблении спиртных напитков сосуды расширяются. Когда концентрация алкоголя в крови снижается, происходит спазм, они резко сужаются. Спазмы сосудов происходят и при попадании в кровь никотина. Ток крови затруднен. Сердце работает с повышенной нагрузкой. Увеличивается и давление на стенки сосудов.
Сон в неудобной позе
Как и вечернее переедание, сон в неудобной позе, не дает организму полноценного отдыха. Если вы утром плохо себя чувствуете, часто болит голова, слышится шум в ушах, проверьте, удобна ли ваша постель. Лучше спать на ортопедическом матрасе, невысокой плоской подушке. Поддерживайте в спальне комфортную температуру, увлажняйте воздух.
Стресс
Когда человек испытывает стресс, увеличивается выработка адреналина, из-за чего повышается тонус сосудов, ускоряется сердцебиение. Если их эластичность ниже нормы, самочувствие ухудшается. Опасен и сильный стресс, и частые волнения. Сердечно-сосудистая система постоянно работает с повышенной нагрузкой, и быстрей изнашивается.
Состояние сосудов
Если эластичность сосудов снижается, что часто происходит в пожилом возрасте, при любых изменениях условий работы, повышении нагрузки, человек ощущает ухудшение самочувствия.
Гормональная перестройка организма
Адреналин и другие гормоны, вырабатываемые организмом, влияют на работу сердечно-сосудистой системы. Нагрузка на сосуды возрастает при половом созревании, беременности, климаксе.
Изменения погоды
Перед дождем, снегопадом низкое атмосферное давление, которое вызывает у метеозависимых людей вялость, сонливость, головные боли. В жару увеличивается нагрузка на сердце, что отражается на показателях тонометра.
Тромбофлебит
При тромбофлебите воспаляются внутренние оболочки стенок вен, на них откладываются тромботические массы. Просвет сосудов и их способность пропускать нужный объем крови снижается. Кровь поступает под большим давлением, что приводит к повышенной нагрузке на сердце. Без лечения заболевание прогрессирует, самочувствие ухудшается.
Нарушения работы эндокринной системы
При сбоях в работе эндокринной системы выработка одних гормонов увеличивается, других – сокращается. Это нарушает работу сердечно-сосудистой системы.
Заболевания почек
При заболеваниях почек появляются отеки, организм не справляется с выводом токсинов, развивается интоксикация.
Недостаток физической активности
Умеренные физические нагрузки укрепляют сердце, сосуды и замедляют возрастные изменения.
Причины высокого давления у женщин и мужчин
У женщин артериальное давление может подниматься утром из-за одной или нескольких причин:
- прием оральных контрацептивов (влияют на гормональный фон, увеличивая содержание в крови эстрогена);
- стрессов, сильных эмоций;
- беременности;
- менструации;
- климакса.
Причинами повышения артериального давления у мужчин чаще становятся:
- вредные привычки – курение, употребление спиртных напитков;
- преобладание в рационе жирной, острой, соленой пищи;
- стрессы.
Отказавшись от вредных привычек, убрав из своей жизни причины для сильных волнений или изменив отношение к ним, овладев методами психологического самоконтроля, на ранних стадиях заболевания, можно без лечения вернуться к нормальным показателям на тонометре.
Возраст и утреннее давление
С возрастом сосуды теряют эластичность. При появлении факторов, провоцирующих спазмы, усиление кровотока, неправильном питании, употреблении алкоголя, курении, они страдают из-за повышения артериального давления. Высокое давление утром вызывает головную боль, слабость, снижает работоспособность, увеличивает риск развития тяжелых заболеваний сердечно-сосудистой системы: инфаркта или инсульта.
Повышение давления в пожилом возрасте – естественный процесс. После 40 лет систолитический показатель может быть до 155 единиц. Но если он поднимается выше после пробуждения или вечером, нужно устранить причины, негативно влияющие на работу сердечно-сосудистой системы и проконсультироваться с врачом.
Симптомы
Повышенное или пониженное артериальное давление не имеет ярко выраженных симптомов. Люди часто не догадываются о возможной причине плохого самочувствия, считая его последствием переутомления, бессонницы и т.д. Из-за этого пациенты редко обращаются к врачу на ранней стадии гипертонической болезни.
Чтобы не пропустить развития опасного заболевания, нужно регулярно измерять артериальное давление:
- в пожилом возрасте;
- при беременности – оно может быть как высоким, так и слишком низким;
- при головных болях;
- при шуме в ушах;
- при мельтешении мушек перед глазами.
Чтобы получить точные показатели, измерьте артериальное давление на обеих руках. Для людей среднего возраста нормальное давление – 120/80 мм рт.ст. Но оно может отклоняться на 10-15 единиц в большую или меньшую сторону. Если показатели утром после сна больше 140/90 мм рт.ст. – нужно обратиться к врачу, пройти обследование.
Что делать при высоком давлении
Высокое или низкое артериальное давление – признак нарушений работы сердечно-сосудистой системы, требующие лечения. При повышении давления нужно обратиться к врачу, сделать ЭКГ, сдать анализы крови, мочи. Врач может назначить дополнительные исследования. После выявления причины заболевания (возрастные изменения, болезни сердца, почек, сосудов, гормональные нарушения), назначается лечение. Врач может рекомендовать народные средства, фармацевтические препараты,
Народные средства
Многие растения содержат компоненты, снимающие спазмы сосудов, растворяющие отложения в них, нормализующие гормональный фон. Их действие слабее, чем у фармацевтических препаратов, но более мягкое, с меньшим количеством побочных эффектов.
Народные средства используются на ранних стадиях гипертонической болезни или в дополнение к медикаментозной терапии.
При повышении давления можно смешать свежеотжатые соки свеклы (40 мл), редьки (110 мл) и моркови (110 мл), добавить 2 чайные ложки меда и выпить. Для стабилизации состояния такой коктейль можно пить утром и вечером.
Помогает снизить давление и отвар семян укропа на молоке. Нужно залить 2 ст. ложки семян 0,5 л молока, довести до кипения, настоять 10 минут. Пить отвар нужно каждый день в течение двух недель.
Медикаментозное лечение
Медикаментозное лечение назначается после обследования пациента и установления причин заболевания, оценки состояния сердца, сосудов, других внутренних органов. Чтобы убрать неприятные симптомы, нормализовать работу сердечно-сосудистой системы, принимают препараты в таблетках: "Каптоприл", "Капотен", "Физиотенз".
Не занимайтесь самолечением, лекарства имеют побочные эффекты. Врач назначит дозировку и оптимальную схему приема препаратов, будет контролировать результат лечения и корректировать его при необходимости. Нельзя принимать сильнодействующие препараты при незначительном повышении показателей тонометра. Низкое давление вызывает слабость, головокружения, обмороки.
Профилактика
С возрастом эластичность сосудов снижается. Утром после сна и вечером могут появляться головные боли, шум в ушах. Но симптомы гипертонической болезни могут появиться в 35 или в 80 лет.
Чтобы сохранить здоровье сердца и сосудов, нужно:
- соблюдать режим дня, ложиться спать не позже 22-23 часов и спать не меньше 7-8 часов;
- правильно питаться, не употреблять жирных, острых, маринованных блюд, ограничить употребление соли;
- не злоупотреблять спиртными напитками, не курить;
- не пить вечером крепкий чай, кофе;
- отказаться от плотных ужинов перед сном;
- избегать стрессов, научиться контролировать свое эмоциональное состояние.
Читайте также:
