Моча кирпичного цвета у ребенка причины
Моча коричневого цвета: причины появления
Когда с нашим организмом происходит что-то непривычное, чаще всего это вызывает испуг. Однако беспокоиться раньше времени все же не стоит. Если моча вдруг стала темного цвета, у этого могут быть самые разные причины, многие из них не имеют никакого отношения к болезням.
Однако не придавать этому симптому значения тоже нельзя, так как он является признаком многих серьезных заболеваний, в первую очередь всех острых вирусных гепатитов (А, В, С) и цирроза печени. Поэтому, чтобы не беспокоиться напрасно, лучше сразу сдать анализы, а не «накручивать» себя, размышляя, какая смертельная болезнь стала причиной появления неприятного признака. (Моча темного цвета при гепатите) Советуем проконсультироваться у врача-гепатолога в специализированном медицинском центре, чтобы сразу получить компетентную помощь, начиная с диагностики и заканчивая лечением в случае необходимости.
Естественные причины появления мочи коричневого цвета
Чтобы ответить на вопрос, почему моча коричневого цвета, давайте рассмотрим, что влияет на ее оттенок в целом. Цвет урины зависит от количества содержащегося в ней урохрома. Именно этот пигмент окрашивает ее то в светло-желтый, то в оранжевый, то в коричневый цвет. Иногда моча может изменить оттенок несколько раз в течение суток. Например, с утра она более концентрированная (после ночи) и более темная, а если человек много пьет воды, становится совсем бледной, так как концентрация пигмента в ней значительно уменьшается. Влияют на цвет продукты питания (например, бобовые или морковь, газированные напитки, содержащие химические красители, свекла), жара на улице, употребление некоторых видов лекарств (при применении слабительных гораздо меньше, чем обычно, жидкости проходит через почки) и многое другое. Даже при больших физических нагрузках, когда увеличивается потоотделение и уменьшается выделение мочи через почки, урина темнеет. Это естественные причины потемнения выделяемой организмом жидкости. Поэтому, если даже моча неожиданно стала коричневого цвета, не стоит думать, что это повод для серьезного беспокойства.
Моча темного цвета после алкоголя, особенно нескольких дней его приема подряд, — тоже явление нередкое. Для организма алкоголь является токсином, вызывая многие заболевания, в том числе и мочеполовой системы. При алкогольном отравлении в урине может появиться кровь, которая и окрашивает ее в коричневый цвет.
В том случае, если на цвет мочи никогда раньше внимания не обращали и теперь сомневаетесь, действительно ли моча темного цвета, фото, размещенные в интернете, помогут развеять все сомнения.
Патологические причины появления мочи коричневого цвета
Если моча коричневого цвета остается в течение длительного времени, несмотря на смену рациона и приостановку приема лекарств, влияющих на ее цвет, это повод для обращения к врачу, чтобы не упустить начало болезни. Темная моча является проявлением следующих патологий:
- гепатит различного происхождения;
- цирроз печени;
- желчнокаменная болезнь;
- рак поджелудочной железы;
- рак печени;
- различные заболевания почек, в том числе рак, и др.
- обезвоживание организма.
Моча темно-коричневого цвета бывает у всех, но причины ее появления у мужчин и женщин нередко отличаются. Так, у женщин она может быть естественным последствием «старения» внутриматочных тканей (это явление никак не связано с возрастом женщины) или симптомом инфекционных заболеваний, в том числе передающихся половым путем, а также различных болезней внутренних половых органов. У мужчин этот симптом нередко сопровождает болезнь предстательной железы, камни в почках и мочевом пузыре.
Если моча коричневого цвета является признаком серьезного заболевания, то, вероятно, ее появление будет сопровождаться и другими симптомами. Например, если больна печень, коричневый цвет обусловлен высоким содержанием билирубина, который окрашивает не только урину, но и кожу, склеры глаз и слизистые оболочки в желтый цвет. При этом у человека начинается лихорадка, пропадает аппетит, появляются боли в правом подреберье. То есть налицо будут все симптомы желтухи.
Если Вы замечаете у себя признаки, указывающие на проблемы с функциональным состоянием печени, запишитесь на консультацию к опытному гепатологу и пройдите обследование.
Частыми признаками, сопутствующими появлению темной мочи, бывают боль и дискомфорт при мочеиспускании. Обычно это указывает на проблемы с почками, мочевым пузырем, мочевыводящими путями.
Серьезным поводом для беспокойства может стать темная моча у беременной женщины. Конечно, лучше сдать анализы и исключить все заболевания, которые сопровождаются этим признаком. Но если это разовое явление, то, вполне возможно, вызвано оно приемом витаминов, употреблением некоторых продуктов (тем более, беременным часто рекомендуют говядину), обезвоживанием организма из-за токсикоза на ранних сроках.
Когда моча коричневого цвета, «Что делать?» — вопрос, беспокоящий очень многих. Во-первых, надо посмотреть, нет ли других признаков заболевания: лихорадки, болей, пожелтения кожных покровов. Если они обнаруживаются, необходимо немедленно обратиться к врачу, пройти обследование и начать лечение. Во-вторых, если опасных симптомов нет, то в течение одного-двух дней стоит понаблюдать, не вернется ли нормальный цвет, если исключить из рациона продукты, окрашивающие урину. Если моча снова стала светлой, то беспокоиться не о чем, но если коричневый цвет держится, обратите более пристальное внимание на свое здоровье и не откладывайте визит к специалисту, надеясь, что все само как-нибудь пройдет.
Коричневая моча
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Коричневая моча: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Моча здорового человека имеет цвет от светло-желтого до насыщенно-желтого. За цвет мочи «несут ответственность» урохром (пигмент желтого цвета), уроэритрин, урозеин. Преобладание в моче урохрома и объясняет ее желтый оттенок, который меняется при повышении количества других пигментов (уроэритрина, урозеина) или в результате попадания в мочу крови, бактерий, солей и других примесей, в норме в ней не встречающихся или присутствующих в малых количествах.
В течение дня моча меняет свой цвет, что является абсолютной нормой.Например, после ночного сна она значительно темнее, чем в другое время суток. Это связано с повышенной концентрацией в ней солей и минералов, а также большим перерывом поступления жидкости. При следующем мочеиспускании цвет уже становится светлее.
Разновидности потемнения мочи
Физиологическое потемнение мочи – не вызывает беспокойства, цвет мочи приходит в норму без всякого лечения.
Патологическое потемнение мочи – является следствием некоторых заболеваний или состояний органов и систем.
Возможные причины потемнения мочи
На изменение цвета мочи может влиять употреблении продуктов, содержащих красящие вещества (свеклы, бобовых, ревеня, ежевики, крепкого кофе и чая и др.), или лекарств (противомалярийных, антибиотиков, препаратов, содержащих траву сенну, и некоторых других слабительных средств), что может насторожить пациента, но не несет в себе угрозы.
В пожилом и старческом возрасте из-за снижающейся фильтрующей способности почек в мочу попадает большое количество минералов и веществ, в норме в ней не присутствующих, что также ведет к ее потемнению.
Повышенный уровень тестостерона у мужчин может придавать цвету мочи более темный оттенок, что не является поводом для тревоги.Обезвоживание, перегрев, длительное сдерживание позывов к мочеиспусканию - факторы, приводящие к повышению концентрации мочи и, соответственно, ее потемнению.
Заболевания, приводящие к потемнению мочи
Появление коричневой или темной мочи может свидетельствовать о серьезной патологии в организме, требующей консультации врача.К таким патологиям относят:
- мочекаменную болезнь;
- желчнокаменную болезнь;
- гепатиты;
- сердечно-сосудистые заболевания;
- инфекционные заболевания органов малого таза, в том числе инфекции, передающиеся половым путем;
- злокачественный процессы, затрагивающие органы малого таза;
- у женщин темная моча может быть следствием повреждения слизистой влагалища при половом контакте, обострения молочницы, гормонального сбоя во время беременности, климакса, а у подростков в период полового созревания.
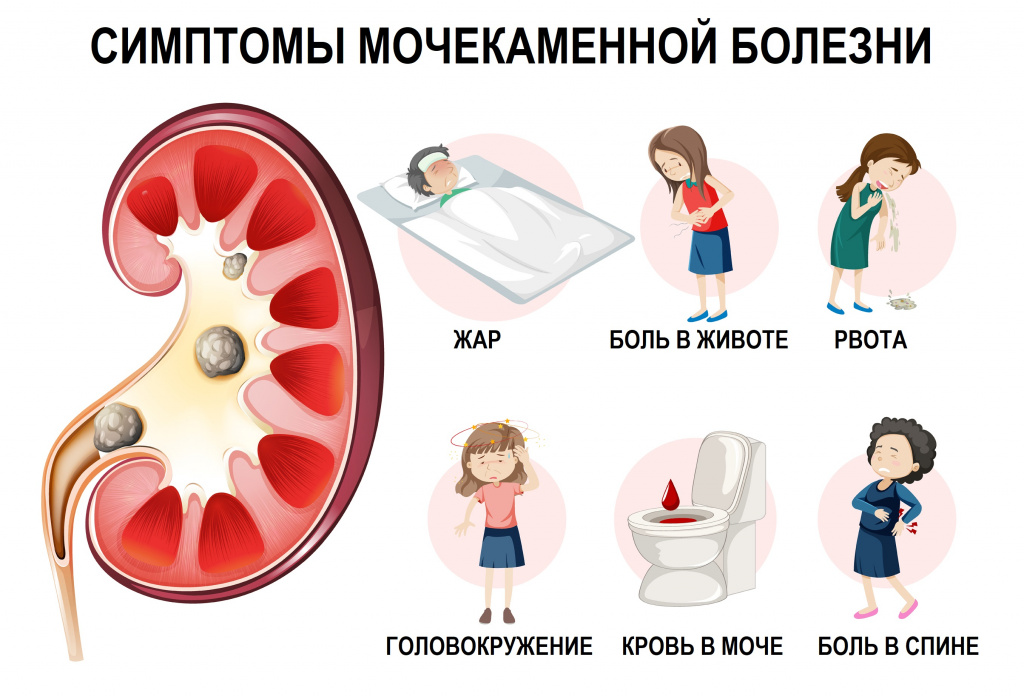
При болезнях сердца и сосудов ухудшается кровообращение, нарушается почечная фильтрация, лишняя жидкость не выводится из организма. Застойные явления сопровождаются отеками, болями в области сердца и поясницы.
Потемнение мочи может быть одним из проявлений воспалительных заболеваний органов малого таза. В случае инфекционного процесса больные ощущают жжение при мочеипускании и в половых путях, наблюдаются выделения слизи, гноя, в некоторых случаях с примесью крови, повышение температуры тела и признаки общей интоксикации.
Онкологические процессы в органах малого таза тоже способны изменять цвет мочи - например, при заболеваниях матки или простаты, если поражены структуры, вырабатывающие и выводящие мочу. Злокачественные процессы в почках могут протекать бессимптомно, проявляясь только изменением цвета мочи.
В случае попадания в мочу крови извне (при травме слизистой половых путей; у женщин – при менструации) она также может казаться более темной, почти коричневой, что можно объяснить анатомическим строением и близостью расположения мочевых и половых путей.
К каким врачам обращаться?
Если причина потемнения мочи не очевидна, следует обратиться к терапевту. Врач назначит ряд исследований и определит необходимость посещения узких специалистов - уролога, гинеколога, нефролога, хирурга, гастроэнтеролога, гепатолога, онколога.
Диагностика и обследования при потемнении мочи
Обследование начинается с определения свойств мочи - для этого необходимо сдать общий анализ мочи. При выявлении в нем отклонений от нормы диагностический процесс продолжается.
Метод определения Определение физико-химических параметров выполняется на автоматическом анализаторе методом «сухой химии». Аппаратная микроскопия проводится методом планарной цитометрии с использованием осевого гидродинамического фокусирования и автоматического распознавани.
До 1 рабочего дняДля диагностики мочекаменной болезни и онкологических процессов мочевыводящих путей проводится ультразвуковое исследование, компьютерная или магнитно-резонансная томография области почек и забрюшинного пространства, анализ мочи по Нечипоренко (для оценки наличия и выраженности воспалительного процесса), посев мочи для выявления возбудителя инфекции и его чувствительности к антибиотикам.
Комплексное ультразвуковое сканирование органов мочевыделительной системы, позволяющее обнаружить патологию на ранних стадиях развития.
Моча красного цвета у ребенка

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Особенности гематурии у детей связаны с возрастными показателями. Моча красного цвета у ребенка в возрасте от 9-12 месяце до 2 лет может считаться относительно допустимым симптомом. Это объясняется тем, что у малышей функция почечной фильтрации еще не сформирована и клетки клубочков не удерживают эритроциты, пропуская их в урину. Варианты нормы наличия эритроцитов в моче при микроскопическом исследовании у детей до 2-х лет – 5 в осадке в поле зрения.
Нормальные показатели у малышей после 2-х лет таковы:
- 2-4 - для девочек.
- 1-2 - для мальчиков.
- После 4 лет у детей не должно быть следов крови в урине.
Превышение нормальных показателей - свидетельство начинающегося патологического процесса и повод для комплексного обследования.
Код по МКБ-10
R80-R82 Отклонения от нормы, выявленные при исследовании мочи, при отсутствии установленного диагнозаПричины
Причины, по которым может появляться моча красного цвета у детей:
- Пиелонефрит.
- Цистит.
- Вирусные инфекции.
- Кишечные инфекции.
- Интоксикация химическими веществами.
- Врожденные нефропатологии.
- Врожденные эндокринные патологии.
- Анемия.
- Гломерулонефрит.
Также существуют и физиологические факторы, которые не считаются патологиями:
- Переохлаждение или, напротив, длительное пребывание под прямыми солнечными лучами, тепловой удар.
- Нарушение режима питания, употребление в пищу продуктов с нитратами, консервантами, химическими красителями.
- Курс лечения специфическими лекарственными средствами.
- Физическое перенапряжение. У малышей перегрузку может вызвать длительный плач, истерика.
Точный диагноз должен ставить врач, родителям следует помнить, что самолечение недопустимо, так как чревато серьезными осложнениями и риском пропустить начало заболевания.
О других причинах появления красной мочи читайте в этой статье.

[1], [2], [3]
Мочекислый инфаркт новорожденного
Мочекислый инфаркт новорожденного – транзиторное состояние повышенного образования и выделения с мочой солей мочевой кислоты, обусловленное приспособлением организма к внеутробным условиям жизни. Характерно изменение свойств мочи, которая становится мутной, с красновато-кирпичным оттенком вследствие высокой концентрации солей. Диагноз мочекислого инфаркта новорожденного ставится на основании типичного возраста ребенка и отсутствия дополнительных признаков. Лечение не требуется. Возможен усиленный питьевой режим, но медицинская коррекция состояния не проводится, состав мочи нормализуется самостоятельно в течение нескольких дней.
Общие сведения
Мочекислый инфаркт новорожденного не является патологией и наблюдается у 50-95% детей в первую неделю жизни. Чаще выявляется у недоношенных младенцев, в подобных случаях симптомы могут сохраняться дольше, чем обычно. Впервые об этом состоянии заговорили французские патологоанатомы еще в начале 1820-х годов. Актуальность в педиатрии связана с практически повсеместной встречаемостью. При появлении симптомов данного состояния очень важно не упустить маскируемые мочекислым инфарктом серьезные патологии почек, которые могут потребовать врачебного вмешательства. Кроме того, в отдельных случаях обнаруживается связь аналогичной симптоматики с другими причинами, особенно если имели место патологии беременности и родов.

Причины
Мочекислый инфаркт новорожденного связан с особенностями метаболизма организма ребенка в первые дни жизни. В это время происходит физиологическая потеря массы тела и обезвоживание, что является причиной сгущения крови. Почки, как и остальные системы организма малыша, продолжают адаптироваться к внеутробной жизни, с этим связано повышенное содержание мочевой кислоты в крови. Определенную роль играет усиленный распад лейкоцитов, вследствие чего высвобождается большое количество пуриновых оснований, которые являются предшественниками мочевой кислоты. Таким образом, в крови ребенка появляется большое количество уратов.
Особенности питания малыша в первые дни таковы, что количество получаемой жидкости всегда оказывается недостаточным. Соответственно, уменьшается и количество мочи. Одновременно имеет место увеличение содержания мочевой кислоты в крови, поэтому моча становится очень концентрированной. Именно этим обусловлен характерный для данного состояния цвет мочи и выпадение солей в осадок. К концу первых 7-10 дней жизни ребенок начинает получать больше воды с материнским молоком. Обмен мочевой кислоты нормализуется, почки адаптируются к новым условиям жизни, и состав мочи также приходит в норму.
Симптомы и диагностика мочекислого инфаркта новорожденного
Мочекислый инфаркт новорожденного обычно наблюдается в первую неделю жизни ребенка, чаще на 3-5 день. В это время мама или медицинский персонал могут заметить изменение цвета мочи малыша. Моча становится темной, мутной, с красно-кирпичным оттенком, оставляет красновато-коричневые пятна на пеленке или подгузнике. Иногда можно визуально обнаружить кристаллы солей. Состояние ребенка при этом не изменяется, дополнительные симптомы не обнаруживаются. Мочекислый инфаркт новорожденного проходит самостоятельно к 7-10 дню жизни, реже проявления сохраняются в течение более длительного промежутка времени, в подобных случаях требуется коррекция со стороны педиатра.
Диагностика состояния не представляет трудностей. Мочекислый инфаркт новорожденного определяется по характерным изменениям в моче. В общем анализе мочи выявляется повышенное содержание белка, микроскопически можно обнаружить гиалиновые цилиндры и кристаллы солей. Для диагностики имеет значение состояние новорожденности и отсутствие других симптомов (как клинических, так и лабораторных). При повышении температуры тела, воспалительных изменениях в анализах и других признаках, указывающих на наличие патологического процесса, необходимо исключать инфекционные заболевания мочевыделительной системы и другие возможные причины.
Лечение мочекислого инфаркта новорожденного
Мочекислый инфаркт новорожденного не требует врачебного вмешательства, состав мочи нормализуется самостоятельно в течение нескольких дней. Если изменения в моче сохраняются, помимо грудного молока рекомендуется дополнительно поить ребенка водой. Состояние мочи при этом мониторируется. При сохранении признаков в течение недели либо в случае присоединения других симптомов необходимо дополнительное обследование. Прогноз мочекислого инфаркта новорожденного во всех случаях (включая длительное течение) остается благоприятным. Профилактика не разработана, поскольку состояние не является патологией.
Почему изменяется цвет мочи: как определить болезнь

В норме урина имеет соломенно-желтый цвет, вызванный нахождением небольшого количества желчного пигмента уробилина. Это вещество образуется после многоступенчатой утилизации красных кровяных телец и выводится с мочой, делая ее светло-желтой. Такой оттенок означает, что организм здоров, не обезвожен и нормально функционирует.
Однако при некоторых заболеваниях цвет может кардинально поменяться. Причины этого явления различны – от употребления лекарств и пищевых продуктов до злокачественных опухолей.
Белая моча
Такое состояние вызывается двумя причинами – увеличением количества урины и плохой работой почек, при которой из организма выводится практически одна вода.
Моча осветляется при последующих болезнях:
Поэтому сочетание плохого самочувствия и светлой урины – признак, требующий скорейшего посещения врача-уролога.
Темно-желтая моча
Эта ситуация возникает при повышении концентрации желчных кислот. Если в организме мало влаги, урина получается очень концентрированной, становясь темно-желтой. Такое состояние возникает при обезвоживании, вызванном рвотой и диареей.
Насыщенный оттенок появляется при застойной почке. В этом случае из-за кровеносного застоя, вызванного болезнями сердца и сосудов, нарушается почечная фильтрация и лишняя жидкость не удаляется из организма. Застойные явления сопровождаются отеками, болями в области сердца и поясницы.
Придать жёлтую окраску урине могут нитроксолин и витамины группы В. В этом случае после окончания приема лекарств насыщенно-желтый оттенок исчезнет самостоятельно.
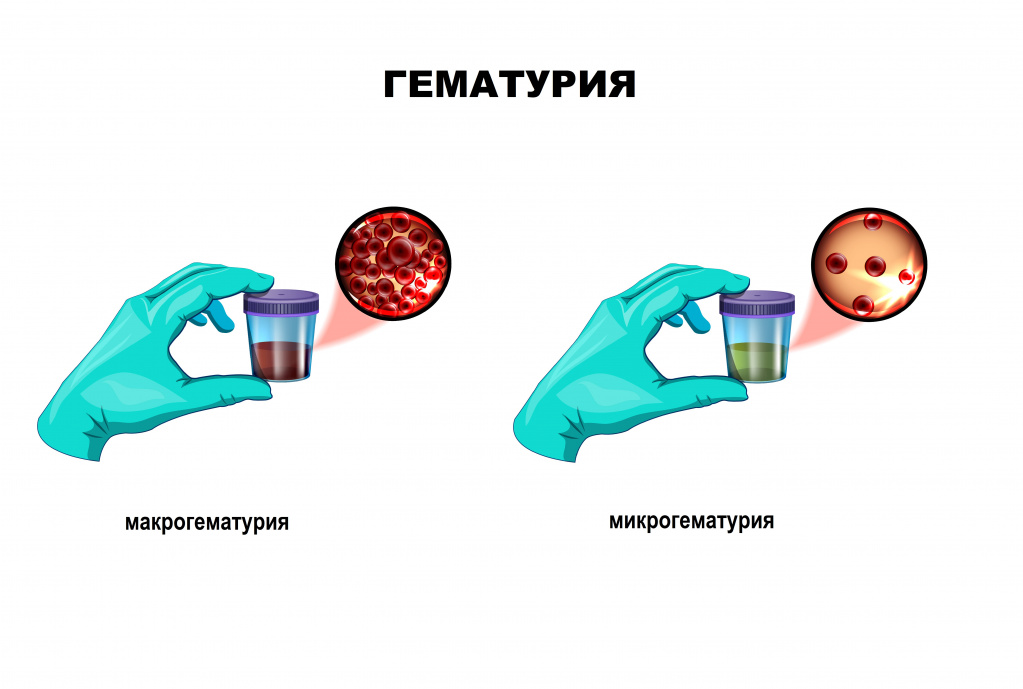
Красная моча
Такое состояние, называемое гематурией, возникает при попадании крови в мочевыводящие пути. Незначительный красноватый оттенок говорит о небольшой концентрации крови – микрогематурии, а ярко-красный цвет свидетельствует о макрогематурии. Это признак серьезного кровотечения в мочевыводящей системе.
- Травмы почек, мочеточников, мочевого пузыря, при которых происходит разрушение кровеносных сосудов и попадание кровяных телец в мочевыделительную систему.
- Воспалительные процессы в почках, мочевом пузыре и предстательной железе, при которых также повреждаются мелкие сосуды. Красноватый цвет – частый признак ЗППП и других инфекций.
- Мочекаменная болезнь, сопровождающаяся выходом камня из почки. В результате слизистая мочеточника травмируется камешком, что приводит к гематурии. Состояние сопровождается значительными болями в пояснице и внизу живота.
- Выделение большого количества уратов – солей мочевой кислоты. Такое состояние, называемое урикемией, – признак подагры – болезни, сопровождающейся воспалением суставов.
- Злокачественные опухоли, которые кровоточат при распаде. При раковых поражениях оттенок варьируется от ярко-красного до цвета мясных помоев.
- Массовая гибель красных телец – эритроцитов. Такая ситуация возникает при инфекционных заболеваниях, отравлениях, укусах змей и переливании крови, несовместимой по группе.
Поэтому такое окрашивание – признак серьёзного осложнения – гемолитической анемии, сопровождающейся падением уровня гемоглобина и эритроцитов. В результате кислород не доставляется в ткани, что вызывает кислородное голодание, опасное для жизни.
Красное окрашивание может быть вызвано употреблением большого количества свеклы. Такое состояние называется битурией. Само по себе оно не опасно, но указывает на проблемы с ЖКТ и недостаток железа в организме. Поэтому при таком симптоме желательно сдать кровь на анемию и проверить желудочно-кишечный тракт.
Если эта ситуация не связана с употреблением свеклы или продуктов с красным красителем, нужно срочно обратиться к врачу. Такое состояние требует незамедлительного лечения.
Моча молочного цвета
Молочно-белый оттенок характерен для пиурии – выделения гноя, вызванного поражением почек и мочевого пузыря. Ситуация также возникает при прорыве гнойника из соседнего органа в мочевыделительную систему. Иногда помутневшая урина имеет неприятный запах.
Урина может помутнеть из-за попадания в нее нерастворимых солей кальция и фосфора. Такое явление наблюдается при распаде опухоли костной ткани, содержащей большое количество кальциевых и фосфорных соединений.
Такое состояние очень опасно, поэтому требует срочного визита к врачу-урологу. Медлить в этом случае нельзя.
Коричневая моча
Такой цвет она приобретает при выведении большого объема мышечного белка миоглобина, появляющегося после обширных травм.
Коричневатое окрашивание может появляться при употреблении бобов, приеме метронидазола, нитрофурантоина, слабительных, содержащих сенну.
Коричневая мутная урина появляется при свищах, через которые в мочевой пузырь или уретру попадает кал из прямой кишки. Ее отличие – резкий гнилостный запах.
Зеленая моча
Такой оттенок появляется при тяжелых гнойных поражениях мочевыводящей системы, сопровождающихся застойными процессами.
Ещё одна причина столь необычной окраски – введение раствора метиленового синего, с помощью которого определяют проходимость и работу мочевыводящих органов. Синий цвет красителя перемешивается с желтой мочой, делая ее зеленой.
Такую же окраску придает прием некоторых антидепрессантов, снотворных препаратов и лекарств от болезни Паркинсона.
Моча цвета пива
Этот симптом возникает при патологиях печени и желчного пузыря – циррозе, гепатите, отравлениях, желчекаменной болезни, приеме препаратов, влияющих на печеночную функцию. Его причина – перекрытие желчевыводящих протоков, вызванное воспалительным процессом, опухолью или камнем.
В результате желчные пигменты, которые должны уйти в кишечник, остаются в организме, попадая в кровь, а из нее – в урину. Поэтому коричневое окрашивание урины сопровождается осветлением кала.
Черная моча
Очень опасный признак, который может указывать на наличие в организме крайне злокачественной опухоли меланомы, имеющей черно-коричневый цвет. Из раковых очагов выделяется темный пигмент меланоген, окрашивающий урину. Это крайне неблагоприятный признак.
Оранжевая и розовая моча
Оранжевый оттенок появляется при употреблении моркови, морковного сока и пищи, содержащей оранжевые красители. Такой цвет придают некоторые лекарственные препараты – рифамицин, сульфасалазин, седурал, витамины.
Розовый цвет указывает на нахождение в мочевых путях бактерии Serratia marcescens. Эта палочка, выделяющая красновато-розовый пигмент продигиозин, появляется у больных с ослабленным иммунитетом, поэтому розовая урина – повод сдать анализы на иммунитет.
Сине-фиолетовая моча
Урина может приобретать даже такие оттенки. Фиолетовый цвет связан с длительным нахождением катетера в мочевом пузыре. В этом случае странная окраска возникает при попадании в мочевыводящие пути триптофана, который под действием бактерий и воздуха превращается в индоксил, а потом в индиго-фиолетово-синий пигмент.
Голубая окраска наблюдается при генетическом заболевании – синдроме голубых пеленок, или синдроме Хартнупа. При этом нарушении в урине появляются синие вещества, вызванные неправильным обменом аминокислоты триптофана.
Что делать при изменении цвета мочи
Вначале нужно проанализировать свое питание и прием медикаментов. Если накануне съесть много свеклы, моркови, спаржи, большое количество зелени или пищу, содержащую разнообразные красители, не стоит удивляться, что унитаз засверкал цветами радуги. В этом случае урина сама постепенно приобретет естественный цвет.
При стойком изменении цвета нужно обращаться к врачу-урологу. Специалист назначит анализы:
-
, в которой могут обнаружиться кровяные тельца, соли, печеночные пигменты, белок, бактерии. . В нем может обнаружиться гемолитическая анемия – малокровие, вызванное гибелью красных кровяных клеток. В этом случае концентрация гемоглобина и эритроцитов резко падает. . В зависимости от конкретных симптомов назначаются исследования на функции печени, почек, сердца или других органов. и чувствительность к антибиотикам. Анализ выявляет бактериальное обсеменение и показывает чувствительность микроорганизмов к антибактериальным препаратам. , применяемый при цистите или уретрите инфекционного происхождения. Обследование выявляет даже скрытые инфекции.
- УЗИ малого таза, почек и ТрУЗИ простаты выявляют патологии мочевыводящих путей, которые могли вызвать изменения мочевого оттенка. , позволяющее диагностировать болезни печени и желчевыводящих путей, окрасившие урину в «пивной» цвет.
По итогам диагностики больным назначается лечение, зависящее от выявленной патологии. При благоприятном исходе урина постепенно меняет окраску, становясь соломенно-желтой.
Почему моча темная?
Темная моча имеет ряд возможных причин, включая обезвоживание и заболевания печени. Лечение будет зависеть от состояния, вызывающего потемнение мочи.
Почки отфильтровывают отходы из крови и выводят их через мочеиспускательный канал. Точное содержание этих отходов, которые мы называем мочой, зависит от рациона питания и гормонов.
Моча обычно прозрачная, желтая или светлая. Небольшие изменения в составе мочи могут повлиять на ее цвет. Обычно нет причин для беспокойства, если произошли небольшие изменения мочи. Однако иногда изменение цвета мочи может указывать на то, что в организме что-то не так. Цвет мочи указывает на проблемы со здоровьем. В тяжелых случаях изменение цвета мочи будет сопровождаться другими симптомами.
Причины темной мочи
Обезвоживание
Темная моча является симптомом обезвоживания. Обезвоживание происходит, когда организму не хватает воды для нормального функционирования. Существует много причин обезвоживания, включая чрезмерное потоотделение, мочеиспускание и недостаток жидкости. Лечение обезвоживания включает в себя восполнение жидкости и электролитов, что люди обычно могут выполнять в домашних условиях. В легких случаях это будет включать питьевую воду. В умеренных и тяжелых случаях может потребоваться пероральный раствор для регидратации. В наиболее тяжелых случаях обезвоживания может потребоваться стационарное лечение, которое будет включать внутривенное капельное ведение жидкости для восполнения потерянной жидкости.
Продукты питания или препараты
Некоторые продукты и препараты могут привести к изменению цвета мочи, которая может стать темной. Продукты, которые могут вызвать потемнение мочи:
некоторые продукты, содержащие витамин А или В.

В этом случае изменение будет временным и не представляет опасности для здоровья.
Препараты, которые могут сделать мочу темной:

Это побочный эффект лекарств обычно не вреден. Врач может посоветовать, стоит ли менять лекарство или принять другие меры для решения проблемы. Однако это может быть ненужным.
Болезнь печени
Несколько заболеваний печени могут привести к потемнению мочи. Гепатит относится к воспалению печени, обычно вследствие вирусной инфекции. Это может привести к тому, что моча потемнеет. Противовирусные препараты являются основным методом лечения некоторых видов вирусных гепатитов. Без надлежащего лечения гепатит может вызвать рубцевание и привести к необратимым повреждениям печени. Цирроз печени — это серьезное состояние, которое не имеет лечения, и может также вызвать темную или коричневую мочу.
Гематурия
Гематурия — состояние, когда в моче появляется кровь. Это приводит к тому, что моча становится розовой, красной или темной. Это может произойти по различным причинам, таким как:
инфекция мочеиспускательного канала;
рак мочевого пузыря или почки;
воспаление в мочевых путях;
нарушения свертываемости крови;
Лечение этих состояний зависит от их причины.
Рабдомиолиз
Рабдомиолиз является серьезным заболеванием, которое может возникнуть в результате тяжелой травмы мышц. Гибель мышечных волокон приводит к тому, что их клетки попадают в кровоток. Мышечные белки попадают в почки, которые выводят их с мочой, и она становится коричневой или темно-красной. Немедленное стационарное лечение необходимо для лечения рабдомиолиза. Лечение может включать:
капельное введение жидкости;
препараты, такие как диуретики;
В легких случаях возможно лечение рабдомиолиза в домашних условиях. Рабдомиолиз может со временем серьезно повредить почки, поэтому своевременное лечение имеет жизненно важное значение. При эффективном и раннем лечении возможно предотвратить длительное повреждение.
Гемолитическая анемия
Гемолитическая анемия — аутоиммунное заболевание, при котором иммунная система ошибочно атакует здоровые эритроциты. Это может вызвать разрушение гемоглобина, белка в эритроцитах, который переносит кислород по всему организму. Гемоглобин может попасть в мочевыводящие пути. Это серьезное заболевание, которое требует лечения. Лечение гемолитической анемии включает в себя:
Моча кирпичного цвета у ребенка причины
Исследование мочи с помощью тест-полосок. Тест-полоски с реагентами, окраска которых зависит от концентрации определяемого вещества, ныне повсеместно применяются при анализе мочи. Есть тест-полоски для определения рН, удельного веса, присутствия крови, концентрации белка, кетоновых тел, глюкозы, нитритов, лейкоцитарной эстеразы и уробилиногена.
Точность определения у них разная, а результаты могут искажаться даже под действием часто присутствующих в моче веществ и других факторов. Тест-полоски широко используют благодаря их дешевизне и быстроте анализа, однако результаты следует истолковывать осторожно.
Цвет мочи у ребенка
В зависимости от концентрации моча может быть от почти прозрачной до темно-янтарной. Желтым цветом нормальная моча обязана главным образом урохрому. Другие пигменты — каротин, уробилин и билирубин — могут придать ей оранжевую окраску. Белая, похожая на молоко моча бывает у здоровых детей из-за выпадающего в осадок фосфата кальция (особенно если ее охлаждают); в редких случаях белая моча указывает на хилурию.
В моче грудных детей встречается розоватый осадок из уратов. Выпавшие в осадок ураты могут также давать «кирпичную пыль» на пеленках. Необычный цвет мочи часто вызывается пищевыми красителями, лекарственными средствами или некоторыми натуральными пищевыми продуктами, но может быть обусловлен пигментами, которые выделяются при разных болезнях. Для острого гломерулонефрита характерна коричневая моча (цвета крепкого чая или кока-колы, «ржавая» моча).
При гематурии моча может быть от бледно-розовой до ярко-красной. В таблице перечислены некоторые причины необычной окраски мочи.

Концентрация мочи у ребенка
У детей старше 6 мес осмолярность мочи (показатель числа осмотически активных частиц) составляет от 50 до 1200 мосм/л. Осмолярность — самый точный показатель концентрации мочи, но ее сложно измерять. Удельный вес (вес одного миллилитра мочи по отношению к весу одного миллилитра Н2О) легко измерить, и он в целом коррелирует с осмолярностью. Однако при глюкозурии и сильно выраженной протеинурии осмолярность, определенная по удельному весу, будет завышенной.
Глюкоза и рентгеноконтрастные вещества не влияют на определение удельного веса при помощи тест-полосок, но белки влияют. Удельный вес мочи колеблется от 1,001 до 1,030 и выше. Удельный вес выше 1,030, возможно, означает присутствие экзогенного вещества (например, рентгеноконтрастного).
pH мочи у ребенка
рН мочи колеблется от 4,5 до 8 и зависит от питания (чем больше белка, тем ниже рН), состояния КЩР и длительности хранения. Кислая (рН < 6) моча чаще бывает утром натощак, чем после еды. При хранении мочи ее рН растет, особенно при комнатной температуре. рН мочи выше 6 в сочетании с ацидозом говорит, хотя и не однозначно, о нарушении реабсорбции бикарбоната либо об экскреции Н+.
Существуют тест-полоски для определения рН мочи, но они дают лишь приблизительную величину. Чтобы поставить диагноз почечного канальцевого ацидоза, требуется более точно измерить рН при помощи рН-метра.
Белок в моче у ребенка
В норме моча содержит следовые количества белка (< 100 мг/м2/сут): 40% приходится на альбумин, 40% — на секретируемый почечными канальцами белок Тамма—Хорсфолла, 15% — на иммуноглобулины и 5% — на другие белки плазмы. Концентрацию белка обычно определяют по изменению цвета индикатора тетрабромфенола синего на тест-полоске и выражают в условных единицах от 0 до +4.
На результат влияет концентрация мочи и ее рН (сильно щелочная моча дает ложноположительный результат). Более точный способ — определение количества белка в моче, собранной за определенное время (как правило — за 24 ч), но у детей младшего возраста мочу собрать трудно. Чтобы без этого обойтись, можно использовать соотношение белок/креатинин (мг/мг): в норме у детей до 2 лет оно меньше 0,5, а у детей постарше и взрослых — меньше 0,2.
По соотношению белок/креатинин можно оценить суточную экскрецию белка (суточная экскреция белка = 0,63 х белок/креатинин). Это особенно удобно при длительном наблюдении за детьми с протеинурией, когда регулярно собирать суточную мочу обременительно.
Иммунохимическими методами можно выявить альбумин в моче в таких концентрациях, которые не определяются обычными химическими методами (микроальбуминурию). Микроальбуминурия, определенная по ночной моче (в норме < 30 мкг/мин или < 20 мг/1 г креатинина), может помочь распознать раннее поражение почек, в частности при сахарном диабете.
При повышенной температуре тела и при физической нагрузке экскреция белка с мочой может временно вырасти. Положительная реакция +1 и выше может временно наблюдаться у здоровых детей, особенно если моча концентрированная. Поэтому, прежде чем подробно обследовать здорового в остальном ребенка, надо несколько раз повторить анализ и убедиться в постоянстве протеинурии.
При постоянной протеинурии сначала делают пробу на ортостатическую протеинурию. Если она исключена, определяют степень протеинурии — либо по соотношению белок/креатинин, либо по содержанию белка в моче, собранной за 12—24 ч.
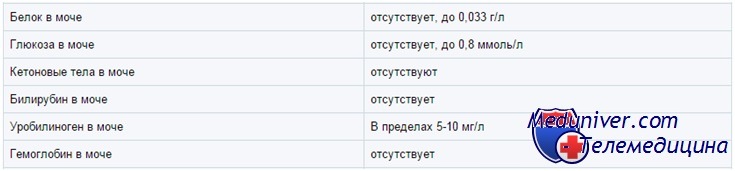
Глюкоза в моче у ребенка
В норме глюкоза в моче не определяется (исключение — недоношенные дети). В тест-полосках обычно используется глюкозооксидазная реакция, специфичная по отношению к глюкозе. Другой метод — проба Бенедикта — основан на восстановлении ионов меди. Проба Бенедикта определяет все восстановители, включая глюкозу, и с ее помощью выявляют врожденные нарушения метаболизма Сахаров, например галактоземию.
Глюкозурия чаще всего возникает вследствие гипергликемии (избыток глюкозы попадает в мочу), но иногда отражает наследственное нарушение почечного транспорта глюкозы или же является частью общего нарушения функции проксимальных канальцев (синдрома Фанкони). У сильно недоношенных детей глюкозурия может быть вызвана незрелостью почечных канальцев.
Нитриты в моче у ребенка
Анализ на нитриты (с реактивом Грисса) используют, чтобы выявить бактериурию. Обычно в моче нитритов нет, но есть нитраты. Грамотрицательные бактерии восстанавливают нитраты до нитритов, но это занимает несколько часов. Поэтому положительная реакция возможна только при наличии в моче нитратов, выраженной бактериурии и достаточном для образования нитритов времени. Отрицательный результат еще не исключает бактериурию; при высоком уровне аскорбиновой кислоты возможен ложноотрицательный результат.
Лейкоцитарная эстераза в моче у ребенка
По лейкоцитарной эстеразе определяют лейкоцитурию. Если моча загрязнена влагалищными выделениями, результат будет положительным и в отсутствие инфекции мочевых путей или лейкоцитурии. Положительный результат нужно подтверждать исследованием осадка мочи под микроскопом.
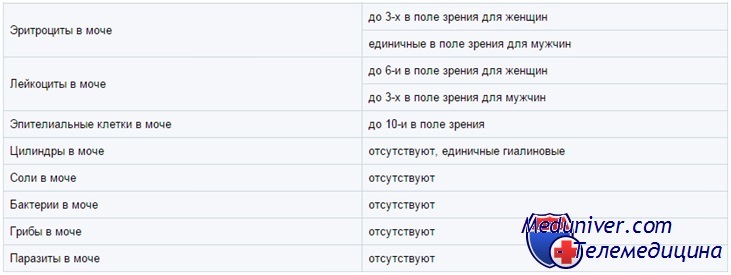
Гемоглобин, миоглобин, эритроциты в моче у ребенка
Гемоглобин и миоглобин дают с реагентами на тест-полоске в зависимости от концентрации зеленое либо синее окрашивание. Кроме того, эти реагенты лизируют эритроциты, так что внутриклеточный гемоглобин тоже вступает в реакцию. Ее чувствительность оценивают как 5—20 эритроцитов в поле зрения при большом увеличении микроскопа, или 0,015 мг% гемоглобина.
В моче часто встречаются следы гемоглобина; обычно это не говорит о болезни. Положительные результаты нужно сопоставить с микроскопией мочевого осадка. Отсутствие эритроцитов при микроскопии может означать, что реакцию дает свободный гемоглобин или миоглобин, но чаще — что эритроциты просто успели лизироваться.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Мочекислый инфаркт новорожденного
Мочекислый инфаркт новорожденного — это появление у новорожденного мутной мочи кирпичного цвета. Не является признаком какого-либо заболевания, это физиологический процесс. Относится к «пограничным состояниям» ребенка – процессам, обусловленным адаптацией ребенка к внеутробным условиям жизни.
Симптомы мочекислого инфаркта новорожденного
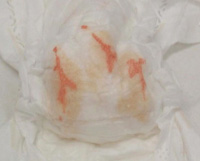
- Мутная моча красно-коричневого (кирпичного) цвета.
- На пеленке (памперсе) яркие кирпичного цвета пятна от мочи; могут появляться мелкие кристаллы, похожие на кристаллы соли, кирпичного цвета (кристаллы мочевой кислоты).
- Самочувствие новорожденного не ухудшается.
- Симптомы появляются к концу первой недели жизни ребенка и самостоятельно проходят в течение 2-3 дней (до 7 в отдельных случаях).
Причины
В связи с адаптацией к условиям окружающего мира после рождения обмен веществ у ребенка изменяется, “ перестраивается”. Вследствие этого временно уменьшается количество мочи. Мочевая кислота не выводится в полном объеме из организма и откладывается в почках. Концентрация ее повышается, и в малых количествах мочи оказывается большое количество мочевой кислоты. Это придает моче ребенка характерную кирпичную окраску. Также может повышаться и количество белка, выводимого с мочой, из-за этого она становится мутной. LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!Врач педиатр поможет при лечении заболевания
Диагностика
Диагностика не вызывает затруднений. Основана на появлении вышеописанных симптомов (изменение окраски мочи без ухудшения самочувствия) у детей первой недели жизни.Лечение мочекислого инфаркта новорожденного
Мочекислый инфаркт не является заболеванием, поэтому в лечении не нуждается.Если симптомы не проходят в течении 24-48 часов, ребенка необходимо допаивать водой (в дополнение к грудному молоку или смеси для питания давать воду из рожка или с ложечки).
Осложнения и последствия
Все симптомы проходят бесследно без применения лечения.Если изменения мочи длятся дольше одной недели, или на фоне изменений ребенок становится беспокойным, отказывается от еды, или у него повышается температура тела (при отсутствии симптомов другого заболевания, например ОРВИ), необходимо обратиться к врачу, чтобы исключить заболевания почек.
Профилактика мочекислого инфаркта новорожденного
Мочекислый инфаркт не является заболеванием, поэтому мер профилактики не разработано. Текст понятен?ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Певцова Анастасия Владимировна, врач-методист, акушер-гинеколог, медицинский редактор.
Подоляк Анжелика Алексеевна, редактор.
Что делать при мочекислом инфаркте новорожденного?
- Выбрать подходящего врача педиатр
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Читайте также:


