Ноги свисают с кровати
Двигательные расстройства во сне. Синдром периодических движений конечностями. Синдром беспокойных ног.
1. Синдром периодических движений конечностями (СПДК) и синдром беспокойных ног (СБН). СПДК и СБН часто наблюдаются одновременно. Периодические движения в конечностях, часто неверно относимые к «ночной миоклонии», являются связанным со сном расстройством, в первую очередь поражающим нижние конечности. СПДК может приводить к инсомнии и сонливости в дневное время. Больные с СБН предъявляют жалобы на дизестезии и неконтролируемую потребность двигать ногами, которая появляется при засыпании или длительном нахождении в положении сидя. Хотя СПДК и СБН часто наблюдаются у здоровых людей среднего и пожилого возраста, они могут быть связаны с беременностью, железодефицитной анемией, уремией, приемом трициклических антидепрессантов, абстинентным синдромом и рядом других поражений ЦНС. СПДК может иметь семейный характер и не зависит от пола.
Анамнез. Поскольку сам больной может не осознавать описанных расстройств, важно побеседовать об этом с членами семьи. Такие движения усиливаются с возрастом и обычно не наблюдаются у людей моложе 30 лет. Больные с СБН предъявляют характерные жалобы на дискомфорт в ногах, возникающий в покое и длящийся от нескольких минут до нескольких часов. Он уменьшается при движениях и возобновляется во время отдыха.
Объективное исследование. При соматическом и неврологическом обследовании отклонений от нормы обычно не определяется.
ПСГ. Периодические движения конечностями проявляются на ЭМГ усилением активности передней болыиеберцовой мышцы, которое продолжается от 0,5 до 5,0 секунд и совпадает с периодами повторяющихся стереотипных разгибательных движений большого пальца, сгибанием стопы, голени и бедра. Последовательные движения с интервалом 4-90 секунд появляются первоначально на второй стадии медленной фазы сна. Количество периодических движений конечностями в течение часа (индекс ПДК) используется для оценки тяжести заболевания. Появление 5—25 движений характеризует легкую степень расстройств. Умеренная степень констатируется при 25—50 движениях в течение часа, а тяжелая — при 50 и более. Когда периодические движения конечностями сопровождаются пробуждением, значения индекса ПДК 5 и более считаются существенными, а более 25 свидетельствуют о тяжелой степени расстройств.

Дифференциальный диагноз. Непериодические миоклонические феномены могут наблюдаться при эпилепсии и многих нейродегенеративных заболеваниях. Ощущения, подобные синдрому беспокойных ног, могут возникать при перегрузке мышц, ночных судорогах ног, дизестезиях при периферических нейропатиях и ревматологических заболеваниях.
Другие исследования. Стандартное лабораторное обследование должно включать клинический анализ крови, определение железа, фолатов, глюкозы в сыворотке крови, а также тесты, отражающие функцию почек. Могут быть проведены скрининг наркотических средств, исследование ревматоидного фактора, тесты для определения беременности. При подозрении на поражение нервной системы могут быть назначены МРТ коры и ствола головного мозга, ЭМГ и определение СПНВ.
2. Ритмические двигательные расстройства (СДР). СДР — это парасомнические расстройства, встречающиеся, главным образом, у детей. Это связанные со сном стереотипные повторяющиеся движения головы, движения в шее или больших мышечных группах, часто сопровождающиеся ритмической вокализацией. Наиболее распространены покачивания головой, раскачивание туловища и удары ногами.
Анамнез. Ритмические движения туловища часто начинаются у здоровых детей в возрасте от 8 до 18 месяцев и редко приводят к повреждениям. Эти движения обычно исчезают к 5 годам, хотя в условиях стресса, ограничения внешних раздражений или при повреждениях ЦНС они могут иметь затяжной характер. Покачивание головой наиболее часто встречается у мальчиков. Движения головой и раскачивание туловища могут носить семейный характер. Члены семьи обычно жалуются на шум, возникающий при подобных феноменах, иногда буйное поведение детей. Повторяющиеся движения головой обычно наблюдаются в положении навзничь, в то время как покачивание туловища может возникать в различных положениях.
ПСГ. Так как СДР может наблюдаться не каждой ночью, рекомендуется проведение исследований в течение нескольких ночей с использованием видеозаписи в инфракрасных лучах. Ритмические движения обычно происходят с частотой 0,5-2 Гц во время дремоты и поверхностного сна и могут продолжаться от 15 минут до 4 ч. '
Дифференциальный диагноз. Следует дифференцировать с эпилептическими припадками, ночными страхами, сомнамбулизмом и другими психогенно обусловленными поведенческими расстройствами.
Другие исследования. С целью исключения эпилептического характера припадков применяется традиционная ЭЭГ (в состояниях бодрствования и сна). При устойчивом характере нарушений показано психоневрологическое обследование.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Синдром беспокойных ног - симптомы и лечение
Что такое синдром беспокойных ног? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Вячеславовича, кардиолога со стажем в 18 лет.
Над статьей доктора Александрова Павла Вячеславовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Синдром беспокойных ног — это неврологическое расстройство, при котором возникающие неприятные ощущения в ногах (реже — в руках) вызывают непреодолимую потребность двигать конечностями. Жжение, покалывание и мурашки возникают во время покоя, особенно в лежачем положении, в вечернее и ночное время. При движении эти симптомы уменьшаются или полностью пропадают.
Данное расстройство также носит название "синдром Уиллиса — Экбома" или "синдром Витмака — Экбома" в честь авторов, изучавших его. Впервые основные признаки синдрома в медицинской практике в 1672 году описал выдающийся английский врач, анатом, невролог и физиолог Томас Уиллис. В 1861 году немецкий клиницист Теодор Витмак также описал симптоматику синдрома, дав ему название "Anxietas tibiarum" — "беспокойство ног" [4] .
Окончательно термин "синдром беспокойных ног" в середине XX века ввёл шведский невролог Карл Аксель Экбом. Доктор заметил, что у многих пациентов с этим расстройством были родственники, которых беспокоили такие же неприятные ощущения в ногах и руках в состоянии покоя. Это позволило ему первым предположить, что в генезе заболевания есть наследственные факторы.
По данным исследований, распространённость синдрома составляет 2,5-15 % [5] . Чаще он встречается у пациентов среднего и пожилого возраста, хотя он может возникнуть у людей в любом возрасте. Женщин он беспокоит чаще, чем мужчин [6] .
Примерно в половине случаев синдром беспокойных ног является первичным, т. е. самостоятельным наследственно детерминированным заболеванием, в развитии которого участвует несколько генов. Во второй половине случаев синдром вторичен, т. е. возникает как проявление другого особого состояния или болезни:
- дефицита витаминов группы B, а также магния, тиамина и железа (например при анемии );
- тяжёлой почечной недостаточности;
- поражения артерий и вен ног ( хронической венозной недостаточности и др.);
- сахарного диабета;
- амилоидозе;
- полиневропатии; ; ; ; ;
- поражения спинного мозга вследствие травм;
- заболеваний щитовидной железы ( гипотиреоза , тиреотоксикоза и др.); ;
- беременности [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома беспокойных ног
Расстройство проявляется целым рядом симптомов. Больные испытывают неприятные ощущения в ногах, такие как жжение, покалывание, онемение, "выкручивание". Они могут жаловаться на распирание или ощущение давления, "мурашки" или иное мучительное беспокойство. Ряд больных говорят о постоянном дискомфорте в ногах по типу боли ноющего характера, неприятной больше своей тягостностью, чем болезненностью.
Неприятные ощущения возникают в голенях, зачастую распространяясь выше: в бёдра, а иногда даже в туловище, промежность и руки. Симптомы, как правило, бывают симметричными, хотя встречались случаи ассиметричных или односторонних ощущений.
Обычно синдром даёт о себе знать вечером и ночью, когда человек отдыхает лёжа или сидя. Возникающие неприятные ощущения уменьшаются при движении, поэтому больные с целью снижения симптоматики производят разнообразные действия: ворочаются в постели, встают и ходят по комнате, сгибают и разгибают ноги, делают себе массаж, потирают конечности, приседают и т. д. При прекращении движений симптомы постепенно возвращаются.
Появление признаков синдрома беспокойных ног, как правило, носит циркадный характер, т. е. зависит от времени суток. Наибольшей выраженности они достигают с полуночи до 2-4 часов утра [3] . В случае тяжёлой формы данного расстройства симптомы могут проявляться круглосуточно [8] . Поэтому у больных также имеются нарушения сна , в частности инсомния ( бессонница ). Она характеризуется трудным засыпанием, тревогой и меньшим количеством часов сна, что является причиной дневной сонливости и утомляемости в течение дня. Бессонница значительно снижает работоспособность, способствует развитию депрессии и тревожного расстройства [6] .
У подавляющего большинства пациентов с синдромом беспокойных ног периодически наблюдаются непроизвольные ритмичные кратковременные подёргивания ногами [6] . Как правило, они возникают в первой и второй фазе медленного сна, поэтому сами больные и их близкие могут не замечать таких движений. Обычно этот симптом выявляется во время полисомнографии — специального исследования, которое проводится в лабораториях, изучающих сон.
Патогенез синдрома беспокойных ног
По данным исследований, у пациентов с синдромом беспокойных ног снижен запас железа в головном мозге и в спинномозговой жидкости [7] [8] . Нехватка этого элемента приводит к недостатку дофамина и миелина, а также снижению синтеза энергии в нейронах. Среди специалистов, изучающих данную проблему, превалирует мнение, что в основе этих изменений при синдроме беспокойных ног лежит нарушение передачи дофамина в центральной нервной системе. Однако к настоящему времени нет единого объяснения тем процессам, которые приводят к развитию первичного синдрома беспокойных ног.
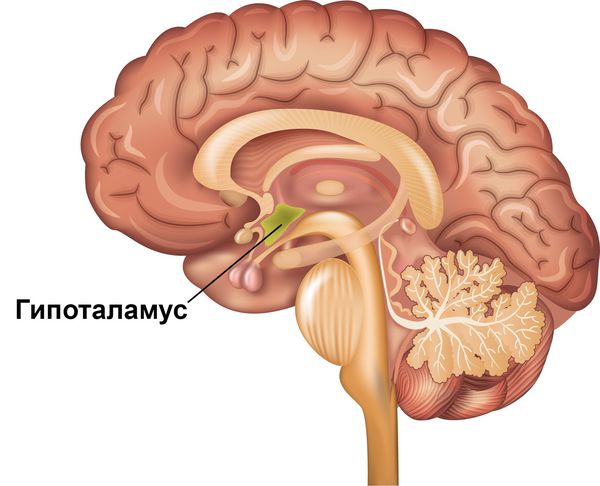
Чёткая зависимость симптомов расстройства от суточного цикла объясняется тем, что именно на вечернее время у пациентов приходятся наиболее низкие показатели дофамина и его метаболитов в цереброспинальной жидкости и межклеточном пространстве [8] [12] . Кроме того, чёткий циркадный ритм проявлений синдрома может отражать вовлечённость гипоталамуса. Этот отдел промежуточного мозга является эндокринным центром, который регулирует суточные циклы различных физиологических процессов в организме.
Наиболее значимым подтверждением теории о недостаточности дофаминергических систем как причине первичного синдрома беспокойных ног является высокая эффективность дофамина и его агонистов при лечении расстройства.
Классификация и стадии развития синдрома беспокойных ног
В зависимости от клинической картины расстройства выделяют три степени тяжести синдрома:
- лёгкая степень — неприятные ощущения в ногах беспокоят эпизодически, существенных нарушений сна не наблюдается, качество жизни пациента практически не страдает;
- умеренная степень — неприятные ощущения в ногах беспокоят меньше двух раз в неделю, сон и качество жизни вследствие этого умеренно нарушены;
- тяжёлая степень — неприятные ощущения в ногах беспокоят два раза в неделю и чаще, сон и качество жизни резко нарушены.
По своей длительности синдром может быть острым, подострым и хроническим. При острой форме расстройства симптомы беспокоят пациента не более двух недель, при подострой — не более трёх месяцев, при хронической — дольше трёх месяцев [13] . Однако в целом течение заболевания хроническое. Периоды ремиссии синдрома могут длиться как несколько дней, так и несколько лет [14] .
Первичный синдром, который возникает независимо от других состояний и заболеваний, обычно развивается в 30-40 лет, имеет длительные периоды стабильного течения без нарастания симптоматики. В случае возникновения расстройства в более позднем пожилом и старческом возрасте течение заболевания может быть более тяжёлым и устойчивым к лечению.
Осложнения синдрома беспокойных ног
В качестве осложнений синдрома можно рассматривать инсомнию (бессонницу) и вызванные ею изменения: беспокойство, стресс и другие нарушение психики и поведения. Из-за того что пациенту приходится постоянно просыпаться по ночам, в течение дня он становится сонным, раздражительным, эмоционально неустойчивым. В связи с нехваткой энергии он быстро утомляется, снижается его физическая и умственная работоспособность, возникают проблемы с концентрацией внимания. Всё это ухудшает качество жизни и сказывается на здоровье больного. В частности женщины с диагностированным синдромом беспокойных ног имеют повышенный риск развития клинической депрессии [9] . Как правило, после исчезновения признаков синдрома депрессия регрессирует [14] .
Диагностика синдрома беспокойных ног
Диагностика синдрома, как правило, не вызывает затруднений. Она проводится на основании жалоб пациента. При первичном осмотре какие-либо нарушения обычно не выявляются.
При постановке диагноза врачи ориентируются на диагностические критерии , разработанные Международной группой по исследованию синдрома беспокойных ног (IRLSSG) [10] . Согласно этим критериям, обновлённым в 2012 году, у пациента с данным синдромом должны присутствовать все пять признаков заболевания:
- Вынужденное движение ногами, как правило, сопровождается или вызывается дискомфортом и неприятными ощущениями в ногах.
- Неприятные ощущения в ногах и связанное с ними желание двигать конечностями возникают или усиливаются в период отдыха или неактивности в положении лежа или сидя.
- Потребность двигать ногами и неприятные ощущения полностью или частично устраняются движениями, такими как ходьба или потягивание (по меньшей мере, на время движения).
- Неприятные ощущения в ногах и п озывы к движению появляются или ухудшаются в вечернее или ночное время, но не в течение всего дня.
- Перечисленные выше симптомы не являются проявлением другого медицинского или поведенческого состояния.
Учитывая последний критерий, в ходе диагностического поиска важно отличить синдром беспокойных ног от других патологий:
- периферической полинейропатии;
- сосудистых заболеваний ( варикозной болезни вен, атеросклероза артерий нижних конечностей, эндартериита, тромбоза глубоких вен );
- отёков нижних конечностей;
- миалгии (мышечной боли);
- артрита и других заболеваний суставов;
- тревожного расстройства;
- позиционного дискомфорта;
- заболеваний щитовидной железы;
- крампи — внезапных болезненных непроизвольных сокращений мышц ног продолжительностью от нескольких секунд до нескольких минут;
- акатизии — патологической "неусидчивости" из-за дискомфортных ощущений, не связанных с положением тела или временем суток (часто является результатом приёма нейролептиков).
Для постановки диагноза также необходимо исследовать запасы железа в организме, оценить функцию почек, щитовидной железы, углеводный обмен. Для этих целей выполняется общий анализ крови. Также можно определить уровни ферритина, трансферрина, общей железосвязывающей способности сыворотки, фолиевой кислоты, витамина В 12 , глюкозы, гликированного гемоглобина, креатинина, мочевины, мочевой кислоты, альбумина, тиреотропного гормона и свободного тироксина [3] .
В некоторых случаях врач может назначить полисомнографию — исследование сна с использованием специализированных датчиков и программ. С его помощью получают расширенную картину показателей сна пациента, данные о его двигательной активности, в том числе и о количестве периодических движений конечностей.
В случае подозрения на первичное поражение мышц или периферических нервов требуется проведение электромиографии (ЭМГ) и электронейромиографии (ЭНМГ).
IRLSSG также разработала специальный опросник, облегчающий лечащим врачам постановку клинического диагноза. Он состоит из десяти вопросов, при ответе на которые пациент должен выбрать один из предложенных вариантов.
Сумма баллов, полученных во время анкетирования, не только указывает на наличие или отсутствие синдрома беспокойных ног, но и определяет его степень тяжести:
- 0 баллов — синдром отсутствует;
- 1-10 баллов — синдром в лёгкой степени;
- 11-20 баллов — синдром в умеренной степени;
- 21-30 баллов — синдром в тяжёлой степени;
- 31-40 баллов — синдром в очень тяжёлой степени.
Лечение синдрома беспокойных ног
При выборе метода лечения пациентов с синдромом беспокойных ног нужно учитывать его причину возникновения (первичный или вторичный характер).
Проявления вторичного синдрома могут быть устранены только после излечения основного заболевания, которое привело к развитию расстройства, или восполнения выявленного дефицита. Например, при анемии должны использоваться препараты железа.
При лечении лёгких форм первичного синдрома может проводиться немедикаментозная терапия. Она включает умеренную физическую активность (с упором на ноги и расслабление), вечерние прогулки, массаж, растирание, грелки, тёплую ванну для ног. Пациентам рекомендуется избегать веществ, провоцирующих появление симптомов: никотин, кофеин и другие диуретики, а также алкоголь.

Медикаментозное лечение синдрома показано при тяжёлом течении расстройства, нарушении сна и неэффективности других методов лечения. Оно предполагает приём неэрготаминовых агонистов дофаминовых рецепторов. Они восполняют нехватку дофамина в центральной нервной системе.
Эффективными средствами при всех формах синдрома являются прамипексол и леводопа/бенсеразид . Они используются в качестве препаратов первой линии [8] . Лечение начинают с минимальных доз. С течением времени малые дозы прамипексола становятся недостаточно эффективными для купирования симптомов. В таких случаях возможно увеличение дозировок до достижения эффекта или временная смена лекарственного средства.
Если применение препаратов первой линии невозможно, рассматривают назначение препаратов второй линии: клоназепама , габапентина или прегабалина . В тяжёлых случаях возможно использование опиоидных анальгетиков и антиконвульсантов [14] .
Терапия проводится длительно (несколько лет). Иногда лечение требуется только во время ухудшения клинической картины. В некоторых случаях для поддержания периода ремиссии препараты применяются пожизненно [14] .
При лечении синдрома беспокойных ног во время беременности рекомендуется придерживаться методов немедикаментозной терапии, также возможен приём фолиевой кислоты и препаратов железа (при его дефиците). Медикаментозное лечение возможно только при тяжёлом течении болезни. В таких случаях назначают клоназепам или леводопу [14] .
Прогноз. Профилактика
Синдром беспокойных ног — это длительно текущее хроническое заболевание, однако с правильно подобранным лечением оно поддаётся контролю. Прогноз для жизни благоприятный. При этом неприятные ощущения в ногах могут рецидивировать, что требует повторных длительных курсов лечения.
С возрастом проявления синдрома могут постепенно ухудшаться, особенно при наличии сопутствующих заболеваний. Поэтому при данной патологии важна ранняя диагностика и лечение [15] .
Если симптомы расстройства слабы, не вызывают значительного дневного дискомфорта или не влияют на способность человека засыпать, то это состояние не нуждается в лечении.
Меры профилактики первичного синдрома не разработаны в силу его генетической природы. Профилактика вторичного синдрома заключается в лечении заболеваний, которые могут привести к его развитию.
Дефицит железа и витаминов группы В может возникать при нарушении всасывания этих веществ в кишечнике, после операций на желудке, при соблюдении строгих диет. В таких ситуациях будет полезен профилактический приём витаминов и препаратов железа.
Синдром беспокойных ног
Синдром беспокойных ног (болезнь Экбома или Виллиса-Экбома) – это состояние, при котором человек испытывает неприятные ощущения в ступнях и голенях во время засыпания, вынуждающие его постоянно шевелить нижними конечностями, вставать, ходить или делать массаж. Ночной отдых становится неполноценным, возникает дневная сонливость. В тяжелых состояниях недостаток сна приводит к развитию депрессии, повышенной тревожности и других сопутствующих проблем.
Общая информация и синдроме
По данным статистики, синдром беспокойных ног возникает у 2-10 человек из 100. Ему больше подвержены пожилые люди, беременные, а также молодежь в возрасте до 30 лет. Женщины страдают чуть чаще мужчин.
Биомеханизм заболевания точно не известен. Считается, что патология связана с нарушением выработки или обмена дофамина и нарушением работы гипоталамуса, отвечающего за чередование сна и бодрствования.
Виды и причины возникновения
Выделяют две формы заболевания: идиопатическая (первичная) и вторичная. В первом случае проблема возникает без видимой причины и нередко является наследственной. Именно эта разновидность встречается у молодых.
Вторичная форма синдрома беспокойных ног возникает на фоне различных заболеваний и состояний. В список причин входит:
- травмы головного или спинного мозга (ушибы, сотрясения, сдавление и т.п.);
- авитаминоз, нехватка минералов: наиболее часто развитие заболевания провоцируется дефицитом витаминов В1, В9, В12, а также кальция и магния;
- беременность, особенно вторая ее половина (проблема связана с возросшей потребностью в микроэлементах);
- почечная недостаточность и нарушение баланса электролитов, возникающее на ее фоне;
- сахарный диабет;
- анемия (недостаток железа в крови);
- хронический или однократный сильный стресс;
- чрезмерные физические нагрузки;
- рассеянный склероз;
- ревматоидный артрит;
- нарушение работы щитовидной железы, сопровождающееся избытком или недостатком ее гормонов;
- злоупотребление алкоголем или наркотиками;
- болезни вен нижних конечностей: варикозное расширение, флебит, тромбофлебит;
- амилоидоз: тяжелое системное нарушение белкогвого обмена;
- хроническая обструктивная болезнь легких;
- болезнь Паркинсона;
- чрезмерное употребление кофеина.
- заболевания желудочно-кишечного тракта: целиакия, дисбактериоз, болезнь Крона;
- употребление некоторых препаратов (антидепрессантов, антигистаминных и т.п.).
Развитие патологии в детском возрасте часто возникает на фоне синдрома дефицита внимания и гиперактивности (СДВГ).
Симптомы
Симптомы синдрома беспокойных ног не зависят от его причины. Основным признаком патологии является неприятное ощущение в стопах и голенях. Пациенты описывают его как жжение, зуд, покалывание, распирание или сдавливание, боли, тяжесть и т.п. Дискомфорт появляется в покое, чаще всего во время засыпания, и вызывает стойкое желание пошевелить ногами. Ощущения прекращаются во время движения и возобновляются в покое. В результате процесс засыпания нарушается.
В течение ночи проблема сохраняется. Человек продолжает двигать ногами (а иногда и руками) неосознанно, в результате чего сон становится поверхностным и прерывистым. Сила приступов особенно выражена в начале и середине ночи (до 2-3 часов утра), затем дискомфорт постепенно сходит на нет. Недостаточный ночной отдых приводит к появлению сонливости в дневное время. У пациента снижается внимание, способность к концентрации. В тяжелых случаях развивается стойкое расстройство сна, а оно, в свою очередь, приводит к нервному истощению и депрессии.
Некоторые люди отмечают появление дискомфорта в ногах и в дневное время. Длительное пребывание в сидячем положении, например, во время поездки, работы за компьютером или посещения театра также провоцирует приступ.
Диагностика
Диагноз синдрома беспокойных ног ставится на основе жалоб пациента на характерную симптоматику, стандартного и неврологического осмотра. Для подтверждения назначаются два обследования:
- электронейромиография: выявление сократимости мышц ног;
- полисомнография: регистрация основных показателей работы организма (пульс, дыхание), а также движений в процессе сна.
Помимо постановки основного диагноза врач старается выявить причину патологии. Для этого могут быть назначены:
- общий и биохимический анализы крови (оценка уровня гемоглобина, ферритина, мочевой кислоты, глюкозы, микроэлементов и т.п.);
- общий анализ мочи;
- КТ или МРТ головного мозга;
- УЗДГ сосудов нижних конечностей (для выявления варикоза и тромбофлебита);
- анализ крови на гормоны щитовидной железы и т.п.
При необходимости пациент направляется на консультацию к узким специалистам (эндокринолог, гастроэнтеролог, уролог и т.п.).

Лечение требует комплексного подхода. Если патология носит первичный характер, используются следующие препараты:
- противопаркинсонические средства (леводопа, бромокриптин и другие): нормализуют обмен дофамина в тканях, устраняя последствия его нехватки;
- препараты против эпилепсии (карбамазепин, фенобарбитал и т.п.);
- бензодиазепины: снимают судорожный синдром и нормализуют сон;
- местные обезболивающие средства в виде гелей и мазей (нурофен, ибупрофен, кетопрофен и аналоги);
- таблетированные противовоспалительные средства.
Препараты первых трех групп являются рецептурными. Их прием должен проводиться в строгом соответствии с назначением врача. В тяжелых случаях используются опиоидные препараты, но их применение строго ограничено.
Если заболевание возникло на фоне другой патологии, назначаются средства для устранения причины:
- метформин: препарат, нормализующий уровень сахара в крови;
- противоанемические средства, повышающие уровень железа в крови (фенюльс, феррум лек);
- препараты йода для стабилизации работы щитовидной железы;
- витаминно-минеральные комплексы при авитаминозе или нехватке микроэлементов.
Улучшить эффект медикаментозного лечения помогает физиотерапия (магнитотерапия, дарсонвализация), массаж, лечебная физкультура. Эти методики являются вспомогательными.
В долгосрочной перспективе желательно пройти курс санаторно-курортного лечения, направленный на укрепление нервной системы. Грязевые ванны, хвойные ванны, водолечение, лимфопрессотерапия – все это способствует нормализации психического состояния, улучшает сон и снижает частоту приступов.
Профилактика приступов
Чтобы не мучиться вопросами, что делать при синдроме беспокойных ног и как его вылечить, рекомендуется скорректировать образ жизни. Правильное питание, физическая активность, полноценный отдых – все это помогает уменьшить частоту приступов и даже полностью избавиться от них. Врачи рекомендуют придерживаться следующих правил:
- минимизировать употребление стимуляторов: кофе, черный чай, кола, энергетики;
- отказаться от курения и употребления спиртных напитков;
- правильно питаться: в рационе должны присутствовать базовые макро- и микроэлементы в достаточном количестве; при избыточной массе тела необходимо ограничение калорийности на 10-15% относительно нормы;
- избегать употребления сладостей и других быстрых углеводов перед сном;
- при необходимости принимать поливитаминные препараты;
- гулять на свежем воздухе перед сном;
- по возможности снизить уровень стресса;
- избегать длительного нахождения в одной и той же позе;
- ложиться спать в хорошо проветренной и затемненной комнате;
- минимизировать просмотр телевизора и видеоигры перед сном;
- периодически делать ножные ванночки с добавлением эфирных масел мяты и лаванды; они способствуют расслаблению мускулатуры и снятию спазмов.

Экспертное мнение врача
Заместитель главного врача, врач-невролог, иглорефлексотерапевт
Умеренная физическая активность является хорошей профилактикой гиподинамии. При синдроме беспокойных ног лучше отдавать предпочтение ходьбе, легкому бегу, а также плаванию. Добиться улучшения можно также с помощью йоги и медитации, особенно тех асан, которые снимают напряжение ног.
Лечение в клинике «Энергия здоровья»
Специалисты клиники «Энергия здоровья» готовы прийти на помощь при синдроме беспокойных ног любой тяжести. К Вашим услугам опытные врачи отделения Неврологии клиники, которые поставят диагноз и подберут эффективное лечение. Мы используем комплексный подход, который включает в себя:
- современные лекарственные схемы, назначающиеся индивидуально;
- лечебная физкультура в собственном зале;
- все виды физиотерапии;
- иглорефлексотерапия;
- общеукрепляющий массаж;
- организация санаторно-курортного лечения;
- рекомендации по профилактике приступов в домашних условиях.
При необходимости на помощь придут наши психотерапевты.
Преимущества нашей клиники
«Энергия здоровья» – это многопрофильный медицинский центр, предлагающий каждому пациенту медицинские услуги высшего качества. В распоряжении наших специалистов имеется современное диагностическое оборудование, позволяющее быстро определить причину проблем и подобрать лечение. Обращаясь к нам, Вы получаете:
- индивидуальный подход к диагностике патологии;
- консультации врачей различных специальностей;
- внимательное и чуткое отношение со стороны медицинского персонала;
- прием по записи без очередей и длительного ожидания;
- собственный дневной стационар;
- комплексное лечение, включающее не только медикаменты, но и физиотерапию, ЛФК, массаж и другие методики;
- контроль эффективности лечения.
Синдром беспокойных ног способен превратить каждую ночь в ад. Запишитесь на обследование и лечение в клинику «Энергия здоровья» и подарите себе полноценный ночной отдых.
Какая поза во время сна правильная?

Человеческий организм — необычайно гармоничная и умная система. Любое нарушение психического или физического состояния находит свое выражение в сновидениях и положениях тела во сне задолго до появления болезни. Чтобы облегчить физический дискомфорт, человек принимает часто неудобную для него вынужденную позу.
Когда болевые ощущения проходят (под действием обезболивающих лекарств или в результате излечения), мы с удовольствием возвращаемся в свою любимую позу. Что ярко демонстрирует тесную взаимосвязь индивидуальности человека с позой сна, в которой он проводит большую часть ночи
Как меняется положение тела в результате болезни
Болезнь начинается с неприятных болевых ощущений. Причем в дневной суете мы можем долгое время не придавать значения покалыванию под лопаткой, усталости ног или онемению рук, объясняя эти симптомы чем угодно: физической нагрузкой, нервным напряжением, стрессом и так далее. Однако наш организм, в отличие от занятых нас, чутко реагирует на любой сбой в организме и отвечает изменениями положения тела во сне, ослабляя давление в области, где расположен заболевающий орган.
Депрессия, пониженное давление, неврозы, язва желудка. При этих заболеваниях человек интуитивно принимает самую щадящую позу «зародыша» (положение на боку, колени подтянуты к телу).
Шейный остеохондроз, тонзиллит, ринит, гайморит, синусит — положение на боку, руки подкладываются под щеку или подушку.
Сердечные заболевания — на спине с закинутыми вверх руками или полусидя на высоких подушках.
Если вы просыпаетесь по утрам в королевской позе, а руки закинуты за голову, причем такое положение было вам не свойственно раньше, не помешает обратиться к кардиологу.
Повышенное давление — положение на спине.
Заболевания позвоночника и ЖКТ — позы в «зародыше» и на животе, которые позволяют снизить давление на позвоночные диски и разгрузить спину.
Нарушение кровообращения в ногах, начинающийся варикоз — человек спит на спине, ноги согнуты в коленях. Эту позу также принимают, если ноги сильно устали. Она облегчает циркуляцию крови, работу сердца, позволяет разгрузить вены.
Заболевания печени, правой почки, сахарный диабет — сон на левом боку.
Астматический бронхит — человек лежит на спине с широко раскинутыми руками и запрокинутой назад головой. Эта поза способствует лучшей вентиляции легких, а значит лучшему доступу в организм кислорода.
Заболевания слухового нерва — поза «страуса», когда человек во время сна прикрывает голову подушкой.
Одна дама, перенесшая операцию по удалению опухоли правого слухового нерва и полностью потерявшая слух, поделилась подробностями развития болезни. Раньше женщина постоянно спала на левом боку в положении «полузародыша», а на протяжении последних десяти лет стала прикрывать голову подушкой, таким образом, чтобы она располагалась непосредственно на правом ухе. В процессе роста опухоли у дамы появился постоянный шум в ушах (тиннит), от которого она и пыталась избавиться, закрывая во сне ухо подушкой.
Нейрохирург, делавший операцию, предположил, что заболевание развивалось в течение десятка лет. Получается, что ранний этап болезни совпал с переходом от положения «полузародыш» во сне к позе «страуса». Если бы медицина умела разгадывать сигналы организма, передаваемые позами сна, то можно было бы обнаружить развитие опухоли на раннем этапе и сберечь женщине слух. Этот случай из практики американского психиатра С. Данкелла ярко подтверждает, что поза сна может предупредить о болезни заранее.
Если вы стали просыпаться в позе, не характерной для вас, советую прислушаться к своему здоровью.
Почему спать нужно в правильной позе
Начнем с анатомии.
Мозг человека имеет довольно небольшие размеры (всего 2% от общей массы тела), однако ресурсы потребляет громадные. Когда мы спим, мозг продолжает работать, «забирая» 15% крови от общего кровотока и 20% кислорода, который мы получаем при дыхании.
Снабжение мозга кровью и кислородом осуществляется посредством двух сонных и двух позвоночных артерий. Позвоночные артерии проходят по каналу, который образуют поперечные отростки шейных позвонков, и обеспечивают питание преимущественно задних отделов мозга (мозжечка, Варолиева моста, продолговатого мозга).
Если кровоснабжение этих отделов недостаточно, то страдают соответствующие им функции в организме: мозжечок — координация и точность движений, продолговатый мост и Варолиев мост — пищеварение, дыхание, сосудистый тонус и работа сердца.
Чем опасны неправильные позы
Сдавливание обеих или одной позвоночной артерии во время сна очень опасно. Даже если пережата одна артерия, то другая может не осилить возросший поток крови — может оказаться очень узкой, чтобы работать за двоих (диаметр артерий иногда отличается друг от друга в 2 раза), или окажется заблокированной атеросклеротической бляшкой.
Когда нарушается кровоснабжение посредством двух парных артерий, снабжающих мозг, появляется гипоксия или кислородное голодание мозговых клеток, чутко реагирующих на нехватку кислорода. К примеру, почки или печень могут находиться без кислорода несколько часов, мозг способен продержаться лишь около 5-10 минут. При этом в участках мозга, отвечающих за интеллект и память, необратимые процессы начинаются уже через минуту. Таким образом, нам необходимо беречь и лелеять свои позвоночные артерии, обеспечивающие нам полноценную жизнь. Ложась спать, позаботьтесь о том, чтобы во сне эти артерии не передавливались.
Большое значение имеет выбор подушки, которая должна обеспечить поддержку шейным позвонкам, сохранять положение головы естественным, как в положении стоя. Лучше выбрать подушку среднюю по высоте или ортопедическую. Плечи должны находиться не на подушке, а на матрасе.
Как спать вредно
Рассмотрим позы, которые могут спровоцировать описанные выше печальные последствия.
Сон на высоких подушках или на животе может привести к развитию шейного остеохондроза и стать причиной инсульта (у людей старшего возраста). Инсульты чаще всего происходят в предутренние часы, когда человек в неправильном положении провел большую часть ночи.
В положении на животе перекрученная шея сдавливает горло, сонную артерию в районе ключицы, одну из парных позвоночных артерий, вторая может плохо работать из-за атеросклероза. Все это затрудняет дыхание, кровоток и снабжение мозга кислородом.
Кроме того, спящим сдавливается грудная клетка, которая в нормальном состоянии должна иметь большую амплитуду, чтобы диафрагма могла расширяться, а легкие наполняться воздухом. При сдавливании легких обновление воздуха в них происходит неполноценно. В молодом возрасте это не очень страшно, но в пожилом может привести к смерти.
Сон на животе с руками, вытянутыми выше головы. Человек, спящий в этом положении, подвергает себя опасному заболеванию — синдрому брахиоплексуса. Нервные окончания и кровеносные сосуды сжимаются из-за сильного напряжения мышц предплечья, отчего руки болят и немеют.
Более того, повернутая набок голова пережимает сонную артерию в области ключицы, сжимает мышцы горла и шеи, что затрудняет циркуляцию крови и дыхание, снабжение кислородом мозга.
Сон сидя растягивает межпозвоночные диски, в результате – боль и отеки в зоне шеи. Речь идет о позе, когда сильно уставший человек засыпает, сидя в общественном транспорте или за столом.
Сон на очень жёстком ложе может привести к распрямлению физиологических изгибов позвоночника в области шеи и поясницы. В результате на межпозвоночные диски ложится высокая нагрузка, вызывающая боли и местные отёки, со временем диски деформируются и боль становится постоянной, развивается остеохондроз.
Сон без подушки распрямляет физиологический шейный изгиб и приводит к деформации шейных дисков и остеохондрозу.
Сон на спине нарушает ритм дыхания (если мышцы неба и горла ослаблены или имеют врожденный дефект), что приводит к храпу, апноэ. Именно поэтому королевскую позу называют «позой внезапной смерти».
Самая правильная поза
Сон на боку считается самым комфортным при следующих условиях:
- голова и позвоночник находятся на одной линии, что должны обеспечить матрас и подушка. Между ног необходимо положить подушку или одеяло, что позволит полностью расслабить мышцы тазового пояса и нижних конечностей.
- руки находятся ниже плеч, а не под щекой или подушкой.
Однако сон на правом боку может создавать дополнительную нагрузку на печень, а еще приводит к образованию морщин.
Сон на спине многими медиками признается довольно физиологичным: максимально разгружаются позвоночные диски, кровь нормально циркулирует. Наиболее показана такая поза гипертоникам, людям, подверженным сердечным заболеваниям, страдающим изжогой.
Специалисты рекомендуют людям, предпочитающим позу королей, спать на подушке-валике средней высоты, матрас должен иметь среднюю жесткость. Противопоказанием является храп.
Приучить себя к непривычному положению во сне очень трудно, ведь позы сна отражают природу нашей личности и соответствуют характеру и типу психологической защиты.
Откуда ноги висят, или как выбрать кровать для подростка?
«Чужие дети растут быстро!» - так из года в год говорят знакомые про ваше чадо, когда приходят на его очередной день рождения. Правда? Но вы-то прекрасно знаете, что «. свои растут еще быстрее». Вроде бы еще вчера вы клали своего ребенка в люльку для младенцев, а тут уже видите, что у него или нее ноги свисают с кресла-кровати в форме мишки или зайца. А это может значить только одно – ваш ребенок еще не вырос, но уже ощутимо и видимо подрос. А вот его кровать нет!

Что случилось?
ДxШхВ
С учетом происходящих изменений в организме и внешности подростка не стоит прикидывать «на глаз» размер нового спального места, просто прибавляя к сегодняшнему росту ребенка плюс-минус столько-то сантиметров. Конечно, часто родители покупают кровать, чтобы она влезла в какую-то нишу в детской для гармоничности интерьера. Но дети могут так вытянуться за лето у бабушки, что новая кровать может быть почти впритык. А им еще расти и расти. Поэтому учтите, что для одного мальчишки или одной девчонки необходимо 190 см длины кровати и 120 см ширины. Так вы точно не ошибетесь. Что касается высоты, то рекомендуется 40-45 см от пола.
«Из чего же, из чего сделаны наши кровати. »
Конечно, следует уделить особое внимание материалам, из которых изготовлена кровать и ее конструкции. Лучшее основание для кровати — металлическая или деревянная рама, к которой крепятся пружинистые деревянные планки - ламели. Ортопедическая роль такой конструкции позволит сохранить прямой позвоночник, а структура уменьшит износ матраса.
Что касается материала для кровати, то, в первую очередь, он должен быть безопасным. Оптимальными вариантами могут быть:
- Натуральное дерево. Это, конечно,идеальный материал, так как он на 100% экологически чистый. Деревянная мебель во все времена ценилась и считалась самой безвредной. Но такие изделия отличаются высокой стоимостью.
- ДСП и МДФ. Их основное преимущество – невысокая стоимость. Но, увы, изделия из этих материалов недолговечны и быстро повреждаются. Кроме того, часто в них используются токсические материалы – поэтому необходимо обратить внимание на соответствующие сертификаты качества от производителя.
- Пластик позволяет изготавливать кровати различных форм, ярких цветов и открывает большие возможности для интересного дизайна. Но данный материал не является прочным.
Конструктивное решение
В последнее время инженерная фантазия как известных дизайнеров, так и простых серийных производителей поражает. Но все же помните, что главным критерием в данном вопросе должно выступать удобство. Поэтому маме не стоит покупать вон ту пружинную кушетку «под старину» дочери в комнату, потому что она «такая ми-и-илая». А папе – кровать в форме красного Феррари, потому что это «просто круто для пацана». Оптимальным и удобным будет выбор одной из следующих конструкций:
- Классическая кровать с изголовьем и на ламелях.
- Кровать-чердак – подобие двухэтажной кровати, когда спальное место размещается наверху, а внизу – рабочее или гардероб.
- Шкаф-кровать – полноценное спальное место, которое трансформируется методом складывания в шкаф или комод. Это идеальный вариант для небольших помещений и экономии места.
- Диван или софа. Сегодня их делают, в основном, с ортопедическим эффектом и они легко складываются.
Качество – ничто, имидж – все!
Если хотите не только купить «правильную» кровать, но и сохранить нервы себе и настроение своему чаду, то прислушайтесь к нашему совету. Выбирайте кровать вместе и последнее слово оставьте за ним. В подростковом возрасте родителям бывает трудно угодить детям. Последние считают себя прогрессивнее и могут заупрямиться из принципа. И спорить здесь – себе дороже будет. Просто обозначьте границы выбора, например, цена и будьте готовы принять вариант ребенка. Ведь, в конце концов, это Его комната, Его кровать и Его сон. А он должен быть в удовольствие, правда?
Читайте также:
